基于真实世界数据的腹膜假黏液瘤诊治现状分析*
2022-04-06张颖李鑫宝林育林马茹徐大钊赵鑫闫风彩李雁
张颖 李鑫宝 林育林 马茹 徐大钊 赵鑫 闫风彩 李雁
作者单位:①首都医科大学附属北京世纪坛医院腹膜肿瘤外科(北京市100038);②首都医科大学大兴教学医院肿瘤科;③首都医科大学附属北京世纪坛医院病理科
腹膜假黏液瘤(pseudomyxoma peritonei,PMP)是一种罕见的腹膜恶性肿瘤综合征,以黏液性肿瘤细胞产生的黏液在腹腔内集聚、再分布为特征,发病率约2~4/100 万[1-2],有易误诊、易复发、预后差的特点。随着肿瘤细胞减灭术(cytoreductive surgery,CRS)联合腹腔热灌注化疗(hyperthermic intraperitoneal chemotherapy,HIPEC)成为PMP 规范化治疗手段[3-4],此类患者的预后得到了显著改善[5],但仍有许多问题存在争议,如治疗模式、化疗方案等。而这些问题的解决需要以完整的自然病程及临床资料分析为基础。本研究的目的是分析2009年2月至2020年7月在首都医科大学附属北京世纪坛医院就诊的PMP 患者真实世界中的诊治及生存状况,探讨影响预后的相关因素,以期进一步提高对PMP 的认知,为规范化诊疗模式的建立提供数据支持及方向性探索。
1 材料与方法
1.1 研究对象
1.1.1 数据库的建立 数据库依托于EXCEL 软件建立,由专人负责,编制专门的数据录入和数据核查流程,并及时进行数据的核查、补充与更新。数据库纳入2009年2月至2020年7月在首都医科大学附属北京世纪坛医院行CRS+HIPEC 治疗的所有腹膜癌患者的临床资料,包括基本信息、既往诊治情况、术前检查结果、CRS+HIPEC 手术情况、术后治疗情况、病理情况、自然病程时间、术后病程时间等。
1.1.2 患者筛选 本研究基于本科腹膜癌科研数据库,根据纳入排除标准进行病例筛选。
纳入标准:1)病理明确为腹膜假黏液瘤;2)入院前诊治资料完整;3)入院后接受规范化CRS+HIPEC治疗;4)自然病史完整,死亡时间明确。
排除标准:1)外籍患者;2)伴随其他肿瘤、严重心脏、肝肾等全身系统性疾病;3)非肿瘤原因死亡。
1.2 方法
1.2.1 资料收集 通过病案查阅、电话问询等方法收集所有符合条件患者的相关资料,包括临床病理特征、既往诊治情况(首发症状、误诊时间、误治时间及治疗情况)、CRS+HIPEC 治疗情况[手术时间、术中输血情况、腹膜癌指数(peritoneal cancer index,PCI)评分、细胞减灭程度(completeness of cytoreduction,CC)评分、器官切除数量、腹膜切除区域数量、严重不良事件(severity adverse event,SAE)、死亡时间。
1.2.2 诊断方法 PMP 的确诊需要经过组织病理学的证实。腹膜表面肿瘤国际联盟(Peritoneal Surface Oncology Group International,PSOGI)将PMP 根据病理学分为4 类:无细胞性黏液、腹膜低级别黏液癌(low grade PMP,LG-PMP)、腹膜高级别黏液癌(high grade PMP,HG-PMP)、腹膜高级别黏液癌伴印戒细胞(HG-PMP with signet ring cells)[6-7]。
1.2.3 随访 患者手术后开始定期随访,出院后前2年患者每3 个月于门诊复查,第3年开始每6 个月于门诊复查1 次,第4年开始每年于门诊复查1 次,每次复查均行详细问诊和查体,完善实验室和影像学相关检查,全面评估患者情况,并根据其定期复查情况及电话问询结果,记录患者临床转归信息。随访终点为患者死亡。
1.2.4 相关定义 误诊:病理或临床诊断不是腹膜假黏液瘤的诊断。误诊时间:从症状出现至明确病理诊断的时间。误治时间:从症状出现接受各种治疗至行CRS+HIPEC 治疗的时间。自然病程总生存期(overall survival,OS):从临床症状出现至死亡的时间。非规范化手术:除CRS+HIPEC 以外的其他手术。非规范性治疗:除CRS+HIPEC 的其他治疗。既往手术评分(prior surgical score,PSS):采用“九分法”将腹盆腔分成9 个区域以评估既往手术的程度:PSS-0 表示只接受过活检,包括腹腔镜活检、腹腔穿刺细胞学检查或CT 引导的穿刺活检;PSS-1 表示1 个区域既往接受过减瘤术;PSS-2 表示2~5 个区域既往接受过减瘤术;PSS-3 表示至少有6 个区域既往接受过减瘤术,但未行HIPEC 或术后早期腹腔内化疗。对所有既往PMP 相关手术累及的腹盆腔区域相加,计算PSS评分[8]。
1.3 统计学分析
运用SPSS 26.0 软件进行统计学分析,对相关资料进行统计学描述。计量资料采用中位数(范围)表示,计数资料采用率(%)表示。Kaplan-Meier 法绘制生存曲线,Log-rank 检验进行组间比较,预后影响因素采用Cox 比例风险回归模型进行单因素和多因素分析。以P<0.05 为差异具有统计学意义。
2 结果
2.1 临床病理特征分析
共纳入94 例患者,其中男性57 例(60.6%),女性37 例(39.4%),中位年龄54(24~76)岁,中位BMI为21.6(15.2~30.7),中位KPS 为80(60~100)分。首发症状以腹胀、腹痛为主,既往抗肿瘤治疗者59例(62.8%),中位误诊时间0.8(0~62.5)个月,中位误治时间15.3(0~214.8)个月。Ki-67 指数为43.4(1~90)%,脉管癌栓及淋巴结转移比例分别为9.6%和10.6%(表1)。
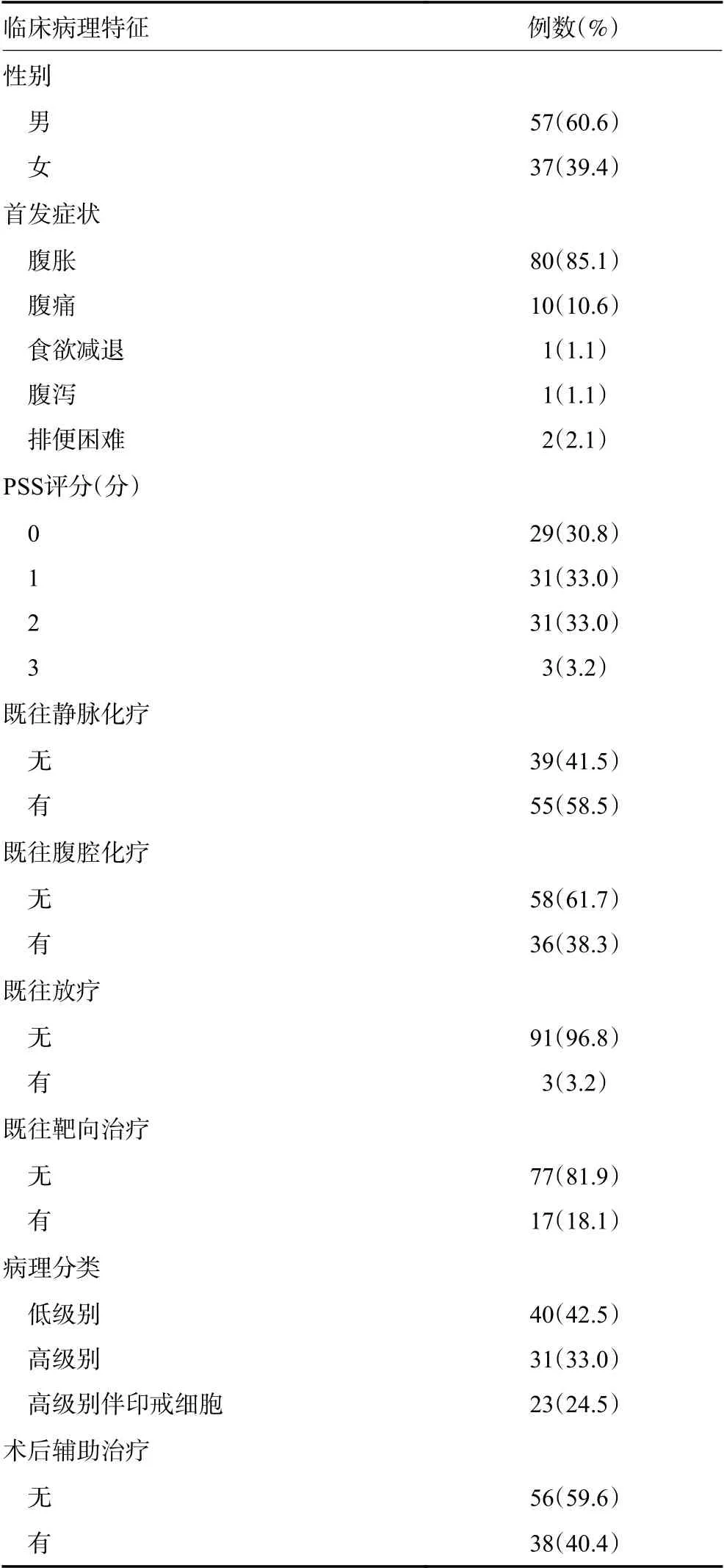
表1 患者的主要临床病理特征
2.2 CRS+HIPEC 治疗情况
所有患者均行CRS+HIPEC 治疗,中位手术时间为10.1(4.8~16.5)h,中位PCI 评分为32(3~39)分,中位脏器切除数2(0~8)个,中位腹膜切除区域数5(0~9)个,术中出血量833(100~5 000)mL,红细胞输注量为4(0~20)U,血浆输注量800(0~1 600)mL,液体输注量为6 400(1 000~102 50)mL,尿量为1 450(400~6 500)mL,腹水量为1 800(0~20 000)mL,见表2。

表2 患者CRS+HIPEC 治疗情况
2.3 自然病程OS 及影响因素分析
94 例患者自然病程中位OS 为30.8(2.4~218.4)个月,1、2、3、5年生存率分别为96.8%、63.8%、44.7%、23.4%。分层分析为既往腹腔化疗(46.5 个月vs.26.3 个月)、PSS 为 1~3 分(39.0 个月vs.21.9 个月)、低/高级别病理类型(41.5/40.9 个月vs.20.1 个月)、KPS≥80 分(41.5 个月vs.23.9 个月)、无淋巴结转移(35.5 个月vs.17.1 个月)、Ki-67<50%(46.4 个月vs.20.8 个月)的患者中位生存时间延长(P<0.05),见图1,表3。

表3 94 例患者总生存时间分层分析(续表3)

表3 94 例患者总生存时间分层分析
2.4 影响5年生存的预后因素分析
单因素分析显示以下5 个因素与5年生存率有关:PSS 评分(P=0.021)、既往腹腔化疗(P=0.008)、病理类型(P=0.004)、淋巴结转移(P=0.008)和Ki-67 表达程度(P=0.003)。多因素分析显示以下3 个因素影响5年生存的独立预后因素:既往腹腔化疗(HR=0.458,95%CI:0.253~0.827,P=0.010)、淋巴结转移(HR=2.879,95%CI:1.345~6.163,P=0.006)、Ki-67≥50%(HR=2.502,95%CI:1.418~4.417,P=0.002)(表4)。
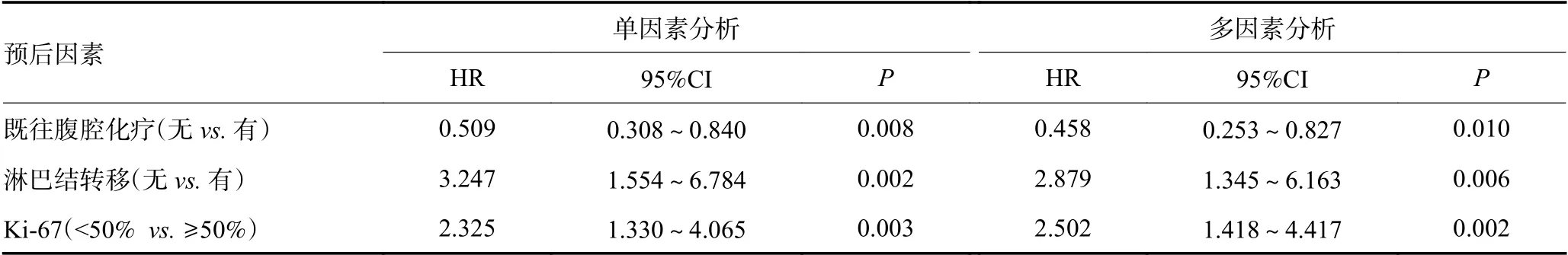
表4 94 例患者5年生存影响因素分析
3 讨论
PMP 是一种少见的临床恶性肿瘤综合征,以黏液性腹水为特征,通常与阑尾穿孔上皮肿瘤有关[9]。PMP 在人群中的真实发病率尚不清楚,根据现有数据推断,PMP 的年发病率约2~4/100 万例。然而,来自大样本中心的经验表明,实际发病率可能更高[10]。但因其临床表现无特异性,缺乏特征性的检测手段,早期诊断率低,易漏诊误诊。故需要更多的研究提高对此病的认知。
本研究首次纳入了具有完整自然病程的PMP 患者,收集了完整的治疗经过,相较于临床试验中过多的干预措施,更能反映客观现实,有利于清晰了解PMP治疗现状及影响因素。本研究结果发现患者中位发病年龄54 岁,男女比例1.5∶1,与既往国内报道相符[11]。本研究患者在接受CRS+HIPEC 治疗之前,62.8%的患者接受过其他抗肿瘤治疗,其中以化疗为主,中位误诊时间0.8(0~62.5)个月,中位误治时间15.3(0~214.8)个月,提示国内对PMP 的认识不足现象仍然普遍,规范化治疗理念欠缺。
自然病程方面,根据国外研究报道,随着CRS+HIPEC 治疗的开展,PMP 患者的生存率较之前显著提高,1、5 和10年的无病生存率分别为75%、56%~70%和67%,总的5年生存率为69%~75%[12-13],本研究中94 例患者中位OS 30.8(2.4~218.4)个月,1、2、3、5年生存率分别为96.8%、63.8%、44.7%和23.4%,较国外还有很大差距,分析原因可能与患者非规范化治疗时间长,就诊于本中心时PCI 评分高(中位PCI 为32 分),最佳治疗时机延误有关。
预后方面,本研究发现PSS 1~3 分者的中位生存时间长于PSS 0 分者,但多因素分析显示PSS 评分并非为5年生存独立影响因素,提示手术仍然是PMP 治疗的重要手段,早期手术有利于减少瘤负荷,但非规范化手术并不是延长生存的关键。值得注意的是,CC 评分0~1 分患者的生存期短于2~3 分组,26.1 个月vs.34.8 个月,这似与理论相悖,但分析显示该差异并无统计学意义,故这是由于样本量较小造成的表象误差,也可能与入组人群PCI 评分较高,32 分组人群占比达到50%有关。病理方面,高级别伴印戒细胞的病理类型、淋巴结转移、Ki-67≥50%均与OS缩短有关,后两者更是5年生存的独立危险因素,与既往研究相仿[13-16],提示原发肿瘤的性质、生物学行为仍然对患者生存起着决定性作用。
目前,多项研究报道了新辅助腹腔灌注化疗在胃癌腹膜转移中的作用[17-18],但PMP 患者能否从术前腹腔化疗中获益,研究非常少。2020年Prabhu[19]等的研究首次证实了新辅助腹腔灌注化疗在PMP 患者中的有效性和可行性,27 例患者中有22 例在新辅助治疗后符合CRS+HIPEC 标准。肿瘤细胞减灭程度为54.5%。Padmanabhan 等[20]在个案报道中提示腹腔灌注化疗治疗不能手术的PMP 患者疗效显著。本研究显示,既往腹腔化疗患者OS 较未化疗者明显延长。分析原因,研究显示腹膜间皮细胞会产生显著的血浆-腹膜屏障,限制全身药物对腹膜肿瘤的渗透,这是全身化疗效果不佳的原因之一。也正因如此,腹膜清除率远低于血浆清除率,区域性药代动力学优势导致腹腔灌注药物浓度更高,作用时间更长,从而产生更好的缩瘤效果,同时减少全身毒性[21-22]。也有研究提示术前腹腔灌注化疗会增加手术并发症及死亡率[23],但本研究显示,既往腹腔化疗是5年生存的独立预后因素,从一定程度反映出腹腔灌注化疗对改善生存的意义,可能为PMP 治疗新的方向。
而在术前全身化疗及术后辅助治疗方面,Blackham 等[24]的研究结果表明,围手术期全身化疗可能有益于高级别阑尾黏液腺癌患者。与单纯CRS+HIPEC相比,术后全身化疗与更好的PFS 相关,并有改善OS 的趋势。但在术前接受全身治疗的患者中未观察到这样的优势。Huang 等[25]的研究结果表明早期术后腹腔内化疗与阑尾腺癌腹膜播散患者生存获益有关。本研究中,术前全身化疗与术后辅助治疗均未对OS 产生影响,或许需要更严谨的实验设计进一步探讨。
本研究的不足之处:本研究为回顾性研究,样本量不大,影响因素较多,收集资料的过程中可能存在偏倚。未涉及围手术期治疗的具体方案、剂量和时间,将在今后的研究中进一步探讨。虽发现术前腹腔化疗可能是生存延长的有利因素,但此部分患者用药的具体方案及时间均不完全一致,考虑到回顾性研究的局限性,此结论仍需要前瞻性大样本研究进行验证。
综上所述,目前临床上对PMP 的认知仍不足,非规范化治疗现象较普遍,误治时间长。淋巴结转移及Ki-67 高表达可做为临床预后不良的判断指标。CRS+HIPEC 术前腹腔灌注化疗可能为PMP 的治疗提供新的方向,但仍需大样本前瞻性研究验证,以期得到更可靠的结论。
