重症肝病合并侵袭性真菌感染诊治专家共识
2022-03-18中国研究型医院学会肝病专业委员会重症肝病学组
中国研究型医院学会肝病专业委员会重症肝病学组,
中华医学会肝病学分会重型肝病与人工肝学组
侵袭性真菌感染(invasive fungal infection,IFI),是指侵犯至人体深部组织器官的真菌感染,导致组织损害、器官功能障碍和炎症反应等病理改变及病理生理过程,是重症肝病患者的严重并发症之一。重症肝病合并IFI预后差,病死率高,临床表现常不典型,而抗真菌药物又多在肝脏代谢,毒副作用大,临床诊治困难。中国研究型医院学会肝病专业委员会和中华医学会肝病学分会组织有关专家参考已发表的相关指南和最新研究进展,根据重症肝病特点,经认真讨论,形成该专家共识,供有关医务人员在制定重症肝病合并IFI诊治决策时参考。
本共识重症肝病主要包括各种原因导致的失代偿期肝硬化和肝衰竭,推荐意见参照GRADE评级系统,将证据质量分为高(A)、中(B)和低(C)共3级,推荐等级分为强(1)、弱(2)两级(表1)。

表1 推荐意见的证据等级和推荐强度
1 流行病学
重症肝病患者机体免疫功能严重受损,肠道菌群失调,包括真菌在内的机会性感染显著增加。随着如糖皮质激素、广谱抗菌药物、侵入性操作等诊治手段的应用,重症肝病患者生存期显著延长,但真菌感染也呈增高趋势[1]。同时,临床医师对于真菌感染认识的提高和检测技术的发展也提高了真菌感染的检出率和诊断率。临床研究报道肝衰竭合并真菌感染发生率为2%~15%[2-5],差 异较大的主要原因在于各研究采用的诊断标准不尽相同。细菌/真菌培养阳性的肝硬化患者中,IFI占3%~7%,且多为院内感染[3,6-8]。
IFI在重症肝病患者中最常见的感染部位是肺(37.00%~56.00%),其他部位分别为消化道(1.14%~20.29%)、泌尿道(4.34%~15.94%)、腹腔(2.97%~14.49%)和血流(0.68%~5.80%),也可见胸腔、胆道和中枢神经系统的真菌感染[5,9],肝硬化患者并发隐球菌脑膜炎也被多次报道[10-11]。IFI多为单部位,也存在2个甚至多个部位播散性感染的情况[12-13]。
重症肝病IFI最常见的致病真菌有念珠菌属和曲霉属(表2)。念珠菌属主要以白念珠菌为主,占50%以上,是肠道、血流、腹腔和泌尿道等的主要致病菌。欧洲一项多中心研究[14],241例真菌血流感染中以白念珠菌为主(54.4%), 依次为光滑念珠菌(14.5%)、近平滑念珠菌(14.1%)、热带念珠菌(5.8%)、克柔念珠菌(2.5%)、都柏林念珠菌(0.4%),其中34.9%患者发生脓毒症休克。 白念珠菌也是真菌性腹膜炎的主要致病菌(48.0%~81.8%),其次为克柔念珠菌(15%~25%)、光滑念珠菌(6.66%~20.00%),部分患者可见新型隐球菌[14-15]。但非白念珠菌的感染比例有逐渐增高趋势[14]。曲霉属是肺部IFI的主要致病菌[16],其中烟曲霉最常见,其次为黄曲霉和黑曲霉,焦曲霉和土曲霉较少见[17]。一项肝衰竭患者并发真菌感染的研究[5]分离真菌245株,以白念珠菌及烟曲霉为主,分别占35.92%和34.69%。重症肝病合并肺孢子菌肺炎亦见报道[18]。
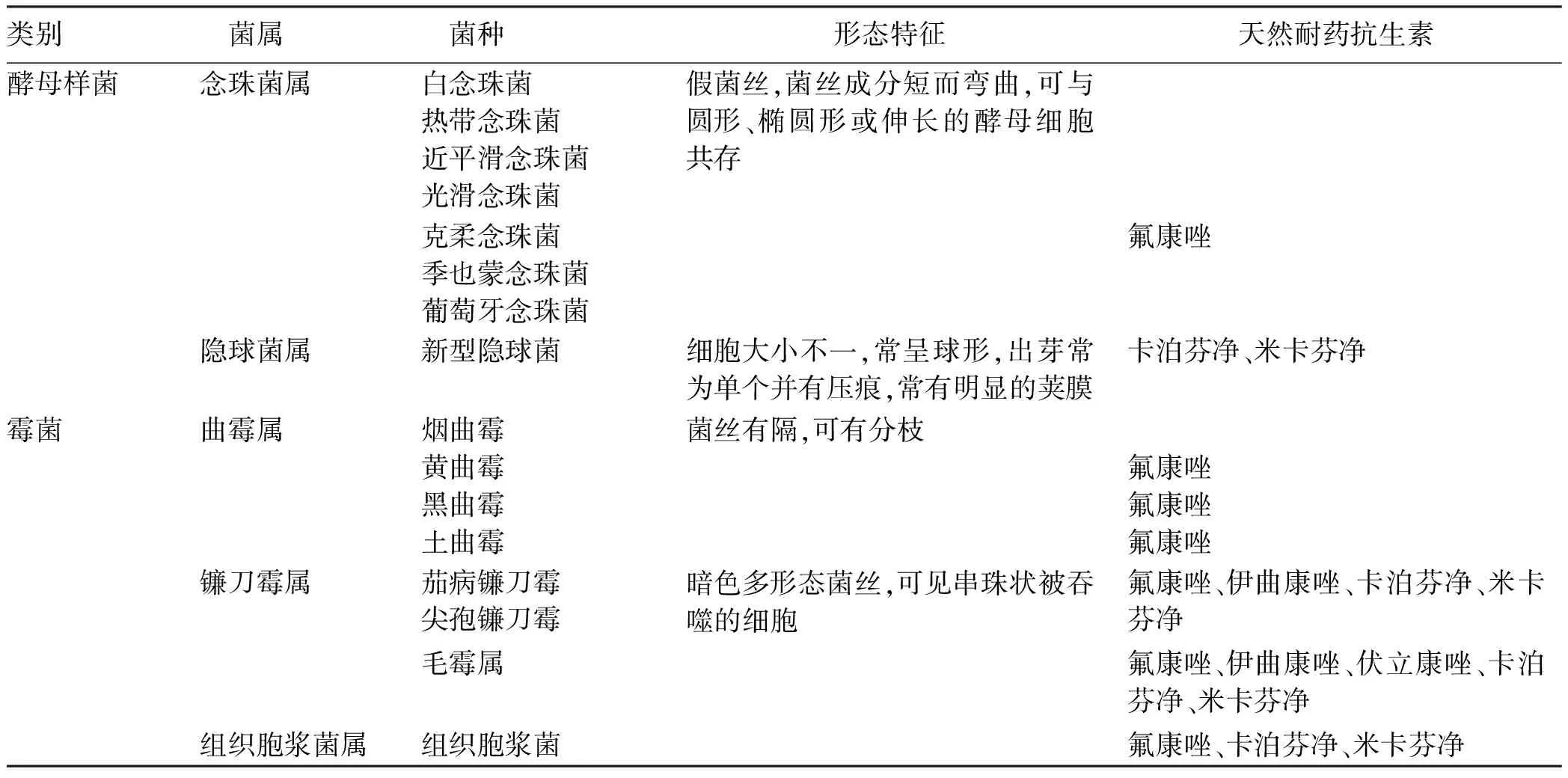
表2 重症肝病常见侵袭性真菌的分类及特征
推荐意见1:重症肝病合并IFI的常见病原菌为念珠菌属和曲霉属,白念珠菌是肠道、血液、腹腔、泌尿系统的主要致病菌;曲霉属是侵袭性肺真菌病的主要致病菌,其中烟曲霉最为常见;隐球菌是中枢神经系统真菌感染的重要致病菌(A1)。
2 高危因素
重症肝病患者天然免疫和获得性免疫均严重受损,免疫功能处于失衡状态,常伴有肠功能紊乱、肠黏膜水肿、通透性增加,肠道屏障受损导致菌群易位,肠道微生物可经肠壁进入门静脉,加之肝脏单核巨噬细胞系统严重破坏,清除微生物能力下降,各种感染风险显著增加[19-20],因此,重症肝病患者为IFI发生的高危人群。在一项慢加急性肝衰竭(acute-on-chronic liver failure,ACLF)合并IFI临床研究[4]中,多因素分析显示血液透析和既往抗菌药物使用是最重要的危险因素。北美终末期肝病研究联盟(North American Consortium for the Study of End-stage Liver Failure,NACSELD)开展的多中心、前瞻性研究[3]纳入2743例肝硬化患者,其中有134例发生IFI,多因素分析发现糖尿病、入住ICU、急性肾损伤以及入院时伴有细菌感染与IFI的发生显著相关。一项观察性研究[21]发现重症酒精性肝炎(severe alcoholic hepatitis,sAH)患者IFI发生率显著高于同期失代偿酒精性肝硬化患者(14.5% vs 4.5%,P<0.05),差异成因在于sAH患者采用了更多的糖皮质激素治疗。此外,多项研究表明营养不良、放置中心静脉导管、全胃肠外营养、近期使用广谱抗菌药物、糖皮质激素、入住ICU、存在念珠菌定植证据,及伴有慢性阻塞性肺病、糖尿病、肾功能不全接受肾替代治疗等可进一步增加重症肝病发生IFI的风险,属于极高危人群[4,22-24]。
推荐意见2:重症肝病患者是IFI的高危人群,如合并以下情况之一则为极高危人群,(1)合并营养不良、慢性阻塞性肺疾病、糖尿病、免疫缺陷及肾功能不全接受肾替代治疗;(2)使用糖皮质激素等免疫抑制剂、广谱抗菌药物治疗;(3)入住ICU;(4)接受侵入性诊疗操作(A2)。
3 临床表现及影像学特征
重症肝病合并IFI的临床表现缺乏特异性,易被疾病本身及其他并发症所覆盖而延误早期诊断。因此,在重症肝病诊治过程中,对于基础肝病治疗恢复不佳或出现反复,伴发热或其他感染症状、体征,规范的抗细菌治疗无效的患者,要高度警惕IFI。
重症肝病合并肺部IFI报道较多,侵袭性肺曲霉病(invasive pulmonary aspergillosis,IPA)最常见,也可见肺隐球菌病、肺毛霉病、肺孢子菌病等[25-26],原发性念珠菌肺炎少见[27-28]。IPA可表现为不同程度的发热、咳嗽、咳白色黏痰或痰中带血,少数咯血,伴有气促、胸痛、精神症状等[29-32]。肺孢子菌肺炎常表现为气促及低热,进行性呼吸困难,症状重而体征轻,肺部听诊与临床表现不对称,罕见胸痛[33]。
肺真菌病肺部影像学表现多种多样。伴或不伴晕征的结节病灶(>1 cm)或楔形坏死病灶、空气新月征、空洞是IPA的典型表现,曲霉侵袭气道、累及肺泡和细支气管壁可表现为支气管周围实变影、支气管扩张征、小叶中心型微小结节影、树芽征和毛玻璃样改变等。肺毛霉病除上述影像学改变外,还可见反晕征。需注意重症肝病患者肺部影像表现常不典型,有时仅有非特异性浸润。肺孢子菌病的胸部CT表现为双侧磨玻璃样变、实变、小结节或单侧浸润、大叶浸润、伴或不伴空洞的结节性浸润、多灶性浸润、粟粒样变等。
念珠菌血症是侵袭性念珠菌感染最常见的临床表现。可有畏寒、寒颤、高热、弛张热或稽留热等,全身症状进行性加重,黄疸加深,皮肤黏膜可见瘀点、瘀斑,部分患者可出现低血压,肢端湿冷等休克表现。导管是念珠菌病的主要危险因素和侵入门户,静脉导管念珠菌生物膜的形成是持续感染的重要因素。泌尿系统真菌感染多为念珠菌所致,临床可表现为念珠菌膀胱炎,出现尿频、尿急、尿痛等膀胱刺激征,尿道口有水样或白色分泌物,部分患者可出现耻骨上疼痛和血尿;念珠菌肾盂肾炎为上尿路感染,可出现发热、肋脊角触痛、外周血白细胞总数升高;肾脏念珠菌病常可导致肾脏受累引起肾功能下降。肠道念珠菌感染较常见,多为顽固性腹泻,大便呈泡沫样、黏液样或“豆渣”样。腹腔真菌感染,常合并细菌感染,临床症状与细菌性腹膜炎相似,但腹膜刺激征不典型,可有淡红色血性腹腔积液[34],临床上对于抗细菌治疗效果不佳的腹膜炎患者,要警惕并排查真菌感染,必要时给予经验性抗真菌治疗。
重症肝病合并中枢神经系统真菌感染,主要报道为隐球菌性脑膜炎,偶见其他真菌播散性感染累及中枢神经系统,中枢神经系统真菌感染常见的临床表现为不同程度的发热、头痛,头痛剧烈者伴有恶心、呕吐,部分患者出现视力下降、复视、精神异常等。脑脊液真菌微生物学检查可确诊。影像学检查可见颅内局灶性病变,MRI或CT显示脑膜强化。播散性念珠菌病,腹部影像可见肝和脾牛眼征,眼科检查提示进展性视网膜渗出、眼内炎。
4 真菌微生物学检查
真菌微生物学的诊断价值取决于标本的来源和检测方法,在正常无菌部位或感染灶,通过无菌技术获取的标本真菌微生物学阳性具有真菌感染确诊价值(表3)。其他的微生物学检查不能作为确诊证据,但可作为临床诊断依据之一(表4)。

表3 用于确诊重症肝病合并IFI的真菌微生物学证据

表4 用于临床诊断重症肝病合并IFI的真菌微生物学证据
4.1 涂片镜检、染色和组织病理检查 采取患者生物标本涂片寻找真菌孢子及菌丝是目前发现真菌感染最快捷、简便且较为可靠的办法,可为临床发现真菌定植、感染提供重要线索[33-34],而真菌荧光染色可以提高检测阳性率,目前已广泛应用于临床。来源于正常无菌部位的活检或针吸标本组织病理学、细胞病理学或直接镜检发现真菌证据可作为确诊依据[35-36]。但重症肝病患者常常因为存在凝血障碍、血小板减少难以耐受创伤性操作,获取病理标本比较困难。
4.2 分子检测诊断技术 实时荧光PCR扩增技术可用于正常无菌部位标本(包括组织)检测真菌DNA,并经DNA序列鉴定到种属水平。对重症肝病合并IFI临床确诊具有重要意义[37]。病因不明感染患者采用宏基因组二代测序技术可为临床进一步明确诊断提供线索[38]。然而,相关技术尚未标准化,商业检测试剂盒未得到广泛应用,目前尚不推荐临床常规应用。
4.3 真菌培养及鉴定 真菌培养常用沙保弱培养基,阳性标本挑取菌落,如为酵母样真菌接种科玛嘉念珠菌显色培养基或VITEK2细菌鉴定仪进行鉴定;若为丝状真菌,根据真菌生长速度、菌落形态与颜色、表面质地及镜检形态特征等进行判定。基质辅助激光解吸/电离飞行时间质谱鉴定(matrix-assisted laser desorption/ionization time of flight mass spectrometry,MALDI-TOF MS),简称飞行质谱技术,可在几分钟之内完成对微生物种、属水平的鉴定[39]。与传统的检测微生物表型和生理生化学方法相比,MALDI-TOF MS具有快速、准确、高通量和低成本的优势[40]。
4.4 真菌抗原检测
真菌抗原检测主要包括1,3-β-D-葡聚糖试验(1,3-β-D-glucan,G试验)、曲霉半乳甘露聚糖试验(galactomannan,GM试验)、隐球菌荚膜多糖抗原检测。
4.4.1 G试验 G试验适用于除隐球菌和毛霉菌以外的所有深部真菌感染的早期诊断,尤其是念珠菌和曲霉菌,但不能确定菌种。一项单中心回顾性研究[4]表明,ACLF合并IFI患者血清1,3-β-D-葡聚糖水平显著高于未合并IFI的患者,诊断IFI的灵敏度、特异度以及受试者工作特征曲线下面积分别为97.4%、60.0%和0.770。
4.4.2 GM试验 GM试验是曲霉特异性筛选试验。肺泡灌洗液比血清的GM试验对IPA的诊断具有更高灵敏度(56%~73% vs 33%~38%),而特异度相似(89%~94% vs 87%~97%)[41-42]。肺泡灌洗液GM试验>0.5时,灵敏度可达75.7%,特异度80.75%[43]。一项单中心回顾性研究[4]显示,血清GM试验>0.5,诊断ACLF合并IFI的灵敏度、特异度以及受试者工作特征曲线下面积分别为43.6%、100%和0.745。
临床实践中G试验和GM试验可能因多种因素影响出现假阳性,如血液透析、人血白蛋白、脂肪乳、凝血因子、某些抗肿瘤药物、磺胺类药物以及某些细菌性脓毒血症均可导致G试验假阳性,而哌拉西林/他唑巴坦钠、阿莫西林-克拉维酸等半合成青霉素、食用以乳或乳制品为主的婴幼儿、肠道中定植的曲霉菌等会导致GM试验假阳性。因此,重症肝病患者G试验、GM试验阳性需结合临床进行综合判断。
4.4.3 隐球菌荚膜多糖抗原检测(乳胶凝集试验) 隐球菌荚膜多糖抗原检测(乳胶凝集试验)是以高效价抗隐球菌多糖抗体吸附于标准大小的乳胶上作为抗体检测患者血清或脑脊液标本中的隐球菌荚膜多糖抗原。与传统的墨汁染色和真菌培养方法比较,脑脊液乳胶凝集试验具有更高敏感度,不仅用于隐球菌性脑膜炎的早期快速诊断,也可用于疗效和预后判断。
5 重症肝病IFI的诊断
重症肝病合并IFI诊断应结合患者高危因素、临床表现、典型影像学改变、微生物学(真菌)检查等多方面证据。参考其他指南[37,44-45],依据真菌微生物学检查证据、宿主因素、临床特征,将诊断分3个层次:确诊(proven)、临床诊断(probable)、拟诊(possible)。
5.1 确诊 重症肝病患者具备可能感染部位的临床特征或具备典型影像学特征性改变;同时存在可用于确诊IFI的真菌微生物学检查证据。
5.2 临床诊断 重症肝病患者具备可能感染部位的临床特征或具备典型影像学特征性改变;同时具备至少1项可用于临床诊断IFI的真菌微生物学检查证据。
5.3 拟诊 重症肝病患者具备可能感染部位的临床特征或具备典型影像学特征性改变。
推荐意见3:重症肝病合并IFI的临床表现缺乏特异性,对于基础肝病治疗恢复不佳或出现反复,伴发热或其他感染症状、体征,抗细菌药物治疗无效的患者,要积极行胸部CT检查及IFI相关实验室检查,排查真菌感染(B1)。
推荐意见4:重症肝病合并IFI诊断分为确诊、临床诊断、拟诊3个层次,需结合临床表现,典型影像学改变及微生物学检查综合判定(A1)。来源于正常无菌部位,通过无菌技术获取的活检或针吸标本组织病理学、细胞病理学或直接镜检发现真菌证据,并伴有组织损伤可作为确诊IFI的依据(A1)。血清和脑脊液隐球菌荚膜多糖抗原检测(乳胶凝集试验)阳性可用于隐球菌感染的确诊(A1)。
推荐意见5:可疑合并肺部IFI患者,应尽早行胸部CT检查;同时反复多次留取深部痰液行真菌涂片和培养;G试验、GM试验是重要参考指标。支气管镜肺泡灌洗液真菌微生物学检查、GM试验有助于肺IFI诊断(B1)。
推荐意见6:腹腔真菌感染常合并细菌感染。对于症状体征不典型、血性腹水,且抗细菌治疗效果不佳的难治性腹膜炎患者,需排查真菌性腹膜炎。必要时给予经验性抗真菌治疗(B2)。
推荐意见7:念珠菌血症是侵袭性念珠菌感染最常见的表现形式,感染性休克比例高,严重影响预后,有静脉导管的重症肝病患者出现发热或疾病进展应常规监测筛查真菌感染(B1)。
6 重症肝病IFI的治疗
6.1 抗真菌治疗时机 重症肝病合并IFI的治疗与其他危重症患者合并IFI的治疗时机相同,采用分层治疗模式。经验性治疗、抢先治疗分别对应拟诊及临床诊断的患者,属于早期治疗。危重症患者合并IFI的临床研究[46]结果显示,经验性治疗与抢先治疗对于患者预后无明显影响。重症肝病目前虽无相关研究数据,但考虑与经验性治疗相比,抢先治疗可减少不必要或不恰当的抗真菌药物应用及其肝毒性。目标治疗对应确诊患者,可根据药物敏感性试验结果以及前期治疗效果进行抗真菌药物的选择或调整,实现精准治疗。
6.2 常见IFI治疗药物选择
重症肝病患者抗真菌治疗药物选择既要考虑真菌菌种、感染部位、严重程度,也要兼顾肝脏等重要脏器功能状态(表5)。真菌药物敏感性试验能为后期降阶梯或精准抗真菌治疗提供可靠依据。

表5 常见重症肝病合并IFI的治疗药物选择
6.2.1 侵袭性念珠菌感染 目前棘白菌素被推荐为危重症患者侵袭性念珠菌感染的一线治疗药物。尽管光滑念珠菌中已经出现棘白菌素抗药性的报道,但棘白菌素总耐药率仍然很低[47]。一项研究[48]结果表明卡泊芬净的清除并不受肝硬化严重程度的影响, 并发现对于伴有中度肝损伤的患者, 降低维持剂量可能会导致有效血药浓度下降。因此,对于Child-Pugh C级患者,可参考B级患者的使用剂量,密切监测不良反应。米卡芬净、阿尼芬净在肝功能不全者的药代动力学无明显变化,无须调整剂量(100~150 mg/d)[49-50]。氟康唑仍是重症肝病合并IFI序贯或降阶梯治疗的首选药物,但应注意菌株的药物敏感性,克柔念珠菌和光滑念珠菌不推荐常规使用[51]。对唑类以及棘白菌素均耐药的念珠菌感染,可选用两性霉素B脂质体(liposomal amphotericin B, L-AmB)。最近一项荟萃分析[52]显示,对于ICU重症患者合并侵袭性念珠菌感染,一线选择不论是棘白菌素、伏立康唑,还是两性霉素B制剂,抗真菌疗效及生存率并无明显差异。
6.2.2 侵袭性曲霉菌感染 国内外多个指南推荐首选伏立康唑治疗IPA。然而前瞻性观察研究[53]表明,肝功能障碍患者伏立康唑的清除率明显降低,非肝硬化、Child-Pugh A/B级肝硬化以及C级肝硬化患者伏立康唑清除率分别为7.59 L/h、1.86 L/h和0.93 L/h。因此对于重症肝病患者,伏立康唑应调整用药剂量,并进行治疗药物浓度监测,密切监测药物不良反应。一项基于模型的模拟优化伏立康唑给药方案研究[53],通过对120例肝硬化患者的219个血清谷浓度(Cmin)和11例非肝硬化患者的83个血浆浓度的检测和模拟,结果显示肝硬化患者应采用负荷剂量减半方案,即Child-Pugh C级患者维持剂量降低至1/4, Child-Pugh A/B患者维持剂量降至1/3。当总胆红素(TBil)≥50 μmol/L,负荷剂量200 mg,2次/d,98%以上患者血清谷浓度处于正常有效范围;维持剂量在TBil≥51 μmol/L但<171 μmol/L的患者,最优推荐100 mg,1次/d;当TBil≥171 μmol/L,最优推荐50 mg,1次/d[54]。另外2项研究[55-56],其中一项纳入15家医院的ACLF合并IPA患者回顾性队列研究发现,以伏立康唑为基础的治疗方案预后优于无伏立康唑组,伏立康唑优化给药方案(负荷剂量,200 mg,1次/12 h;维持剂量,100 mg,1次/d)即可达到理想的血清药物谷浓度(1~5 μg/mL)。有条件的医院应开展伏立康唑血药浓度监测,指导临床药物剂量调整,确保治疗安全性和有效性。一项观察性研究[57]比较了伏立康唑和L-AmB在严重肝功能不全患者中的应用,发现L-AmB对于肝脏的毒性低于伏立康唑,因此,对于重症肝病合并IPA患者,两性霉素B也是选择方案之一,但鉴于两性霉素B在肾脏方面等的不良反应,可采用L-AmB。2017年欧洲临床微生物与感染性疾病学会、欧洲医学真菌学联盟以及欧洲呼吸学会(ESCMID-ECMM-ERS)联合制定的曲霉菌感染诊治指南[58]推荐艾沙康唑为治疗IPA的一线用药。一项随机双盲对照研究[59]结果表明,艾沙康唑作为初始药物治疗,疗效并不劣于伏立康唑。但艾沙康唑在重症肝病中的应用尚缺乏研究。对于单药治疗失败的高危病例,为扩大抗真菌谱覆盖范围并增强疗效,可采用联合用药方案,棘白菌素可作为联合挽救治疗备选药物。但联合用药在重症肝病患者中疗效及安全性缺乏研究报道。
侵袭性曲霉菌病的疗程取决于治疗反应、患者的基础疾病及免疫状态,如果药物耐受良好,治疗通常持续12周。临床个性化制定合理的疗程应是持续治疗直到所有的临床和影像学改变恢复正常,直到曲霉生物标志物和培养物阴性。
6.2.3 其他IFI
6.2.3.1 肺孢子菌肺炎 首选复方磺胺甲噁唑(trimethoprim-sulfamethoxazole,SMZco),该复合制剂每片含磺胺甲噁唑(SMZ)0.4 g和甲氧苄啶(TMP)0.08 g。SMZco的不良反应相对较多且耐药率有所上升。目前,国内外文献[60-61]报道SMZco联合卡泊芬净治疗肺孢子菌肺炎获得较好效果。
6.2.3.2 毛霉病、组织胞浆菌病以及球孢子菌病 L-AmB是治疗首选药物,在重症肝病患者中应用时应严密监测不良反应。泊沙康唑、艾沙康唑的体外药物敏感性试验表明对毛霉具有较好抗菌活性,也具有较好的临床效果。组织胞浆菌病和球孢子菌病在病情显著改善后可改为伊曲康唑或氟康唑。
6.2.3.3 隐球菌性脑膜炎 由于缺乏重症肝病合并隐球菌性脑膜炎治疗的高质量相关研究数据,可参考非艾滋病患者的用药方案,诱导期选择低剂量两性霉素B(0.5~0.7 mg·kg-1·d-1),具有较好的疗效和安全性。如果没有禁忌证,必须联合氟胞嘧啶(100 mg·kg-1·d-1分4次服用),或联合氟康唑治疗。重症患者多首选L-AmB替代。隐球菌性脑膜炎疗程较长,宜个体化,具体应结合患者临床症状、体征消失,脑脊液常规、生化指标恢复正常,脑脊液涂片、培养阴性,才可停药[45]。
6.3 免疫调节治疗 动物实验研究[62]结果显示胸腺素1激活辅助性T淋巴细胞(Th1)依赖性抗真菌免疫,保护接受骨髓移植小鼠免于曲霉菌病。一项大型多中心随机对照研究(ETASS)[63]结果显示,胸腺素α1,1.6 mg皮下注射,1次/12 h,可有效改善包括真菌感染在内的重症脓毒症患者临床结局。但临床用于预防及抗真菌治疗仍需更多临床循证医学数据。高效价免疫球蛋白提高患者免疫力,相对安全,临床应用可能提高抗真菌疗效。其他免疫疗法,如过继性T细胞疗法、嵌合抗原受体T细胞疗法、粒细胞输注、树突状细胞疗法、自然杀伤细胞疗法、细胞因子疗法、干扰素、肿瘤坏死因子和集落刺激因子等等,还处于临床测试治疗侵袭性真菌病的探索研究阶段。
6.4 其他治疗
6.4.1 中药 一些中药提取物包括萜类酚、卡伐克酚、百里酚和丁香酚,被认为具有抗真菌的活性,体外试验显示对耐药的白念珠菌有抑菌活性,可通过导致白念珠菌生物膜广泛损伤从而达到抗真菌作用[64]。有报道黄芩苷与氟康唑联用时能抑制耐氟康唑白念珠菌的生长。小檗碱氯能显著降低氟康唑的最低抑菌浓度,当这两种药物联合使用时可产生明显协同作用。
6.4.2 调节肠道菌群 相关研究[65]表明,益生菌可抑制念珠菌的生长速度,降低危重患者侵袭性念珠菌感染的发生率,达到预防抗真菌治疗的效果。使用肠道微生物调节剂、乳果糖等,有利于改善患者肠道菌群,减少内毒素血症发生[66],从而达到重症肝病患者合并IFI的预防作用。
推荐意见8:重症肝病合并IFI患者,应根据临床诊断进行抢先治疗(B1)。若重症肝病患者具有感染的临床表现和特征,经规范的抗细菌治疗无效,病情进一步恶化,可考虑开始抗真菌经验性治疗(C2)。
推荐意见9:棘白菌素为重症肝病合并侵袭性念珠菌病的一线治疗药物,氟康唑可作为敏感菌株的降阶梯治疗选择。念珠菌血症的疗程为抗真菌治疗首次血培养阴性后14 d(B1)。
推荐意见10:伏立康唑、L-AmB为重症肝病合并IPA的一线用药。使用伏立康唑时应进行血药浓度监测指导剂量调整(A1)。如无条件,可采用伏立康唑负荷剂量减半200 mg,1次/12 h,维持剂量100 mg,1次/d的治疗方案(B2)。通常治疗疗程12周,至少应用至临床和影像学改变恢复正常,曲霉微生物学检查阴性(B2)。
推荐意见11:棘白菌素或联合用药方案可用于重症肝病合并IPA的挽救治疗(A1)。
推荐意见12:SMZco是肺孢子菌肺炎的首选治疗药物,联合卡泊芬净可能获得更好疗效(B1)。L-AmB是毛霉菌病、组织胞浆菌病、球孢子菌病以及隐球菌性脑膜炎的首选治疗药物(B1)。
7 预后及预防
重症肝病合并真菌感染预后差,病死率高。据相关文献报道,感染念珠菌的患者病死率为30%~40%,而感染曲霉菌患者病死率高达50%~100%。重症肝病合并浅部真菌感染、侵袭性念珠菌感染、侵袭性曲霉感染患者的病死率依次增高[67-68]。近期对于ACLF合并临床诊断IPA患者的回顾性研究[55]结果表明,合并有IPA的ACLF患者28 d呼吸衰竭相关病死率以及全因死亡率均显著高于无IPA者(17.1% vs 0.3%,P<0.001;33.6% vs 15.7%,P<0.001);在采用倾向评分匹配后,伴有IPA肺损伤(PaO2/FiO2≥400 mmHg)者28 d全因死亡率和IPA相关病死率均高于无肺损伤患者(66.5% vs 24.2%,P<0.001;45.8% vs 8.1%,P<0.001)。
肝衰竭合并IFI患者预后影响因素主要包括两个方面:一是患者本身的肝功能状态(Child-Pugh评分)和并发症数量;二是真菌感染的控制情况。具体影响因素可能包括抗真菌治疗疗效、Child-Pugh评分、年龄≥65岁、肝性脑病并发症、TBil及国际标准化比率水平等[69]。
重症肝病患者肝功能受到严重损害,常伴有并发症或其他脏器功能损害,而大多抗真菌药物据报道存在显著或潜在的肝损害不良反应。目前,无证据显示预防性抗真菌治疗能让重症肝病患者获益。临床观察表明给予2%~5%碳酸氢钠漱口,4次/d,可碱化口咽部环境,有效减少重症患者口腔念珠菌感染发生率[70-71],进而起到预防侵袭性念珠菌病的目的。
推荐意见13:重症肝病合并IFI患者近期病死率显著增加,其中以侵袭性曲霉菌感染预后最差,影响预后因素包括年龄、患者肝功能状态、抗真菌治疗疗效等(B2)。
推荐意见14:不推荐重症肝病患者给予常规预防性抗真菌药物治疗(A1)。对于极高危人群加强口腔卫生护理,2%~5%碳酸氢钠漱口4次/d,能有效减少口咽部念珠菌感染,进而减少IFI发生的风险(C2)。
8 肝移植术后患者IFI的危险因素和预防
肝移植患者围手术期发生真菌感染的风险较高。美国报道肝移植受者发生侵袭性念珠菌病最高(41.1%),最常见的感染部位是血液(44.0%),其次是腹腔(14.0%);常见的菌种为白念珠菌(46.3%),其次为光滑念珠菌(24.4%)和近平滑念珠菌(8.1%)[72]。近年来肝移植患者采用抗真菌药物预防,受体IFI发生率总体降至4%~8%[1,73-74]。因此对于存在危险因素的肝移植术后患者应积极抗真菌药物预防治疗。肝移植受者合并侵袭性念珠菌感染的危险因素包括再移植、再手术、需要血液透析的肾衰竭、输注≥40单位的细胞血液制品、胆总管空肠吻合术、围手术期念珠菌定植、MELD评分≥30、胆道漏等[73,75]。由于氟康唑费用低,能口服给药并持续有效,应作为侵袭性念珠菌感染的预防首选用药[76]。结合各类抗真菌药物的特点,唑类或棘白菌素较L-AmB在肝移植患者IFI的预防中更受临床欢迎。预防用药疗程以2~4周为宜[77]。如果患者存在侵袭性曲霉感染的高危因素,如再次移植(第2次或第3次肝移植),移植时或移植后7 d内进行肾脏替代治疗(血液透析或连续静脉-静脉透析),包括剖腹探查等腹腔内以及胸腔内的再次手术,应给予靶向抗曲霉药物预防治疗。标准剂量的阿尼芬净、米卡芬净或卡泊芬净,或伏立康唑被推荐用于肝移植受者侵袭性曲霉菌病的靶向预防。也可考虑使用3~5 mg/kg剂量的L-AmB。靶向预防疗程需持续14~21 d[78]。
抗真菌药物选择应充分考虑用药的安全性、药物之间的相互作用及特殊情况下药物剂量的调整。由于抗真菌药物与免疫抑制剂同时使用会导致二者的血药浓度发生变化,因此,肝移植患者需进行血药浓度监测,并据此对药物剂量进行调整[79-81]。如伏立康唑禁忌与西罗莫司的联合用药。使用泊沙康唑时,他克莫司和环孢素A的剂量应分别减少60%~75%和14%~29%[80]。卡泊芬净可使他克莫司的浓度降低20%,却使西罗莫司浓度增加20%[81],临床合并用药时需进行相应调整。
推荐意见15:肝移植术后患者合并IFI风险较高,念珠菌性血流感染最常见(A1)。
推荐意见16:肝移植术后患者有高危因素时给予抗真菌药物预防治疗可降低IFI发生的风险(A1)。氟康唑是预防肝移植患者侵袭性念珠菌感染的首选用药(A2),唑类或棘白菌素类药物较L-AmB更具临床优势(A1)。存在曲霉感染风险的肝移植术后患者应进行靶向抗真菌药物预防治疗,推荐标准剂量的卡泊芬净、米卡芬净、阿尼芬净,或伏立康唑,疗程14~21 d(A1)。
推荐意见17:肝移植术后抗真菌预防用药应充分考虑抗真菌药物与抗排异免疫抑制剂药物间的相互作用,同时进行抗真菌药物与免疫抑制剂药物浓度监测,合理调节药物剂量(A1)。
9 需要进一步研究的问题
(1)开展多中心前瞻性临床设计研究,规范重症肝病患者抗真菌药物治疗时机、安全有效的抗真菌治疗方案及疗程;
(2)开发早期诊断技术和方法;
(3)寻找重症肝病合并IFI精准预后预测及治疗监测的指标;
(4)研发新型不良反应小、治疗效果佳的抗真菌和免疫治疗药物,进一步提高重症肝病合并IFI的防治水平。
执笔专家:苏海滨、胡瑾华、李丽、陈煜、韩涛、曲芬、朱利平、陈金军、刘振文、林炳亮、郑欢伟、刘丽萍、刘晓燕
共识专家组成员(按姓氏笔画排序):丁惠国(首都医科大学附属北京佑安医院肝病消化中心),王丽(吉林大学基础医学院病原生物学系),王明贵(复旦大学附属华山医院抗生素研究所),王福生(解放军总医院第五医学中心感染病医学部),王磊(山东大学第二医院感染科),牛俊奇(吉林大学第一医院感染病中心),毛青(陆军军医大学感染科),宁琴(华中科技大学同济医学院附属同济医院感染科),卢实春(解放军总医院第一医学中心肝胆胰外科医学部),邢卉春(首都医科大学附属北京地坛医院肝病三科),曲芬(航空总医院检验科),朱利平(复旦大学附属华山医院感染科),任红(重庆医科大学附属第二医院感染科),庄辉(北京大学医学部病原生物学系),刘丽萍(解放军总医院医疗保障中心药剂科),刘振文(解放军总医院第五医学中心肝病医学部),刘晓燕(解放军总医院第五医学中心肝病医学部),江建宁(广西医科大学第一附属医院感染病科),苏海滨(解放军总医院第五医学中心肝病医学部),李丽(首都医科大学附属北京佑安医院中西医结合中心),李海(上海交通大学医学院附属仁济医院消化科),杨永平(解放军总医院第五医学中心肝病医学部),辛绍杰(解放军总医院第五医学中心肝病医学部),张大志(重庆医科大学附属第二医院感染科),张缭云(山西医科大学第一医院感染病科),陈成伟(《肝脏》杂志),陈国凤(解放军总医院第五医学中心肝病医学部),陈明泉(复旦大学附属华山医院急诊科),陈金军(南方医科大学附属南方医院肝病中心),陈煜(首都医科大学附属北京佑安医院疑难肝病与人工肝中心),陈韬(华中科技大学同济医学院附属同济医院感染科),林炳亮(中山大学附属第三医院感染科),林爱清(包头医学院第二附属医院感染疾病科),尚佳(河南省人民医院感染科),罗新华(贵州省人民医院感染科),周新民(空军军医大学西京医院消化内科),郑欢伟(河北石家庄中医院),孟庆华(首都医科大学附属北京佑安医院肝病内科),孟繁平(解放军总医院第五医学中心感染病医学部),赵彩彦(河北医科大学第三医院感染科),胡中杰(首都医科大学附属北京佑安医院),胡瑾华(解放军总医院第五医学中心肝病医学部),南月敏(河北医科大学第三医院中西医结合肝病科),段钟平(首都医科大学附属北京佑安医院人工肝中心),饶慧瑛(北京大学人民医院),贾继东(首都医科大学附属北京友谊医院肝病中心),徐小元(北京大学第一医院感染科),高沿航(吉林大学第一医院感染病中心),黄缘(清华大学附属北京清华长庚医院肝胆胰内科),韩涛(南开大学人民医院),游绍莉(解放军总医院第五医学中心肝病医学部),谢雯(首都医科大学附属北京地坛医院肝病中心),蔡大川(重庆医科大学附属第二医院感染病科),魏来(清华大学附属北京清华长庚医院肝胆胰内科)
利益冲突声明:所有作者均声明不存在利益冲突。

参考文献见二维码
