轻度认知障碍患者的睡眠障碍特征分析
2022-03-15徐从英江吉鸿王琰萍吴华竺卓颖翟丽萍张晓玲
徐从英 江吉鸿 王琰萍 吴华 竺卓颖 翟丽萍 张晓玲
轻度认知障碍(mild cognitive impairment,MCI)多被认为是正常衰老和痴呆之间的过渡状态。睡眠障碍在衰老中很常见,并且随着年龄的增长而增加[1],睡眠障碍是MCI患者重要的精神症状之一[2]。睡眠障碍现已成为威胁世界各国公众健康的一个突出问题,对认知功能及生活质量造成很大的负面影响,但相当多的患者没有得到合理的诊断和治疗。为此,本研究对嘉兴学院医学院附属第二医院80例MCI患者的睡眠特征进行分析,以了解MCI患者认知功能和睡眠障碍的关系,现报道如下。
1 对象和方法
1.1 对象 选取2018年5月至2019年5月在本院神经内科门诊就诊的MCI患者80例作为研究对象(观察组),同期本院体检中心健康体检者80例作为对照(对照组)。观察组纳入标准:神志清楚,生命体征稳定,能配合完成治疗及测评者。排除标准:(1)严重意识障碍、完全性失语及精神症状等影响认知功能测评者;(2)口服调整失眠药物的患者;(3)发病前有明显智力减退、痴呆史(如阿尔茨海默病、帕金森病、血管性痴呆等)或有吸毒、长期嗜酒史等患者。观察组患者简明精神状态评分(mini-mental state examination,MMSE)低于对照组,差异有统计学意义(P<0.01);但两组研究对象性别、年龄、受教育程度、既往甲状腺功能亢进(甲亢)/甲状腺机能减退(甲减)人数、饮酒人数、汉密尔顿焦虑量表评分(14项版本)(Hamilton anxiety scale,HAMA)及汉密尔顿抑郁量表评分(24项版本)(Hamilton depression scale,HAMD) 比较差异均无统计学意义(均P>0.05),见表1。本研究经医院医学伦理委员审批通过,所有患者均签署知情同意书。

表1 两组研究对象一般情况比较
1.2 诊断标准 MCI诊断标准参考《2018中国痴呆与认知障碍诊治指南(五):轻度认知障碍的诊断与治疗》[3],诊断标准包括以下4点:(1)认知功能下降:主诉或知情者报告的认知损害,而且客观检查有认知损害的证据;和(或)客观检查证实认知功能较以往减退;(2)日常基本能力正常,复杂的工具性日常能力可以有轻微损害;(3)无痴呆;(4)排除其他可引起脑功能衰退的系统疾病;且MMSE:文盲≤17分,小学≤20分,中学及以上≤24分,得分越低,表明患者认知功能越差。睡眠障碍符合WHO国际疾病与相关健康问题统计分类第10版(ICD-10)睡眠障碍诊断标准[4],排除夜间醒来是由于睡眠暂停所致。
1.3 量表评定 所有参与量表测评的人员均由同一名接受过专门培训的主任医师统一培训,保证量表评定的质量,减少不同评定者之间的差异。
1.3.1 抑郁、焦虑程度评定 采用HAMD 24项版本评估患者的抑郁程度,评分越高,表示患者抑郁程度越重;采用HAMA 14项版本评估患者的焦虑程度[5],评分越高,表示患者越焦虑。
1.3.2 睡眠状况评定 采用阿尔茨海默病睡眠连续性量表(sleep continuity in Alzheimer's disease,SCADS)评估患者的睡眠状况[6-7],该量表包括入睡困难、睡眠质量、晨起疲劳、夜间醒来次数、每周夜间清醒次数、醒来能再入睡、早醒、睡眠持续性、夜间清醒时间等9个项目,每个项目评分为1~4分,1分表示睡眠没有问题,4分表示非常差,总分36分,得分越高表示睡眠越差。计算所有患者这9个分项目的样本均数和标准差,SCADS总体样本均数和方差,将得分比总SCADS样本均数高1个SD者定义为睡眠障碍。
1.4 统计学处理 采用SPSS 18.0统计软件。计量资料以表示,组间比较采用两独立样本t检验;计数资料组间比较采用χ2检验。P<0.05为差异有统计学意义。
2 结果
观察组患者睡眠障碍发生率为47.5%,高于对照组的16.3%,差异有统计学意义(P<0.01)。观察组患者入睡困难、睡眠质量、晨起疲劳、夜间醒来次数、早醒、睡眠持续性、夜间清醒时间等项目得分均高于对照组,差异均有统计学意义(均P<0.05),但两组研究对象每周夜间清醒次数及醒后能再入睡等项目得分比较差异均无统计学意义(均P>0.05),见表2。
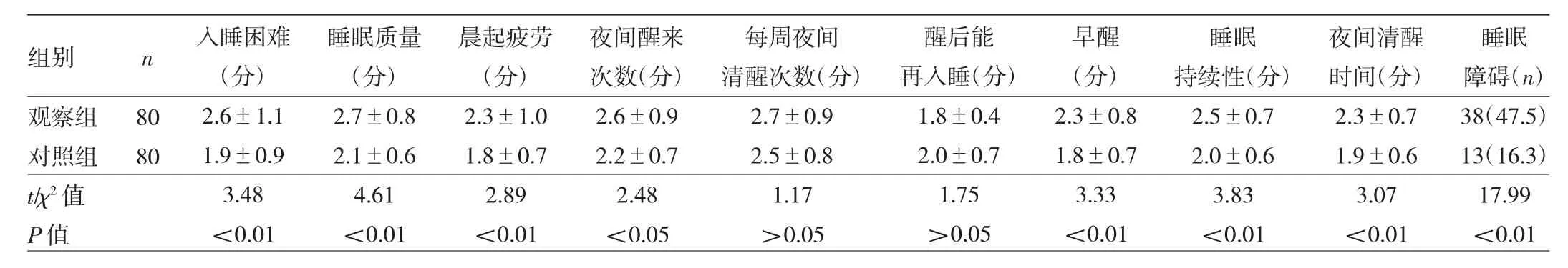
表2 两组研究对象SCADS睡眠评分各分项得分比较
3 讨论
与睡眠有关的两个最主要的区域是下丘脑的腹外侧视前区(ventrolateral preoptic area,VLPO)和视交叉上核(suprachiasmatic nucleus,SCN)。VLPO中半胱氨酸能神经元和GABA神经元在睡眠中发送抑制信号投射到觉醒区域,这一区域对睡眠调节非常重要[8]。SCN是昼夜的节律起搏器,发生退行性变会导致老年患者睡眠片段化更严重[9]。昼夜节律紊乱,会影响睡眠、情绪、记忆,导致认知功能下降,认知障碍风险增加。睡眠和觉醒障碍在MCI和阿尔茨海默病患者中尤其常见[10],即便是无认知障碍的老年患者,其认知功能下降也与随后的睡眠质量有关。Grau-Rivera等[11]发现在MCI患者中,存在与睡眠相关的皮质萎缩和脑区体积缩小。因此,MCI患者可能存在脑结构受损,从而导致睡眠障碍。也有人提出这样的假设,认为应激激素在睡眠中断和认知方面起作用[12]。本研究发现观察组患者睡眠障碍发生率高于对照组,且与对照组相比,MCI患者夜间醒来更为常见,提示睡眠片段化容易出现在MCI患者中,这与之前的报道一致[13]。
本研究结果发现,观察组患者入睡困难、睡眠质量、晨起疲劳、夜间醒来、早醒、睡眠持续性、夜间清醒时间项目得分均高于对照组,提示睡眠效率和认知功能有关。Diem等[14]发现,平均睡眠效率最低的女性患MCI或痴呆的概率比睡眠效率最高的女性高1.5倍,平均睡眠潜伏期长(而非总睡眠时间)、睡眠效率低和总睡眠时间的变异大也与MCI或痴呆的发生率增加有关,本研究与上述研究结果一致。睡眠障碍在神经退行性过程的早期就受到干扰,因此被认为是神经退行性过程的一部分,但是,睡眠障碍是否会增加未来认知障碍发展的风险尚不确定。
焦虑、抑郁症状同睡眠障碍和认知功能相关,可能在一定程度上介导睡眠障碍患者的主观抱怨和认知下降[15]。本研究中,MCI患者焦虑及抑郁程度均与对照组相仿,在某种程度上控制了情绪因素对睡眠评分的影响。教育年限是认知储备的主要因素[16-17],因此本研究中纳入的两组患者教育年限接近,在一定程度上避免了选择性偏倚。
综上所述,SCADS量表针对性强,简单易懂,可操作性强,主要用来评估认知能力下降和痴呆患者的睡眠问题。当然,本研究也有不足之处,首先,由于本研究是横断面研究,无法确定认知功能和睡眠障碍之间的因果关系;其次,客观测量睡眠表现将提供更准确的结果,而睡眠量表是自我报告的,MCI患者可能存在因为认知障碍而出现的报告偏差。本研究结果发现MCI患者普遍存在睡眠问题,这可能提示临床医生在评估MCI患者病情时需要重视睡眠问题。今后可能需要扩大样本量对其睡眠情况进行客观测量(如睡眠检测仪等),以便更好地指导临床工作。
