胰肠吻合术式评价及技术要点
2022-03-12谢学海杨尹默
谢学海,杨尹默
(北京大学第一医院普通外科,北京 100034)
胰十二指肠切除术(pancreaticoduodenectomy,PD)是治疗壶腹周围肿瘤的经典术式,以手术难度大、技术要求高及术后并发症发生多等为主要特点。近年来,随着手术技术的进步及手术器械、能量平台、缝合材料的发展、更新和广泛应用,胰腺手术的安全性有了较大提高,PD术后围术期死亡率已降至<3%,但并发症发生率仍高达30%~60%。胰腺手术尤甚PD仍是腹部外科极具挑战性的复杂术式之一。胰腺术后并发症中以胰漏最常见,是导致其他后续并发症如胃排空延迟、感染、出血甚至死亡的始动因素。如何进行安全可靠的胰腺残端与消化道的重建,以降低胰漏发生率,一直是胰腺外科临床研究的热点课题。
目前,胰腺残端与消化道的重建包括胰胃吻合和胰肠吻合。胰胃吻合应用较少,胰肠吻合仍是胰腺消化道重建的主流方式[1-2]。本文参考国内、外文献,并结合笔者临床经验,论述目前常见的胰肠吻合术式及技术要点。
胰肠吻合的主要方式
目前报道的胰肠吻合方式很多。经典的胰肠吻合方式包括胰腺空肠套入式吻合、胰管-空肠黏膜吻合和Blumgart胰肠吻合等。后续诸多改良多以上述3种吻合方式为基础。
一、胰腺空肠套入式吻合
胰腺空肠套入式吻合是早年应用最广泛、最经典的吻合方式,将胰腺断端完全套入空肠的肠腔内(见图1)[3]。胰腺主胰管及断端分支胰管分泌的胰液全部引流入空肠肠腔内,包括端端套入式和端侧套入式吻合。套入式吻合近年来应用减少,该术式存在下述缺陷:①如行端端套入式吻合,空肠与胰腺断端口径存在不匹配的可能,端侧套入尚可避免该不足。②胰腺断端创面裸露于空肠腔内,易受胰液与胆汁的自身消化与腐蚀,有潜在出血与胰漏的风险。有研究将胰腺断端切割为鱼嘴状,先缝闭后再行套入式吻合,但操作较复杂,缝合层面过多。③套入式吻合一般需缝合两层,内层缝合与打结技术要求较高,过松致出血、胰漏和对合不良,过紧致胰腺创面切割撕裂。④外层胰腺被膜与空肠浆肌层的缝合存在张力,特别是套入部分较多时,空肠浆肌层有因张力过大致缺血的可能,影响组织愈合。

图1 胰肠套入式吻合示意图[3]
传统套入式吻合形式上简单,貌似易于操作,技术要求实则复杂。对缝合的针距特别是打结的力度要求较高,不同术者之间技术细节可重复性不高,胰漏潜在风险较大,影响推广应用。
二、胰管空肠黏膜吻合
胰管空肠黏膜吻合是另一种经典的胰肠吻合方式,除行空肠浆肌层和胰腺残端的缝合外,还需在主胰管对应的空肠对系膜缘侧开一小口,将主胰管与空肠全层缝合(见图2)。缝合两层,其优势在于保持胰管与空肠黏膜的连续性,有利于愈合,更符合生理,因而也有助于保证远期吻合口通畅。
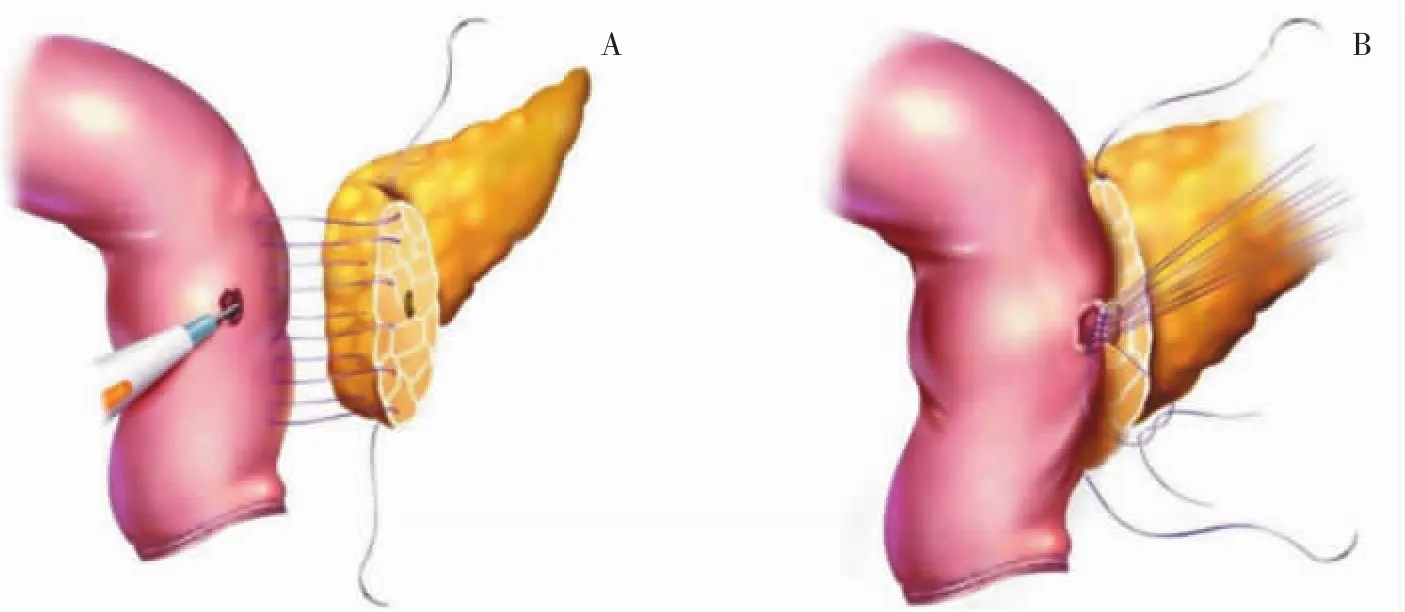
图2 胰管空肠黏膜吻合示意图[3]
胰管空肠黏膜吻合的应用呈增多态势,安全性高于套入式吻合,貌似复杂,技术要求实则简单。外层缝合可应用prolene缝线连续缝合,更简便,也化解了间断缝合所致缝合张力,无损伤缝针有利于避免缝合及切割性损伤。缝合完毕后空肠浆肌层类似于生物补片,紧密贴合于胰腺创面,较大程度避免胰腺创面被腐蚀致出血及胰漏的风险。无论是内层还是外层缝合,吻合无张力。可重复性好,易于推广,也易于质量控制。正常胰腺胰管较细时,内层缝合有一定难度,往往需显微器械,以确保吻合质量。找到胰管并根据需要置入内引流支架管是完成该吻合术式的前提。据笔者经验,胰管虽粗细有别,但尚未遇到找不到主胰管的情况。离断胰腺接近主胰管位置时,注意避免使用能量器械凝闭主胰管,可锐性离断。
三、Blumgart胰肠吻合
Blumgart对传统胰管空肠黏膜吻合进行改良[4]。具体方式为胰管上、下缘分别行数个贯穿胰腺及空肠浆肌层的U形缝合,同时行类似于前述的胰管空肠全层吻合 (见图3)。Blumgart团队报道187例PD行Blumgart胰肠吻合的胰漏数据,围术期死亡率为1.6%,胰漏发生率为6.9%[5]。

图3 Blumgart胰肠吻合[3]
Blumgart胰肠吻合的亮点是胰腺创面的贯穿U形缝合,与前述胰管空肠黏膜吻合术式相比,更大程度避免胰腺创面出血以及胰漏的风险。近年来应用亦呈增多态势[6-7]。
从机械连接到生物愈合
胰腺与空肠为不同属性的两种脏器,前者为实质性脏器,后者为空腔脏器。胰肠吻合早期吻合口的连续性有赖于缝线的机械连接,后期则取决于组织的生物愈合[8]。早期机械连接,应以血运良好、黏膜对合、吻合无张力、缝线生物相容为基本技术要求,为组织生物愈合提供基础。空腔脏器内层一定是黏膜化愈合。胰肠吻合口外层,即空肠浆肌层与胰腺被膜为不同属性组织,属于瘢痕化生物愈合。从这个角度评价,胰管空肠吻合更合理。笔者团队1例十二指肠间质瘤行PD套入式胰肠吻合病人,术后8年因胰腺炎反复发作再次入院。CT检查示胰管扩张,疑诊为胰肠吻合口狭窄(见图4)。小肠镜检查显示胰腺残端完全被空肠黏膜覆盖,吻合口呈瘢痕化狭窄 (见图5)。置入胰管支架后症状缓解。由此可见,套入式吻合后,胰腺断端创面黏膜化过程中有吻合口狭窄的可能,也佐证胰管空肠黏膜吻合更合理。

图4 胰肠吻合口狭窄CT检查图像
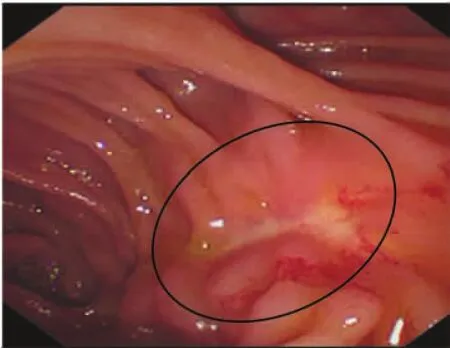
图5 胰肠吻合口狭窄小肠镜检查图像
综上,既要重视胰肠吻合近期的机械连接,更要关注远期的生物愈合。随着PD手术指征的拓展及综合治疗手段的丰富,术后长期生存病人显著增加,应高度重视胰腺术后远期并发症,特别是胰肠吻合口狭窄所致胰腺炎反复发作及外分泌功能不全。胰肠吻合生物愈合的前提是胰管与空肠黏膜精准对合,避免术后胰漏的瘢痕化愈合所致吻合口狭窄。胰腺质软、胰管直径≤3 mm是术后胰漏的风险因素。胰管内置入支架管有助于确切的胰管黏膜缝合。支架管留置期间有利于保持吻合口通畅,但是否有利于减少胰漏发生尚存争议。基于吻合的便利性,将支架管与胰管固定后,空肠侧全层切开一小孔,将支架管另一端置入空肠内,内层不行胰管黏膜的确切缝合,外层行空肠浆肌层与胰腺被膜的缝合。此术式较传统的胰管-黏膜缝合显著简化,尤其适合腔镜下缝合。胰肠吻合口通畅有赖于支架管。支架管一旦脱落,吻合口是否能保持通畅,即远期效果如何,有待深入研究。
重视缝合技术和缝合材料对术后胰漏的影响
既往对于胰漏的临床研究,由于诊断标准、病例选择和术者经验等存在差异,不同胰肠吻合方法间可比性不高,难以得出一致性结论。病人条件及胰腺质地、胰管直径、吻合方式等属客观指标,易于量化比较。术者技术性因素即吻合质量难以量化,但对胰漏的影响更关键。吻合质量属内容范畴,吻合方式属形式范畴,内容决定形式。
吻合质量包括缝合技术和缝合材料两个方面。应注意胰腺及空肠的血运、张力、缝线选择、针距大小、打结方向及力度等技术细节因素。近年来,缝合材料的更新与进展迅速,为高质量胰肠吻合打下基础。缝线的顺应性、相容性显著提高,缝合损伤显著减少。内层胰管空肠黏膜推荐以可吸收单股缝线如PDSⅡ缝合,外层以prolene缝线连续缝合[3,9]。
微创时代的胰肠吻合
近年来,随着腹腔镜与机器人技术的推广,胰腺外科手术正走进微创时代[10-12]。腔镜胰肠吻合的理念与方式始于开放手术,反之也促进开放胰肠吻合的进一步优化,如以连续缝合代替间断缝合,也有助于胰管空肠黏膜及Blumgart胰肠吻合方式的普及推广。开放与腔镜胰肠吻合,互为因果,相互促进,共同提高[13]。
与开放手术类似,胰管空肠黏膜吻合是目前腹腔镜胰肠吻合的主要方式。缺点是操作复杂,技术要求较高,对于初学者难度较大。尤其是胰管纤细、胰腺质软的病人,缝合时易致胰腺组织切割撕裂,难以保证吻合质量。如何在简化操作、降低技术门槛的同时进行确切安全的胰肠吻合,成为腹腔镜胰腺手术普及的制约因素。近年来,我国学者不断对腹腔镜胰肠吻合方式进行各种改良和创新,如双荷包法[14]、一针法[15]、置入式胰管空肠吻合法[16]和单针全层胰肠吻合[17]等均有尝试和应用。这些方法基于胰管支架管建立并维持吻合口的通畅,避免胰管和空肠黏膜间的复杂缝合,操作相对简单,缩短学习曲线,有助于腹腔镜PD的推广和应用[11]。
综上,胰漏与病人因素、吻合方式及术者技术等多种因素相关。基于胰腺的器官属性,胰漏不可能完全避免[18-19]。然而,选择适合的吻合方式,提高吻合质量,可减少严重胰漏的发生。对胰肠吻合术式的评价,首先是胰漏发生率低,稳定可靠;其次是简单易行;第三是可重复性好,易于学习推广。现有的研究结果表明,尚无具有显著优越性的胰肠吻合方式[20],没有优劣之分,只有合理与否。术者可根据自身经验选择最熟悉的吻合方式,力求将可控的技术性指标做到极致,提高胰肠吻合的质量,减少严重胰漏的发生。
