两种血糖调控方式在胰十二指肠切除病人术后肠外营养支持中的应用研究
2022-03-09凡银银仇毓东傅巧美
吴 霜,凡银银,仇毓东,谢 敏,傅巧美
胰十二指肠切除术(pancreaticoduodenectomy,PD)是目前外科治疗壶腹部良恶性肿瘤的主要方式之一,也是普外科最为复杂的手术之一,手术范围大、并发症多,其病死率为3%~4%,术后并发症的发生率达到40%~50%[1]。由于PD术后病人肠道功能短时间内无法完全恢复,常需接受肠外营养支持,但由于PD手术创伤大及术后可能出现的感染,病人术后常因胰岛素抵抗出现应激性高血糖,同时由于胰腺切除,胰岛细胞不足,也会导致血糖的调控功能失常。研究表明,围术期血糖异常,包括高血糖、低血糖及血糖波动,会显著增加PD手术的感染、切口不愈合及心脑血管事件等并发症的发生率[2]。因此,合理的围术期血糖管理可使PD手术病人获益,具有重要意义。目前,PD术后肠外营养支持的血糖调控方式分为将胰岛素按比例加入肠外营养液中和胰岛素静脉微量泵入法,但两者的临床效果并无统一定论[3]。一项纳入176例PD术后病人的随机对照研究结果显示,微量泵持续泵注胰岛素对病人血糖的控制效果优于胰岛素配制营养液法[4]。在另一项纳入1 184例PD病人的回顾性研究中有232例病人术后接受了全肠外营养(total parenteral nutrition,TPN),结果显示高血糖是使用TPN时最常见的并发症,而作者认为将胰岛素直接加入营养液中是最佳的控制血糖的方式[5]。因此,本研究比较两种血糖调控方式在PD病人术后肠外营养支持中的临床效果,现报告如下。
1 对象与方法
1.1 对象 选择2013年6月—2016年6月于南京大学医学院附属鼓楼医院行PD手术的115例病人为研究对象。纳入标准:①行PD术;②术后行肠外营养支持,常规监测4次以上血糖,且将胰岛素按比例加入肠外营养液中调控血糖时符合规范。排除标准:①未按时检测血糖;②术后皮下注射胰岛素;③同时采取以上两种血糖调控方式调节血糖;④糖尿病病人;⑤近期接受免疫抑制剂;⑥同时使用影响血糖的药物;⑦术中或术后1~7 d内出现严重并发症;⑧病态肥胖者,体质指数(BMI)>40 kg/m2;⑨术前营养不良(血浆白蛋白<30 g/L)。病人按血糖调控方式分为胰岛素组(将胰岛素按比例加入肠外营养液中)和胰岛素泵组(胰岛素静脉微量泵入法)。胰岛素组52例,男28例,女24例;胰岛素泵组63例,男32例,女31例。两组病人年龄、性别、BMI、术后第1天白蛋白水平、使用肠外营养第1天晨间血糖等比较,差异无统计学意义(P>0.05),具有可比性。见表1。
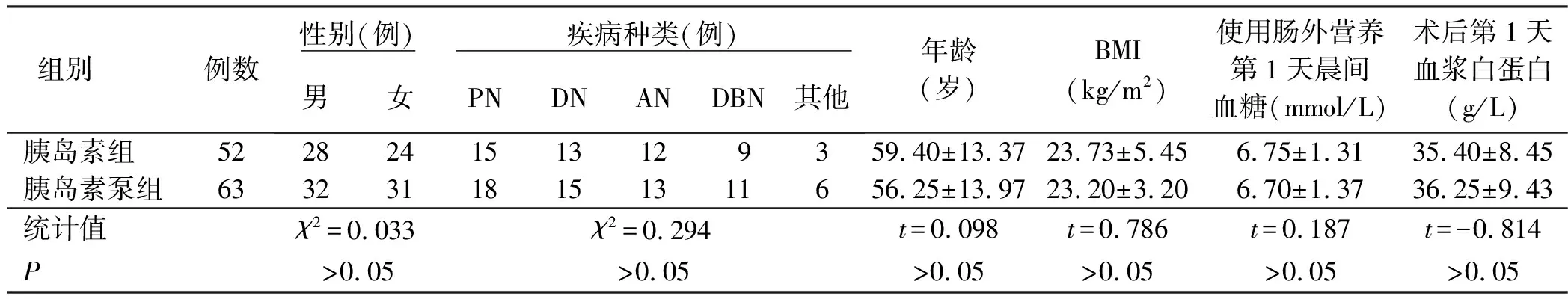
表1 两组病人一般情况比较
1.2 研究方法 ①病人术前30 min、术中及术后48 h均常规使用抗生素(头孢呋辛钠,如病人对头孢过敏则选用氨曲南)预防感染。②病人术后第2天~第3天开始给予肠外营养支持,胰岛素组按照葡萄糖3~5 g与胰岛素1 U的比例于肠外营养液中加入胰岛素,在输注肠外营养液时注意经常摇动营养袋,避免胰岛素在液体底部聚集从而引起低血糖。胰岛素泵组将普通胰岛素50 U加入0.9%氯化钠溶液50 mL中,以微量泵持续静脉输注,从1~2 U/h开始,由护士根据血糖监测结果经验性调整胰岛素泵速。
1.3 观察指标 ①血糖值:血糖测定采用强生血糖仪测定手指末梢血糖,测定时间点为05:00,11:00,17:00,23:00,血糖控制不佳者可适当缩短监测间隔时间。测量并记录病人接受肠外营养支持后1~5 d的所有血糖值。②最大血糖波动幅度(LAGE):当日内血糖最大和最小值之差,反映日内最大血糖波动幅度。③高血糖和低血糖事件的发生率、血糖达标率(即血糖值在目标范围的百分数)。根据《2013中国成人住院病人高血糖管理目标与专家共识》的规定,采用宽松标准,定义高血糖为>12 mmol/L;低血糖为<3.9 mmol/L;目标血糖范围为8~10 mmol/L。④切口感染发生率和术后住院时间。分别记录并统计两组病人术后切口感染发生率及术后住院时间。切口感染定义为切口有感染的症状或体征(红、肿、热、痛),同时伤口内的分泌物培养出病原微生物。
2 结果
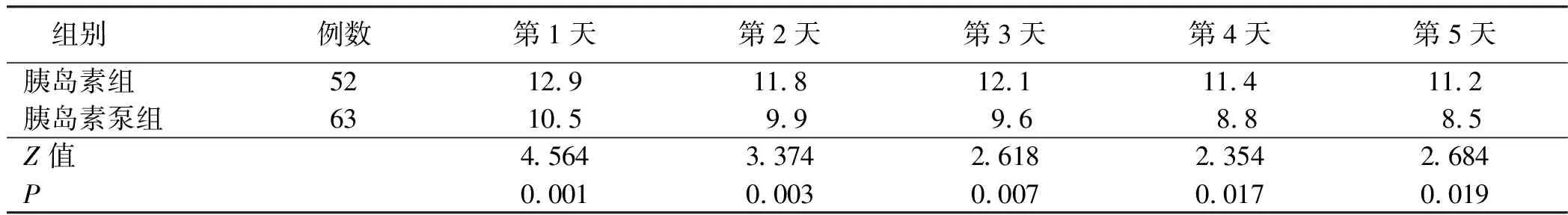
表2 两组病人使用肠外营养后第1天~第5天全部血糖值中位数比较 单位:mmol/L
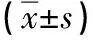
表3 两组病人使用肠外营养后第1天~第5天LAGE比较 单位:mmol/L
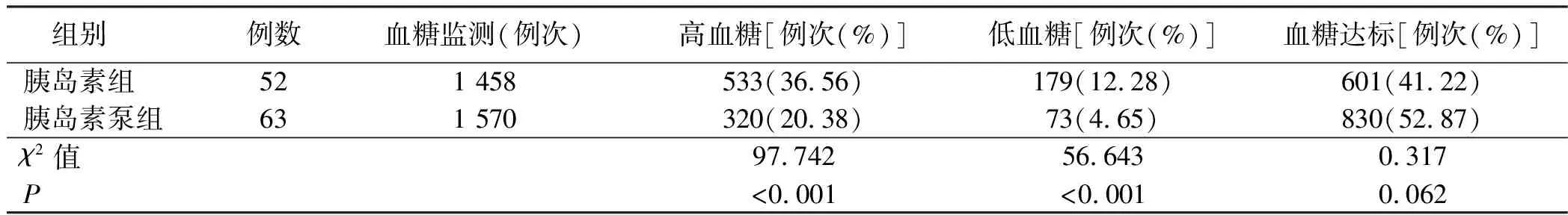
表4 两组病人高血糖及低血糖事件发生情况及血糖达标情况比较
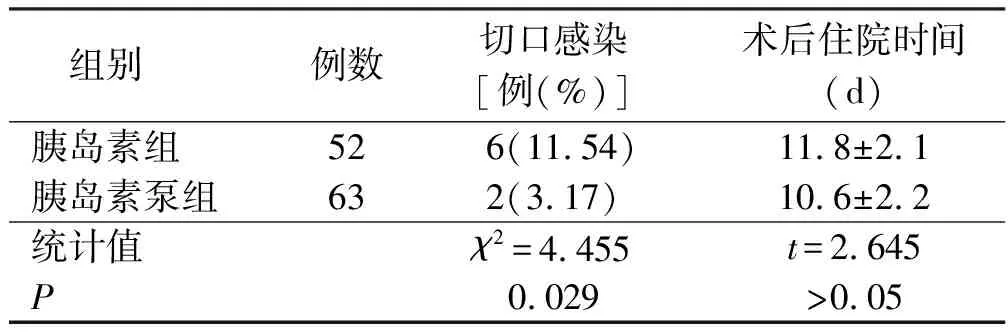
表5 两组病人切口感染情况及术后住院时间比较
3 讨论
3.1 PD术后行肠外营养支持时血糖调控的重要性及方式 胰腺是分泌胰岛素的主要器官之一,由于PD手术切除了部分正常的胰腺组织,加之PD手术的创伤、感染、疼痛等因素,病人常在PD术后出现胰岛素分泌紊乱及血糖调节异常[6]。PD术中切除的十二指肠同样可分泌协助维持血糖稳定的肠促胰岛素激素肠抑胃肽[7]。许多研究表明,围术期血糖波动,特别是高血糖,是影响手术并发症和病死率的危险因素,通过控制血糖水平及波动可降低并发症的发生率和病死率[8]。同时由于PD手术重建了消化道,术后胃肠道功能短时间内不能完全恢复,肠外营养是PD术后重要的营养支持方式之一。因此,病人在PD术后行肠外营养支持时的血糖调控十分重要,而目前主要分为将胰岛素按比例加入肠外营养液中(胰岛素组)和胰岛素静脉微量泵入法(胰岛素泵组)两种调控方式。有研究前瞻性地比较了该2种方式[9],结果发现胰岛素泵组虽然比胰岛素组能够更快达到目标血糖,但胰岛素泵组更易发生低血糖和高血糖的不良事件,这与以往所认为的胰岛素泵法可减少低血糖和高血糖的不良事件相悖。同时,鉴于目前对于两种调控方式临床效果的优劣并无统一定论,因此笔者开展了此次回顾性研究。
3.2 两种血糖调控方式的有效性及安全性比较 本研究选取全部血糖值中位数和血糖达标率2个指标比较两种方式调控血糖的有效性。结果表明,胰岛素泵组病人使用肠外营养后第1天~第5天全部血糖值中位数均低于胰岛素组,但两组病人血糖达标率比较差异无统计学意义,表明胰岛素泵组的血糖达标速度更快。此原因考虑为胰岛素泵法可根据病人血糖监测结果,使胰岛素在短时间内快速进入人体内,从而更快地使血糖控制在目标范围内。
另外,有研究表明,病人在PD术后出现的低血糖和血糖的大幅度波动,均会增加与血糖相关的死亡风险[10-11]。围术期血糖管理专家共识也认为,围术期血糖异常(包括高血糖、低血糖和血糖波动)会增加感染、伤口不愈合及心脑血管事件等并发症的发生率。本研究选取LAGE、高血糖和低血糖事件的发生率3个指标比较两种血糖调控方式的安全性。结果表明,胰岛素泵组病人术后使用肠外营养支持第1天、第2天、第3天LAGE均低于胰岛素组(P<0.05);胰岛素泵组病人高血糖及低血糖事件发生率均低于胰岛素组(P<0.05)。目前,临床上普遍认为微量泵持续泵注胰岛素可实现胰岛素微量、平稳地进入体内,更加符合人体生理需要。同时,微量泵法也可模拟人体分泌胰岛素的过程。肠外营养的三升袋由于存在对胰岛素的吸附作用,从而导致其LAGE、高血糖和低血糖事件的发生率均会高于胰岛素泵法,而本研究结果也证实了这一认识。
3.3 两种血糖调控方式对PD术后切口感染发生率及住院时间的影响 本研究还同时观察了两种血糖调控方式对PD术后常见并发症之一的切口感染以及病人术后住院时间的影响。结果表明,胰岛素泵组病人切口感染发生率低于胰岛素组。有研究表明,切口的愈合需要必要的生理过程,包括纤维蛋白、微血管生成,炎症介质、生长因子释放、成纤维细胞分化等,而高血糖病人蛋白代谢障碍,糖异生增强导致蛋白分解增多,从而导致切口愈合所需蛋白的缺乏,同时,高血糖也会导致切口微循环不畅,不利于切口愈合[12-13]。另外,高血糖病人切口内血糖较高,为细菌生长繁殖提供了良好的培养基,更易导致切口感染。但本次研究是回顾性研究,虽然严格限制了纳入标准与其他可能导致术后感染的因素,如术前营养不良、术中使用抗生素、低蛋白血症等,仍会不可避免地产生偏倚。尽管存在不足,本研究对于PD术后行肠外营养支持时的血糖调控方式仍是一次有效的探索,提示胰岛素静脉微量泵入法更有利于控制血糖,可能降低术后切口感染的发生率。
虽然两组病人的切口感染发生率存在明显差异,但本研究结果显示两组病人术后住院时间比较差异无统计学意义。此原因考虑为胰岛素泵组病人在行肠外营养支持时需同时配备胰岛素微量泵,不利于早期下床活动,而术后早期活动是目前快速康复的核心程序之一,被认为可以保持全身肌肉的张力,促进各个系统的新陈代谢和血液循环,促进组织的再生、修复和功能重塑,有效减轻胰岛素抵抗[14]。
综上所述,PD病人术后肠外营养支持期间应用胰岛素静脉微量泵入法可有效控制血糖、降低切口感染率,效果优于将胰岛素按比例加入肠外营养液中。
