重症患者应激性心肌病的常见病因及诊治原则
2022-03-02张欢彭勇廖雪莲
张欢 彭勇 廖雪莲
应激性心肌病(SCM)又称Takotsubo心肌病或综合征,是一种由强烈的身体或心理应激引起的以可逆性心功能障碍为主要表现的综合征,其典型特征为短暂的左心室收缩、舒张功能障碍及室壁运动异常。与急性冠状动脉综合征(ACS)相似,SCM可有胸痛、心电图动态ST-T段异常、心肌酶升高等表现,但一般并无冠状动脉(简称冠脉)梗阻。重症患者受危重疾病、手术、感染等多种因素的打击,是SCM的高危人群,然而重症监护病房(ICU)收治患者继发SCM的数据较为缺乏。由于重症患者常存在基础心脏疾病,且气管插管或镇痛镇静状态下难以表述胸痛等症状,冠脉造影难以在这类患者中广泛实施(排除冠脉病变)。当重症患者合并SCM时,其临床表现复杂且不典型,容易被忽略或误诊。早期识别这类患者的SCM,及时采取合理的治疗措施对改善患者的预后具有重要意义。随着床旁心脏超声及其他循环监测手段在重症领域的广泛应用,对重症患者SCM的认识有了不断的更新。因此,本综述拟对重症患者SCM的常见病因和诊治原则进行总结,为临床医生提供帮助。
一、流行病学及常见病因
美国一项纳入超过3.35千万例住院患者的调查研究结果显示,诊断为SCM的患者有6 837例,占所有住院人数的0.02%[1]。国际Takotsdubo登记性研究的长期随访表明,SCM的死亡率为5.6%/人年,心脑血管不良事件的发生率为9.9%/人年[2]。而来自重症患者SCM的大规模流行病学数据相对缺乏,其中两类人群合并SCM在ICU最为常见,分别是脓毒症/脓毒症休克和神经重症患者。有报道显示,脓毒症休克患者合并左心室功能减退的比例高达60%[3],而在急性缺血性脑卒中、颅脑创伤和蛛网膜下腔出血患者中的发生率分别为13%~29%、20%~25%和20%~70%[4]。合并SCM的重症患者病情轻重不一,可表现为仅有轻度的心肌标志物升高或心电图改变,至致命性心律失常或心源性休克。Oras等[5]对6 470例ICU患者进行回顾性分析,依据2016年欧洲心脏病学会提出的SCM诊断标准,纳入由应激诱发的短暂全左心室功能障碍或局部室壁运动异常的患者,排除合并冠脉病变和其他心功能障碍病因明确的患者,发现合并SCM患者的30天病死率(32%)显著高于一般ICU患者(20%)。
二、病理生理机制
SCM的确切病理生理机制尚不完全清楚,但应激事件、儿茶酚胺过负荷、交感神经兴奋及脑心交互作用均可能参与了其发生。在国际Takotsdubo登记性研究的1 750例SCM患者中,36%经历了身体的应激事件,27.7%有情绪促发因素[2]。而在另一项纳入1 109例SCM患者的回顾性研究应激性心肌病共病发生频率研究(COUNT研究)则显示由身体和精神应激促发的SCM患者分别占35%和39%[6]。
目前尚无充分的证据表明肾上腺素与SCM之间具有因果关系。一项纳入156例患者的回顾性分析结果显示,儿茶酚胺过负荷(包括儿茶酚胺类药物使用、嗜铬细胞瘤和副神经节瘤)可导致SCM[7]。Wittstein等[8]测定了13例SCM患者血浆儿茶酚浓度,发现明显高于7例killip心功能Ⅲ级心肌梗死患者(约18倍)。但在许多类似研究中,SCM患者的血儿茶酚胺没有升高或仅轻度升高[9]。
交感神经系统可能在SCM发病中发挥核心作用。一项纳入33 894例SCM患者(88.9%为女性)的Meta分析结果显示,SCM患者的糖尿病患病率(16.8%)低于普通人群(26.9%)[10],原因可能是糖尿病引起的自主神经病变导致大脑和心脏之间的断联,从而减轻肾上腺素能风暴对心肌的影响。此外,大多数SCM患者为绝经后女性,可能原因为较低的雌激素水平削弱了下丘脑副交感神经的稳定性,相对增加了交感神经系统对应激的反应性。
全球有150余万人死于神经心源性综合征。有害的脑-心交互作用表现为心律失常、心源性猝死、SCM及其他心脏并发症。大脑将信号传递给交感及副交感神经,并整合心脏自主神经调节系统,传递给心肌,导致心肌损伤[11]。采用单光子发射计算机断层显像测量3例SCM急性期患者的脑血流发现,海马、脑干、基底节区脑血流量均显著升高[12]。采用功能磁共振成像对15例SCM患者大脑进行监测,发现大脑的杏仁核、海马体和脑岛及扣带区、顶叶、颞叶和小脑区域的静息功能降低,导致交感神经系统过度激活[13]。
上述机制虽不是来源于重症患者的研究,但以上因素在重症患者中非常普遍,可部分解释重症患者是发生SCM的高危人群。
三、临床表现
胸痛、呼吸困难、晕厥是社区来源的SCM最常见的临床症状,与ACS的表现类似。部分患者没有明显症状,通过心肌标志物和心电图异常而诊断,称为亚临床型SCM。SCM症状的严重程度可能与应激事件的大小、患者的基础疾病有关。ICU患者病情危重,存在多种合并症,其临床表现更为复杂。如脓毒症休克本身即存在血流动力学紊乱,在此基础上出现的心律失常或心功能不全可能是继发性SCM最主要的表现;而对于急性脑卒中、癫痫发作的患者,由于其意识障碍,无法表述SCM相关的症状,当出现急性循环紊乱时,也需要考虑SCM的可能。除此之外,本身的心脏基础疾病、镇痛镇静治疗、儿茶酚胺类药物使用、电解质紊乱等多种因素均可掺杂在重症患者SCM的发生发展过程中,导致重症患者的SCM临床表现不典型,容易被忽略。
四、诊断
多年来已有不同的SCM诊断标准被提出,最新的为国际Takotsubo诊断标准(InterTAK诊断标准)[14]:(1)短暂性左心室功能障碍(运动减退、运动不能或运动障碍),表现为心尖、心室中部、基底或局灶性室壁运动异常,右心室可受累,也可存在不同类型之间的转换。室壁运动异常通常超出单个心外膜冠脉的灌注区域,但也有例外(如局灶性SCM);(2)SCM发作前可有情绪和(或)身体上的触发因素,但也可能没有;(3)神经系统疾病及嗜铬细胞瘤可能是SCM的诱因;(4)出现新的心电图异常(ST段抬高、ST段压低、T波反转、QTc延长),但极少病例可无心电图改变;(5)脑钠肽(BNP)普遍升高,但肌钙蛋白和肌酸激酶中度升高;(6)可有冠脉疾病;(7)无感染性心肌炎的证据;(8)绝经后女性发病率高。与以往诊断标准相比,InterTAK诊断标准扩展了SCM诱因及临床表现。根据患者的临床情况,结合患者心脏超声的表现及新发的心电图、心肌标志物异常表现,则应考虑到SCM的诊断。值得注意是,嗜铬细胞瘤、ACS可以诱发SCM,且其运动异常的室壁也可仅为单支冠脉供血的范围。
上述标准主要基于社区来源的SCM临床特征的制定,然而在重症患者继发SCM中的应用可能存在局限性:(1)重症患者合并心血管危险因素的基础疾病较多,但因昏迷、气管插管等原因不一定都能真实获得;(2)重症患者新出现的心电图异常或心律失常可归因于电解质异常或其他原因(如儿茶酚胺类药物);(3)肌钙蛋白升高可与多种严重疾病相关,如重症感染、心肌挫伤、心脏骤停、肾功能衰竭等。因此,对于重症患者SCM的诊断,应在患者出现上述标准各种表现的基础上,综合临床情况及心脏超声、心肌标志物、心电图等检查的动态变化来确立。
五、与ACS的鉴别要点
SCM与ACS的临床特征在一定程度上有很多重叠,且冠心病本身也可能诱发SCM,有研究发现约15%的SCM患者合并冠脉疾病[15]。然而,两者的发病机制和治疗方式存在差异,临床医生需仔细鉴别,具体见表1。
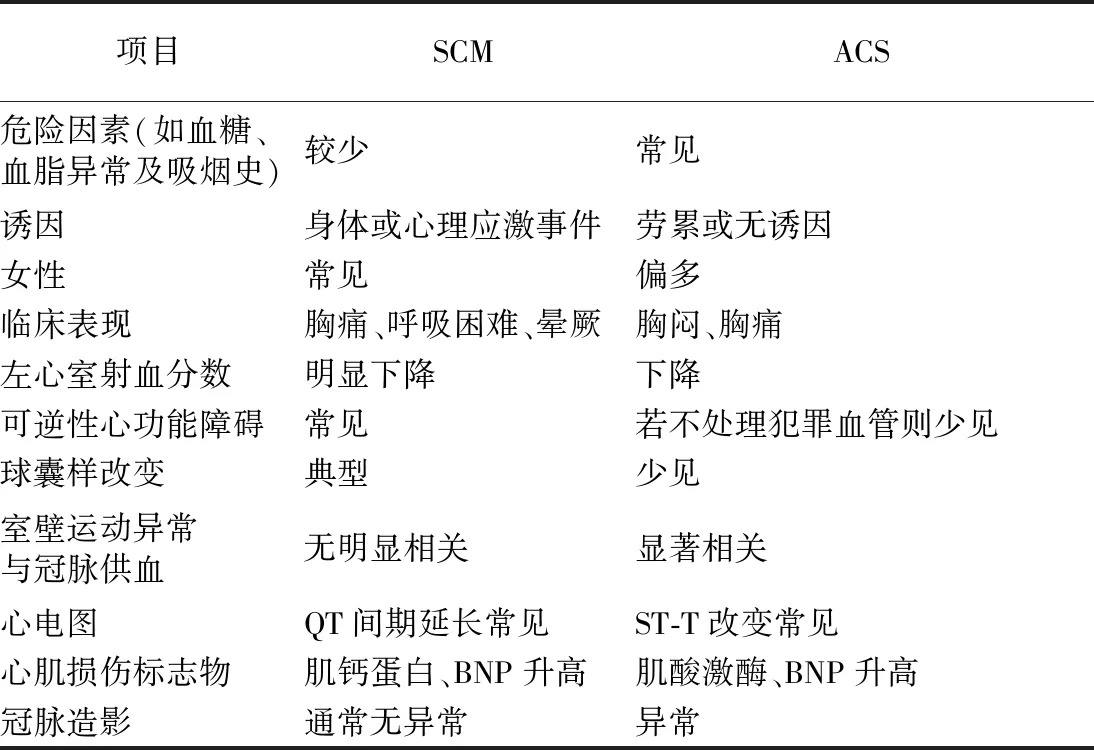
表1 SCM与ACS的鉴别要点
六、治疗
1.总体原则
一旦怀疑重症患者合并SCM,首要处理是针对心脏的受损情况加强监测与评估。若有可能应尽快去除应激因素(如控制感染、颅内出血等病因),然后根据SCM的严重程度选择相应的处理措施。轻、重程度取决于其对血流动力学的影响。轻症患者可给予密切监测或仅采取一般的对症治疗措施,如应用β受体阻滞剂、利尿剂、抗心律失常药物,尽量避免使用儿茶酚胺正性肌力药物。由于SCM患者的儿茶酚胺水平升高,SCM急性期使用儿茶酚胺可能导致循环障碍加重,导致预后不良和更高的死亡率[16]。
然而静脉注射β受体阻滞似乎是合理的,可改善根尖球囊的形成[17]。血管紧张素转换酶抑制剂(ACEI)或血管紧张素Ⅱ受体阻滞剂(ARB)可能促进左心室功能恢复。利尿剂适用于肺水肿患者。此外,硝酸甘油有助于降低急性心力衰竭时的心室负荷,但存在左心室流出道梗阻时应避免使用。左西孟旦是一种非儿茶酚胺类正性肌力药物,可用于收缩功能受损、无流出道梗阻、收缩压≥90mmHg的患者[18]。
SCM的严重并发症包括恶性心律失常、心源性休克、左心室流出道梗阻、心室血栓、肺水肿、甚至心脏破裂等,主动脉内球囊泵、心室辅助、体外膜肺氧合(ECMO)和微轴泵可用于严重并发症时的支持治疗。V-A ECMO和微轴泵可为急性心功能障碍恢复赢得时间[19]。然而,上述心室辅助装置用于治疗重症SCM大多为个案报道,其应用的具体指征和时机有待进一步临床经验的积累。
2.心律失常的处理
SCM患者中约有8%发生恶性心律失常,最常见为室性心律失常及完全性传导阻滞[20],住院患者心脏骤停的发生率也较高。室性心动过速的治疗包括硫酸镁和(或)短效β1受体阻滞剂,必要时行电复律或除颤。SCM急性期QT间期延长的发生率高,存在尖端扭转或室速甚至室颤的风险,所有可能延长QT间期的药物(如抗抑郁药物或某些抗生素)均应谨慎使用。住院期间如出现心动过缓,可以使用临时起搏器,持续性高度房室传导阻滞甚至需要植入永久性起搏器。
3.血栓问题
原则上,SCM不需要常规抗凝及抗血小板聚集治疗,尤其是存在颅内出血时更应谨慎,这是它与ACS首要处理的区别。但有报道显示SCM合并左心室血栓形成的患者占1.3%~5.3%[21]。血栓的危险因素包括根尖球囊形成、C反应蛋白和肌钙蛋白水平升高、血小板增多、ST段持续抬高和右心室受累。对于血栓形成高风险的患者,建议个体化抗凝治疗。SCM相关血栓的监测手段、抗凝方式及溶栓和手术取栓的适应证还需进一步研究。
4.预防复发
社区来源的SCM复发的高危因素包括女性、首次发作时的年龄、低BMI和流出道梗阻等[22],复发后临床症状可能会更严重。应用ACEI/ARB可能会降低复发风险[23]。β受体阻滞剂虽然联合ACEI时也可能有效[24],但其单独使用时的临床疗效尚不确定[25]。然而合并SCM的重症患者远期随访数据较少,其复发情况及预防性治疗的有效性尚不清楚。
七、总结
ICU相关SCM是在重症疾病和应激基础上引发的以心肌功能障碍为特征的综合征,可合并严重不良并发症,脓毒症、神经重症患者是诱发其发生的常见病因。其发病机制与儿茶酚胺过负荷、交感神经兴奋及脑心交互作用等相关。由于重症患者本身合并心脏基础疾病及其他非心血管相关因素的影响,诊断较为困难。SCM与ASC进行鉴别的意义在于减少不必要的冠脉造影及抗凝治疗。基于以心脏为重点的评估对患者个体化治疗方案的选择尤为重要。现有的SCM报道多来自社区来源的SCM,随着床旁心脏超声等技术在重症患者中的开展,我们对重症患者合并SCM有了更深入的认识,但其诊断、治疗及远期结局尚需进一步探讨。
