颅内动脉瘤弹簧圈栓塞术后持续腰大池引流术治疗动脉瘤性蛛网膜下腔出血的疗效分析
2022-03-01刘文胜谢树波桑海军
刘文胜,蔡 玮,谢树波,桑海军
(潮州市中心医院神经外科,广东 潮州 521000)
动脉瘤是蛛网膜下腔出血最常见的病因,动脉瘤性蛛网膜下腔出血是指动脉瘤破裂导致血液进入蛛网膜下腔,意识障碍、血性脑脊液、剧烈头痛、颈项强直、畏光、恶心呕吐等均是动脉瘤性蛛网膜下腔出血的常见症状。动脉瘤性蛛网膜下腔出血若不及时进行治疗,则可能引发脑积水、脑血管痉挛等严重并发症,危及患者生命安全。脑脊液置换术是治疗蛛网膜下腔出血的常用手段,其能够降低颅内压,迅速缓解患者临床症状。腰椎穿刺术、持续腰大池引流术是常见的脑脊液置换方式,其中腰椎穿刺术可通过引流改善患者临床症状,但是反复穿刺可增加患者临床治疗的痛苦,增加颅内感染的发生风险[1]。与腰椎穿刺术相比,持续腰大池引流术脑脊液引流量大,蛛网膜下腔积血清除速度快,且无需反复穿刺、创伤小,可以减轻患者痛苦[2]。因此,本研究旨在探讨颅内动脉瘤弹簧圈栓塞术后持续腰大池引流术治疗动脉瘤性蛛网膜下腔出血的临床疗效,现报道如下。
1 资料与方法
1.1 一般资料 选取2015年8月至2021年1月潮州市中心医院收治的40例动脉瘤性蛛网膜下腔出血患者,按照随机数字表法将其分为对照组(20例)与研究组(20例)。对照组患者中男性13例,女性7例;年龄30~74岁,平均(47.05±8.63)岁;Hunt-Hess分级[3]:Ⅰ级2例,Ⅱ级5例,Ⅲ级6例,Ⅳ级7例。研究组患者中男性14例,女性6例;年龄29~72岁,平均(46.81±8.10)岁;Hunt-Hess分级:Ⅰ级2例,Ⅱ级4例,Ⅲ级6例,Ⅳ级8例。两组患者一般资料相比,差异无统计学意义(P>0.05),组间具有可比性。纳入标准:符合《王忠诚神经外科学》[4]中的相关诊断标准者;经脑血管造影、头颅CT平扫证实为动脉瘤性蛛网膜下腔出血者;首次发病者等。排除标准:腰大池发育畸形者;陈旧性脑梗死者;合并严重肾、心功能不全者等。本研究经潮州市中心医院医学伦理委员会批准,且患者家属均知情同意并已签署知情同意书。
1.2 手术方法 所有患者入院后均接受颅内动脉瘤弹簧圈栓塞术治疗:采用血管造影确认动脉瘤位置,判断动脉瘤大小,在血管造影的指导下,导入微导管,注意在该过程中不要刺破血管壁或瘤体;然后根据瘤体大小选择合适的弹簧圈,并将其通过微导管放入预计位置上;将经皮穿刺钢针与弹簧圈金属裸露处与解脱装置两极相连,调整电压、电流,脱下导管,术后给予抗生素预防感染、脑细胞营养药物、降压药控制血压等治疗。对照组患者术后进行腰椎穿刺术治疗:患者取侧卧位,以L4-L5椎间隙部位作为穿刺部位,对其进行常规消毒后,进行穿刺释放脑脊液,单次25~30 mL。研究组患者在动脉瘤弹簧圈栓塞术后进行持续腰大池引流术治疗:患者取侧卧位,以L4-L5椎间隙部位作为穿刺部位,对其进行常规消毒后,采用穿刺针进行穿刺;置入引流管并固定,进行持续引流,引流量调节为200~250 mL/d。两组患者均每2 d检测1次脑脊液红细胞水平,若脑脊液红细胞<100×106/L,脑脊液蛋白<0.4 g/L,脑脊液压力<180 mmH2O(1 mmH2O=0.098 kPa),则可停止操作,治疗时间为7~10 d,且均于术后定期随访6个月。
1.3 观察指标 ①比较两组患者治疗情况,包括颅内压恢复正常时间、颈项强直持续时间、头痛消失时间及术后6个月格拉斯哥预后评分(GOS)[5],使用GOS评估患者预后情况,分值范围1~5分,分值越高,说明患者预后越好。②比较两组患者颅内动脉瘤弹簧圈栓塞术后第3、5、7、10天脑脊液红细胞水平,取患者脑脊液3 mL,采用全自动血液分析仪检测脑脊液红细胞水平。③比较两组患者术后2、4、6个月改良Rankin量表[6]评分,分值范围0~7分,分值越低,说明患者神经功能恢复情况越好。④比较两组患者并发症发生情况,包括颅内感染、脑血管痉挛、脑积水等。
1.4 统计学方法 采用SPSS 20.0统计软件分析数据,计数资料以[ 例(%)]表示,行χ2检验;计量资料以(±s)表示,行t检验,多时间点计量资料比较采用重复测量方差分析。以P<0.05为差异有统计学意义。
2 结果
2.1 治疗情况 研究组患者颅内压恢复正常时间、颈项强直持续时间、头痛消失时间均短于对照组,而术后6个月GOS评分高于对照组,差异均有统计学意义(均P<0.05),见表 1。
表1 两组患者治疗情况比较( ±s)
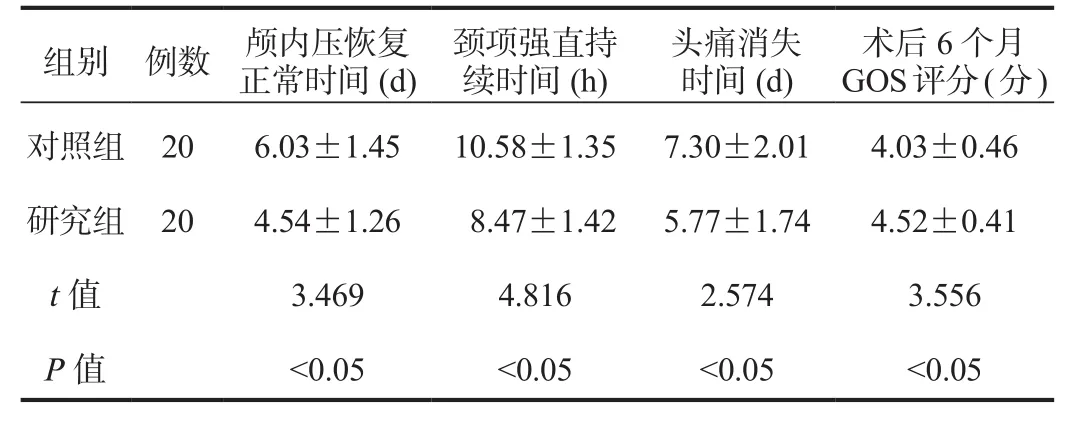
表1 两组患者治疗情况比较( ±s)
注:GOS:格拉斯哥预后评分。
术后6个月GOS评分(分)组别 例数 颅内压恢复正常时间(d)颈项强直持续时间(h)头痛消失时间(d)对照组 20 6.03±1.45 10.58±1.35 7.30±2.01 4.03±0.46研究组 20 4.54±1.26 8.47±1.42 5.77±1.74 4.52±0.41 t值 3.469 4.816 2.574 3.556 P值 <0.05 <0.05 <0.05 <0.05
2.2 脑脊液红细胞计数水平 两组患者术后第3、5、7、10天脑脊液红细胞水平均呈降低趋势,且各时间点研究组患者脑脊液红细胞计数水平均低于对照组,差异均有统计学意义(均P<0.05),见表2。
表2 两组患者脑脊液红细胞计数水平比较( ±s ,×106/L)
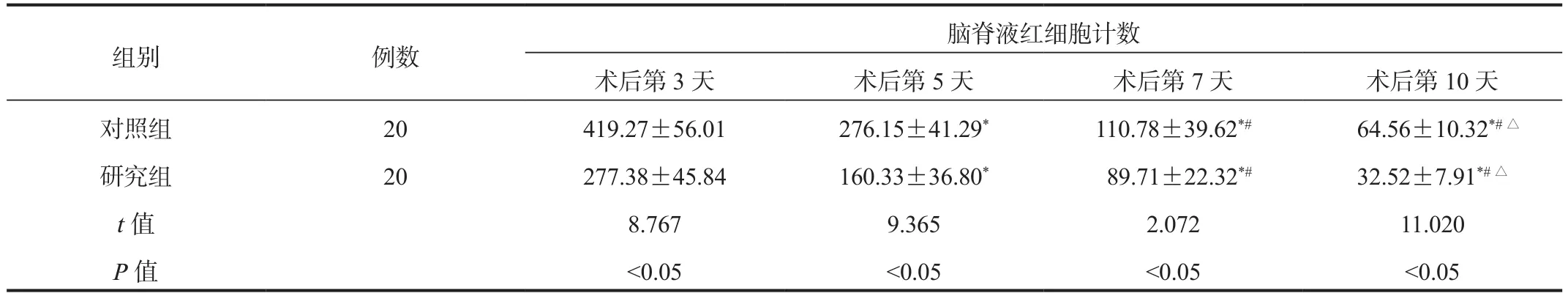
表2 两组患者脑脊液红细胞计数水平比较( ±s ,×106/L)
注:与术后第3天比,*P<0.05;与术后第5天比,#P<0.05;与术后第7天比,△P<0.05。
脑脊液红细胞计数术后第3天 术后第5天 术后第7天 术后第10天对照组 20 419.27±56.01 276.15±41.29* 110.78±39.62*# 64.56±10.32*#△研究组 20 277.38±45.84 160.33±36.80* 89.71±22.32*# 32.52±7.91*#△t值 8.767 9.365 2.072 11.020 P值 <0.05 <0.05 <0.05 <0.05组别 例数
2.3 改良Rankin量表评分 术后2~6个月,两组患者改良Rankin量表评分均逐渐降低,且各时间点研究组患者改良Rankin量表评分均低于对照组,差异均有统计学意义(均P<0.05),见表 3。
表3 两组患者改良Rankin量表评分比较( ±s ,分)
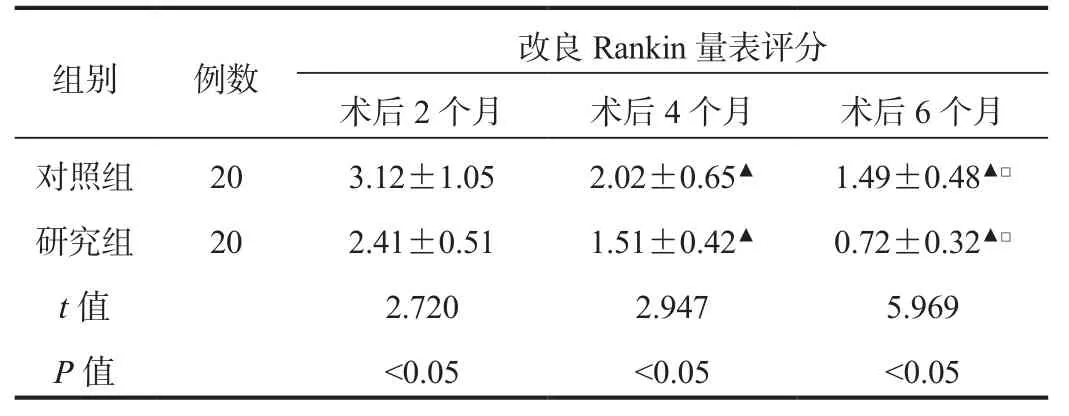
表3 两组患者改良Rankin量表评分比较( ±s ,分)
注:与术后2个月比,▲P< 0.05;与术后4个月比,□P < 0.05。
组别 例数 改良Rankin量表评分术后2个月 术后4个月 术后6个月对照组 20 3.12±1.05 2.02±0.65▲ 1.49±0.48▲□研究组 20 2.41±0.51 1.51±0.42▲ 0.72±0.32▲□t值 2.720 2.947 5.969 P值 <0.05 <0.05 <0.05
2.4 并发症 研究组患者并发症总发生率低于对照组,差异有统计学意义(P<0.05),见表4。

表4 两组患者并发症发生情况比较[ 例(%)]
3 讨论
动脉瘤性蛛网膜下腔出血患者在发病后脑脊液红细胞开始崩解,并释放出氧合血红蛋白致自由基、脂质过氧化物增多,从而刺激血管和脑膜,影响一氧化氮和血管内皮素 -1的平衡,导致脑血管痉挛、脑积水等严重并发症,对患者病情产生不利影响[7]。因此,对于蛛网膜下腔出血患者,除给予病因治疗外,还要通过引流以清除蛛网膜下腔内的血红蛋白与其代谢产物减轻颅内压,同时降低脑血管痉挛、脑积水发生风险也是治疗重点。动脉瘤弹簧圈栓塞术是治疗蛛网膜下腔出血的常用手段,该手术方案是通过导入生物弹簧圈并将其填塞于瘤体中,从而阻断或减缓动脉瘤体内的血液流动,使瘤体血栓机化,达到消除颅内血肿、缓解病情的目的。腰椎穿刺置换术是治疗蛛网膜下腔出血常用的脑脊液置换术式,其从患者脊椎骨间隙内抽取脑脊液,从而达到缩小颅内容积,快速缓解患者头痛的目的,但需反复操作,患者痛苦较大,且可增加颅内感染的发生风险,难以长期进行[8]。
持续腰大池引流术是通过腰椎穿刺的方法将引流管分别放置在腰大池内与患者体外,使脑脊液沿着脑室 - 脑蛛网膜下腔 - 硬脊膜下腔 - 体外的途径引流出来,在引流过程中可以冲洗脑池、脑室及蛛网膜下腔,从而清除蛛网膜下腔血肿及其分解代谢产物,从而缩小颅内容积,迅速减轻颅内压,减轻脑脊液对脑膜造成的刺激,缓解脑痉挛,且可以加快脑脊液循环,减少红细胞沉积在蛛网膜颗粒上,避免蛛网膜粘连,促进脑供血恢复正常,预防脑积水的发生[9-10]。脑脊液中红细胞含量增高,可引起脑脊液循环受阻,进而影响脑脊液被吸收,引发脑积水,而当红细胞分解吸收后,脑积水症状可有效好转[11]。本研究中,研究组患者颅内压恢复正常时间、颈项强直持续时间、头痛消失时间均短于对照组,而术后6个月GOS评分高于对照组,颅内动脉瘤弹簧圈栓塞术后第3、5、7、10天研究组患者脑脊液红细胞计数水平均低于对照组,治疗后并发症总发生率低于对照组,表明与动脉瘤弹簧圈栓塞术结合腰椎穿刺术治疗相比,结合持续腰大池引流治疗可以加速脑脊液循环,快速缓解患者病情,改善患者预后,并降低并发症发生风险,提高手术治疗的安全性。
动脉瘤性蛛网膜下腔出血可导致患者脑组织或脑神经处于受损状态,若治疗不及时易致残。腰大池引流术作为引流蛛网膜下腔出血的有效方法,符合脑脊液循环再生的生理特点,已广泛并成熟地应用于临床[12]。改良Rankin量表是评价动脉瘤性蛛网膜下腔出血患者神经功能恢复情况的重要指标,可评估患者术后恢复情况[13]。本次研究数据指出,术后2、4、6个月研究组患者改良Rankin量表评分均低于对照组,表明相比于腰椎穿刺术,持续腰大池引流术能够显著改善患者神经功能,促进病情好转。分析其原因可能为,持续腰大池引流直接通过开放脑脊液循环将蛛网膜下腔内聚集的血液尽快排出体外,从而快速降低颅内压,缓解脑细胞水肿,减轻脑膜刺激征,促进脑细胞功能的恢复;同时还可及时减轻蛛网膜下腔出血后聚集的血液对脑血管的压迫,有效改善和促进患者神经功能恢复[14]。
综上,与腰椎穿刺术比,在动脉瘤性蛛网膜下腔出血治疗中应用持续腰大池引流术可加速患者脑脊液循环,快速缓解患者病情,有效改善患者神经功能,改善患者预后,并降低并发症发生风险,治疗安全性较高,值得临床推广应用。
