巨大成人型卵巢颗粒细胞瘤破裂伴急性扭转1 例
2022-02-13刘炆焱王慧智吴新宇胡晓鑫
刘炆焱,王慧智,刘 静,李 洋,何 潇,吴新宇,胡晓鑫
(1.牡丹江医学院;2.牡丹江医学院附属红旗医院妇产科,黑龙江 牡丹江 157011)
AGCT 是最常见的卵巢性索间质肿瘤之一,其生长缓慢,属低度恶性肿瘤,而成人型卵巢颗粒细胞瘤发生破裂形成继发性巨大肿物的病例报道十分少见。尤其本例继发性巨大肿物发生急性扭转更是罕见,临床上患者以急腹症伴发失血性休克就诊,情况紧急,术前难以完善子宫内膜活检以及相关性激素测定,临床上漏诊及误诊率极高;但患者出现盆腔肿物合并月经紊乱或阴道不规则流血等症状时,应警惕卵巢内分泌型肿瘤。笔者结合文献报道近期收治的巨大AGCT 破裂伴急性扭转1 例,从而提高对该疾病的认知,降低漏诊率。
1 病例介绍
1.1 病史患者,女,53岁,体质量46 kg。以“发现附件肿物增大2年,腹痛伴头晕呕吐18 h”急诊入院。14年前体检行妇科彩超示:右侧卵巢囊肿,考虑囊肿体积较小,建议定期复查。2年前因月经不规律(周期延长至2~3个月,经期6~7 d,经量较前增多,有痛经)就诊于我市妇产医院,复查彩超示:卵巢囊肿体积较前增大(具体报告未见),建议手术治疗,患者拒绝。患者于入院前18 h摔倒后出现右下腹痛伴头晕呕吐等症状,下腹痛逐渐加重,扩散至全腹,遂入院。末次月经为2021年8月27日,于2021年9月23日急诊入院。
1.2 查体及辅助检查T:36 ℃,P:110次/min,R:23次/min,BP:96/67 mmHg,一般状态差,重度贫血貌,心肺(-),腹肌紧张,全腹压痛及反跳痛,拒按,脐平触及质硬包块,占据盆腔,双下肢无浮肿。妇检:患者不能平卧未查。入院后完善相关检验,血hcG:阴性;血常规示:白细胞计数:17.12×109/L,血红蛋白浓度:90.0 g/L,中性粒细胞比值;0.92;尿常规:白细胞:46.50/μL,病理管型:18.64/μL、尿蛋白:+;凝血常规:凝血酶原活动度:60.80%,D-二聚体:2.22 μg/mL,纤维蛋白(原)降解产物:8.30 μg/mL;未见明显异常;其余辅助检查见表1与图1。

表1 影像学检查结果

图1 腹部影像学检查结果
1.3 诊疗过程据患者临床症状、查体及辅助检查,术前诊断:盆腔肿物。完善输血相关检查及术前准备,予以去白细胞红细胞悬液4 U输注,于全身麻醉下行剖腹探查术,探查见:盆腹腔大量积血,吸出部分,见一巨大肿物,大小约15 cm×15 cm×20 cm,表面呈暗红色坏死改变,质脆,与周围器官及组织游离,完整取出坏死肿物;查子宫体略增大,左前臂见一枚浆膜下肌瘤样结节,大小约4 cm×3 cm;右卵巢剩余坏死肿物,大小约5 cm×6 cm,蒂部扭转2周,可见与游离肿物外观相似、边缘吻合的坏死断面。左侧附件外观未见异常。因夜间急诊手术无法行术中冰冻病理,肿物不除外恶性可能,考虑患者55岁,无生育要求,且子宫体存在肌瘤样结节,予以全子宫+双侧附件切除术。钳夹右侧卵巢肿物扭转蒂根部,结扎。提起子宫体,打开右侧侧腹膜,暴露右卵巢动静脉,远端钳夹,切断逢扎,切断右卵巢肿物蒂根部,缝扎,切除右附件;常规切除左侧附件及子宫体。术后Y型剖开子宫体,内膜及宫颈管未见明显异常,子宫体左前臂见一浆膜下肌瘤,大小约4 cm×3 cm。切除组织家属过目后送检病理。
1.4 病理诊断及术后复查结果病理结果:(全子宫+左附件):子宫多发平滑肌瘤伴腺瘤样瘤,增值期子宫内膜伴子宫内膜息肉,宫颈黏膜慢性炎伴鳞化累腺及粘液潴留囊肿;左侧输卵管组织伴系膜胚胎残余囊肿,左卵巢包含囊肿。(右附件)符合卵巢成人型颗粒细胞瘤伴广泛出血、退变,(右)侧输卵管组织伴系膜胚胎残余囊肿。免疫组化R1:CR(+)、CD99(+)、Inhibin-a(灶区+)、CK(局灶点状+)、EMA(-),见图2。最终诊断:右侧卵巢成人型颗粒细胞瘤伴广泛出血,右卵巢扭转,子宫腺肌症,子宫浆膜下肌瘤,子宫内膜息肉,慢性宫颈炎,双侧输卵管系膜囊肿,腹腔内出血。术后腹腔引流液培养:48 h无细菌生长。术后2周复查肿瘤标志物示:CA199:36.124 U/mL,AFP:2.123 ng/mL,CA125:38.363 U/mL,CEA:2.112 ng/mL,HE4:35.767 pmol/L,ROMA%(绝经前):3.70%,目前正在密切随访。
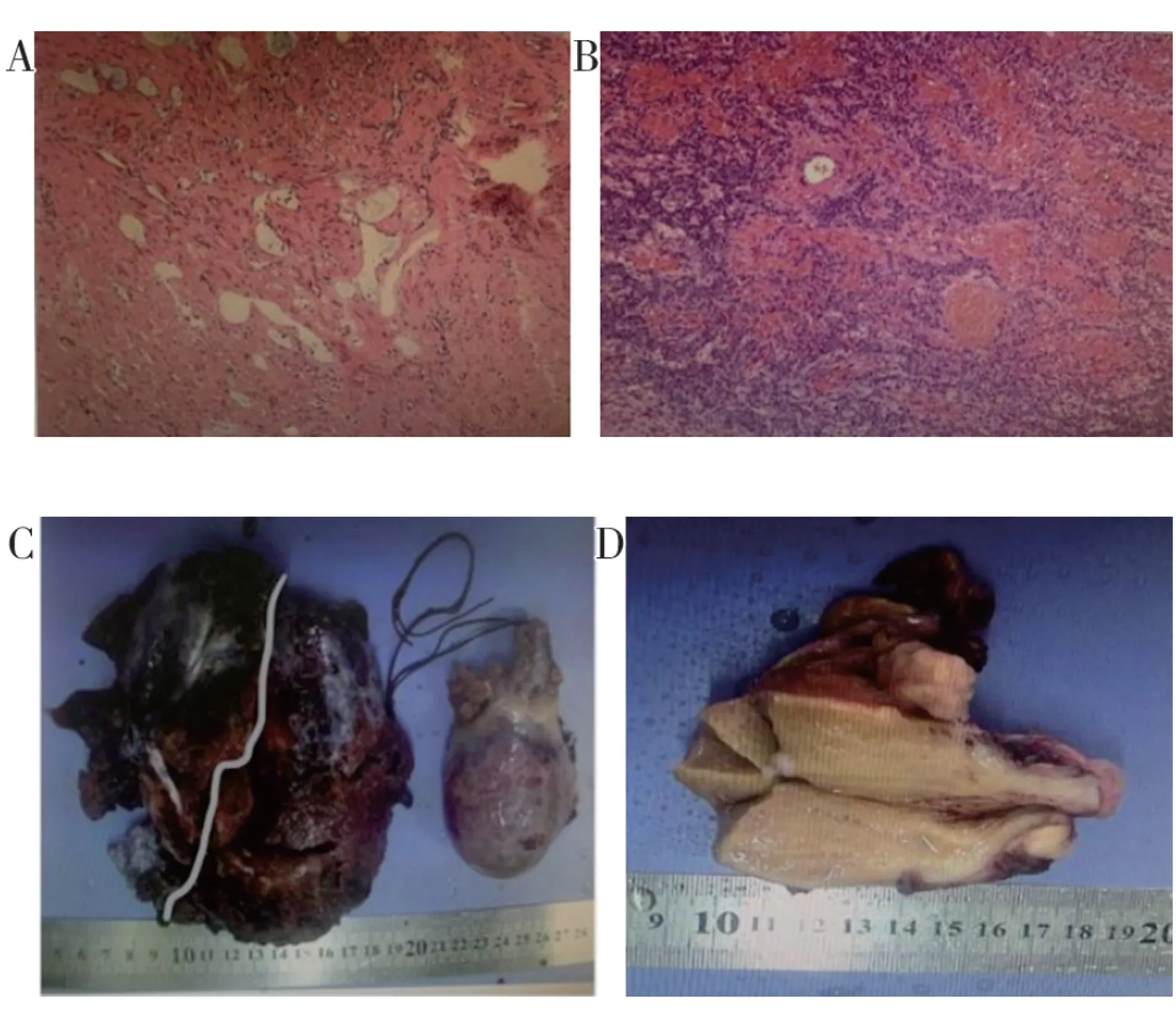
图2 病理结果
2 讨论
2.1 病因及临床特点卵巢颗粒细胞瘤(GCTO)起源于卵巢间质和性索,占性索间质瘤的70%,占卵巢肿瘤的2%~5%,为具有内分泌特征的低度恶性肿瘤[1]。根据其组织学类型,分为两种类型:成人型(AGCT)和幼年型(JGCT)。AGCT较为常见,占GCTO的95%[2],本文1例为AGCT。研究发现,致病性FOXL2基因突变(单一体细胞FOXL2的错意突变402 C→G)、激活素A、GnRH、ERβ2等相关激素与AGCT的发生发展密切相关[3-5]。AGCT常发生的中位年龄为50~55岁[6]。阴道不规则流血(28.4%)、无症状腹部肿块(28.4%)为最常见的临床表现,17.6%的患者可因肿瘤自发性破裂而出现急性腹痛。肿瘤平均直径为9.2~10.4 cm,单侧居多(98%)[7-8]。由于其分泌以雌激素为主,还包括抑制素、雄激素、抗苗勒管激素[9]等激素,患者常合并子宫内膜增厚、不典型增生甚至癌变,高抑制素导致的继发性不孕等。本例患者为围绝经期女性,2年前因月经周期延长、经量增多就诊,结合其发现卵巢囊肿14年、近2年肿物有增大趋势的病史,尽管其月经改变可能为围绝经期月经紊乱[10],急诊就诊时缺乏子宫内膜的病理学结果,但其月经改变与右附件肿物共同存在,高度提示肿物具有内分泌特征,需警惕GCTO或其他功能性肿瘤,术前我院未行性激素测定及诊断性刮宫,可能导致误诊或漏诊,条件允许时,临床应重视激素及子宫内膜检查。
2.2 诊断及鉴别诊断AGCT的影像学表现多样,超声特点与肿瘤体积相关,直径超过5 cm的瘤体一般存在出血或囊性变,同时雌激素的扩血管作用,瘤体实性部分呈高速低阻型血流频谱[11];CT表现为等T1信号软组织密度影,稍长T2信号,增强扫描动脉期有不同程度的强化。MRI多表现为实性成分内多发囊变,囊内壁光滑,无壁结节最具特征,呈“蜂窝样”或“海绵状”;多有完整包膜,伴发囊内出血时,可有液-液平[12-13]。30% GCTO 缺乏卵泡膜细胞,血清E2水平在监测疾病进展及复发的意义尚不明确,而血清AMH和抑制素 B 水平分别具有较高的敏感性(92%和93%)和特异性(82%和83%),在原发性或复发性 AGCT患者中均升高,且升高水平与肿瘤大小呈正相关,与肿瘤分期无关[14]。AGCT确诊主要依靠病理,2020年WHO女性生殖器官肿瘤分类对AGCT的病理诊断标准与第四版相较变化不大[15-16]:颗粒细胞增生伴纤维母细胞、卵泡膜细胞或黄素化卵泡细胞性的间质。典型的颗粒细胞胞质稀少,细胞核呈圆形或卵圆形,可见纵行核沟。核分裂象<(1~2)/10 HPF。组织学分化好表现为微滤泡、大滤泡、小梁状、岛状、管状等,而 Call-Exner小体是微滤泡形态的一个典型特征,是最常见的组织学亚型。免疫组化可辅助鉴别该病:免疫表型CD99、α-抑制素、Vimentin、S-100、SMA及钙网蛋白阳性,CK灶阳性,CK7、EMA阴性。α-抑制素对性索间质瘤的诊断具有较高的敏感度和特异度。另外,在肿瘤DNA中找到FOXL2突变基因可作为确诊手段之一。基于本例AGCT的临床及影像学表现,将鉴别诊断总结如表2。

表2 鉴别诊断
2.3 治疗手术是治疗AGCT的首选方案,关于手术范围,国内外研究进展如下:首先,基于性索间质肿瘤多为单侧发病,指南建议:对于病灶局限(IA期)的年轻患者,可行保留生育功能的分期手术,即患侧输卵管+卵巢切除术和不再需要切除淋巴结常规分期步骤(盆腹腔探查、腹水或腹腔冲洗液找肿瘤细胞、盆腹腔多点活检以及大网膜切除),若健侧卵巢术中肉眼观察无异常,不再行系统的卵巢活检[17],术后妊娠和分娩对预后无明显影响;其次,AGCT多伴发子宫内膜增生甚至癌变的临床特征提示术前应关注子宫内膜情况,结合患者意愿及临床分期,谨慎决定子宫的保留与否。近年大样本回顾性、队列研究[18-19],表明对于未合并子宫内膜病变的I期患者,可不行子宫切除术。晚期(Ⅱ~Ⅳ期)患者或无生育要求的患者应行全子宫+双侧附件切除术进行手术分期或肿瘤细胞减灭术。关于术后辅助治疗,近年来对于I期患者是否给予辅助治疗争议较大。根据2018年的欧洲肿瘤内科学会(ESMO)非上皮性卵巢肿瘤诊疗指南,对于I期无高危因素患者,术后随访即可。有高危因素(术前肿瘤破裂、肿瘤直径>10 cm、肿瘤分化差、糖尿病史)的I期及II期以上或复发患者,术后需辅以化疗,最常用的化疗方案是博莱霉素、依托泊苷和顺铂(BEP)[20]。放射治疗可用于缓解晚期孤立性的复发病灶。孕激素、芳香化酶抑制剂等激素疗法以及靶向治疗,如贝伐单抗等的疗效,仍在进一步研究中。AGCT的近期预后较好,但有远期复发的特点,因此对于早期患者,仍需要坚持终生随访。
本文1例AGCT患者以腹痛伴头晕呕吐等症状急诊就诊,生命体征及检验结果等提示存在失血性贫血,超声及腹部CT提示:肿瘤直径较大,盆腹腔内液性暗区。结合其18 h前外伤史及附件区肿物2年等病史,考虑肿瘤存在破裂出血,分期达IB期或以上,尽管就诊时缺乏子宫内膜活检结果及相关激素测定结果,考虑病情紧急、患者为围绝经期女性且肿瘤直径>10 cm、瘤体已破裂等高危因素,行全子宫+双侧附件切除术+术后腹腔冲洗液检查,术中见:患侧卵巢剩余肿物蒂部扭转2周,与游离肿物外观相似、边缘吻合的坏死断面,术后腹腔引流液培养48 h,未见细菌生长。追问病史发现患者入院前半月余还存在一次腹部外伤史,且伴发头晕、黑蒙、慢性下腹痛等症状,未予以重视。最终考虑本例病例为外伤致卵巢肿物破裂后慢性出血,后发生急性扭转的情况。患者术后15 d出院,建议患者前往上级医院化疗,目前在严密随访中。
综上所述,对于巨大AGCT破裂出血伴急性扭转鲜有报道,临床多以腹痛、阴道不规则流血、腹部包块等就诊,极易漏诊误诊。故接诊阴道不规则流血或月经失调合并附件区肿物患者时,应警惕内分泌性卵巢肿瘤。时间允许条件下,术前应尽可能完善子宫内膜活检或分段诊刮、相关激素测定。对于如本例报道急诊就诊等患者,缺乏子宫内膜病理学结果,术中应行快速冰冻病理,了解肿瘤性质,完整切除病灶,避免术中所致瘤体破裂、手术播散,若已发生破裂瘤体,术中应全面冲洗腹腔,并行冲洗液检查,全面了解盆腔情况,准确分期,谨慎决定手术范围及术式,作出最佳治疗方案,术后应根据病理分期、组织学分级等因素决定是否放化疗,终身定期随访,减少复发,以提高治愈率。
