子痫前期并发胎儿生长受限的妊娠结局和危险因素分析
2022-02-12彭翠贺惠琴佘芹成志曾木兰温穗文
彭翠,贺惠琴,佘芹,成志,曾木兰,温穗文
子痫前期(preeclampsia,PE)是临床上常见的妊娠期高血压疾病之一,发病率约2%~8%[1],发病时间越早其预后越差,对母儿均能造成不良影响,对于胎儿来说,可能出现胎儿生长受限(fetal growth restriction,FGR)、死胎、死产甚至新生儿窒息等[2]。有研究报道PE因子宫螺旋小动脉存在灌注不足,胎盘发生低灌注,进而发展为FGR[3-4]。PE若合并FGR可使围产期母婴病死率增加,严重威胁母体及新生儿的健康。迄今为止对于PE合并FGR的认识及治疗仍存在一定的分歧,本研究通过对PE合并FGR人群的临床资料分析,旨在发现与其发生相关联的因素,为临床诊治提供更多的客观依据。
1 资料与方法
1.1 一般资料
选择2018年7月至2020年12月在广州医科大学附属第六医院(清远市人民医院)产科分娩的PE患者237例作为研究对象,根据是否合并FGR分为两组:合并FGR为观察组(61例),未合并FGR为对照组(176例)。PE诊断标准参考妇产科学第九版[5],FGR诊断标准符合2019版FGR专家共识[6]。
1.2 排除及纳入标准
纳入标准:① 资料完整;② 年龄18~45岁;③ 符合PE及FGR诊断标准[5-6]。排除标准:① 既往合并严重心血管疾病、自身免疫系统及内分泌系统疾病;② 妊娠合并慢性肾炎;③ 有精神病史。本研究经过我院伦理委员会批准。
1.3 观察指标
① 一般资料:年龄、孕产次、双胎、剖宫产史、不良孕产史及合并症情况;② 血压、体质量指数(body mass index,BMI)、孕期增重、发病及终止妊娠周数、产前血糖、血常规检验参数、24 h尿蛋白、乳酸脱氢酶(lactate dehydrogenase,LDH)及血清白蛋白等生化检验参数;③ 母婴并发症情况及新生儿一般情况。
1.4 统计学方法

2 结果
2.1 两组一般情况比较
两组年龄、孕次、合并症等一般情况比较,差异无统计学意义(P>0.05)。详见表1。

表1 两组一般资料比较例(%)]
2.2 两组临床资料分析
两组连续变量比较,入院收缩压及舒张压、孕期增重、发病孕周数、终止妊娠孕周数、产前血糖、白细胞、中淋比、血小板、血红蛋白、白蛋白、24小时尿蛋白及LDH组间比较,差异有统计学意义(P<0.05);分类资料比较中,孕期增重≥15 kg、血清白蛋白≤30 g/L、24小时尿蛋白≥2 g、入院舒张压≥110 mmHg及发病周数≤ 30周,组间比较差异有统计学意义(P<0.05)。详见下页表2。

表2 两组临床资料比较例(%)]
2.3 子痫前期合并胎儿生长受限的单因素Logistics回归分析
对两组间有统计学差异的指标进行单因素Logistics回归分析,连续变量中的入院血压、孕期增重、发病及终止妊娠孕周、血清白蛋白、24小时尿蛋白、中淋比、血红蛋白、血小板、LDH及产前血糖以及分类资料中入院舒张压≥110 mmHg、孕期增重≥15 kg、发病孕周≤30周、终止孕周≤34周、血清白蛋白浓度≤30 g/L和24 h尿蛋白≥2 g与PE合并FGR发生均具有相关性(P<0.05)。详见下页表3。

表3 子痫合并胎儿生长受限的单因素Logistics回归分析
2.4 子痫前期合并胎儿生长受限的多因素Logistics回归分析及ROC
以有统计学差异的为协变量,进行多因素Logistics回归分析,此外,由于年龄和血压因素是PE患者的重要影响因素,因此将年龄、入院收缩压纳入多因素分析,以排除两者可能对其他指标所产生的影响。相关结果显示LDH(P=0.007,OR=1.005,95%CI=1.001-1.009)及中淋比偏高(P=0.045,OR=1.182,95%CI=1.004-1.392)是PE合并FGR发生的危险因素,而孕期增重≥15 kg(P=0.022,OR=0.383,95%CI=0.169-0.872)是其保护因素,LDH联合中淋比的AUC大于任意单一指标。详见下页表4、73页表5。

表4 子痫合并胎儿生长受限的多因素Logistics回归分析

表5 ROC曲线分析
2.5 母体不良结局比较
两组在妊娠并发症方面比较,低蛋白血症、肝肾功能损害、胸腹水及HELLP综合征的差异有统计学意义(P<0.05);两组新生儿结局比较,新生儿重度窒息率、胎儿或新生儿死亡、代谢性酸中毒、呼吸窘迫综合征及新生儿住院天数超过20天等差异有统计学意义(P<0.05),详见表6。

表6 两组母婴不良结局分析[例(%)]
2.6 发病孕周对分娩孕周及新生儿出生体重的影响
两组分别按发病周数分5个亚组,发病孕周≥37为第1组,37>发病孕周≥32为第2组,32>发病孕周≥28为第3组,28>发病孕周≥20为第4组,发病孕周<20周为第5组(本研究纳入了慢性高血压合并PE患者,此类人群发病往往以妊娠早期的血压骤升多见)[7]。观察组各亚组的分娩孕周及新生儿出生体质量均比对照组各亚组低,差异有统计学意义(P<0.05)。详见表7。
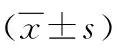
表7 发病孕周对分娩孕周及新生儿出生体重的影响
3 讨论
PE定义为发生于妊娠20周以后,由于胎盘滋养细胞侵袭缺陷致子宫螺旋动脉重塑障碍、微循环改变等因素,通过产生多种体液因子,最终产生以高血压、蛋白尿为主的一组临床综合征群[8]。PE相关的发病占妊娠期严重孕产妇疾病的1/3,病死率约10%~15%,与胎儿丢失、新生儿近期及远期并发症息息相关[9]。FGR不仅能导致围产儿患病和死亡,还可以引起不良的远期预后,儿童期主要表现为认知障碍,成人之后主要表现为肥胖、糖尿病及心血管疾病等发病风险增加[10]。基于国内外研究现状,深入认识PE、FGR及两者之间的发病相关性显得尤为迫切。
3.1 子痫前期并发胎儿生长受限的高危因素分析
本研究通过统计分析,认为LDH及中淋比值偏高是PE合并FGR发生的高危因素,孕期增重≥15 kg是其保护因素,并绘制ROC曲线及计算AUC判断其预测效能。
LDH目前认为主要由两个不同亚基组成,即M亚基和H亚基,主要以不同的四聚体的形式存在[11]。最近甚至有研究认为LDH在肿瘤细胞中存在高表达并可作为肿瘤生长微环境中的关键酶,促进肿瘤细胞进展和转移[12]。亦有学者认为LDH广泛存在于正常机体和细胞中是细胞内重要的氧化还原酶,其血清水平可反映组织缺氧损伤情况[13]。本研究认为LDH与PE合并FGR的发生有一定的关联,随着LDH的升高,PE孕妇更容易合并FGR。国外有研究认为LDH的活性与PE孕妇内皮损伤程度有关系,陈大立等[14]认为LDH升高对于PE并发症及病情严重程度的判断有一定的应用价值,均与本研究的结论相似。在PE合并FGR的发生发展过程中存在多因素、多阶段甚至多基因相互制衡的,其发病机制及原理仍存在争议及疑问,需要更多的临床验证及拓展。
PE发病机制的众多研究中,一个普遍的观点是由胎盘炎症刺激所引发的免疫反应,进而造成局部或者全身性的血管内皮功能异常进而发病。近年来中淋比成为国内外的热点研究,均认为中淋比以炎症为介质,参与多系统、多疾病的发生及发展[10]。本研究通过多因素回归分析得出中淋比值偏高是PE合并FGR发病的高危因素。既往国内有荟萃分析认为中淋比对PE的诊断有良好的应用价值[15],此外朱怡恬等[16]认为中淋比的测定在妊娠期糖尿病方面也有较好的应用价值。与本研究有相似之处在于均阐述了中淋比值偏高与PE孕妇妊娠晚期并发症的发生有相关性。但是目前关于中淋比与PE合并FGR的研究并不多,还需要多中心大样本的临床数据验证。鉴于中淋比有成本低,可获得及可重复的特点,将在妊娠初期、妊娠中期对其进行收集并分析,进一步阐述中淋比对于疾病发生及发展的价值。
本研究显示,孕期增重是PE发生FGR的保护因素,孕期增重数值越大,PE孕妇发生FGR的概率越小。既往有研究认为孕期体重增长不足与严重的FGR相关,认为孕期增重是影响妊娠结局的重要因素[17]。李艳华等[18]进行的队列研究结果显示孕期增重不足是早产及低出生体重的危险因素,与本研究结论有相似之处。众所周知,妊娠晚期是体重增长的高峰期,因此发病周数及终止妊娠周数是一个很重要的因素。胎龄、终止妊娠周数及孕期增重三者息息相关,如何更好地客观评估母体及胎儿情况,在最适合的周数实现孕妇正常的增重需求,正确判断终止妊娠时机,仍是此类人群的诊疗所需要努力的方向。发病周数与终止妊娠周数之间的期待治疗时间也是影响胎儿体重偏差的重要因素,临床治疗上目前无统一标准。吴海莲等[19]认为PE患者中,早发性PE相对发生FGR的概率高,孕产妇以及围患者生儿死亡率更高。因此未来对于早发性PE的母胎不良结局应该给予更多的关注,如何早期识别此类人群,如何在妊娠初期或在妊娠20周前寻找可能存在的高危因素,是此领域研究的难点及热点。
3.2 妊娠并发症及新生儿结局
PE合并FGR被认为与高血压血管痉挛、胎盘血管低灌注、滋养细胞浅浸润及低氧有关,由此产生氧化应激进,影响物质输送,从而形成FGR[20]。近年来,诸多临床研究均认为PE若合并FGR,则其不良结局的发生概率明显升高[10]。本研究结果显示PE合并FGR患者发生母体及新生儿不良结局的风险升高,在母体并发症方面,子痫、胎盘早剥、眼底病变及产后出血方面无明显统计学差异,而在低蛋白血症、肝肾功能损害、胸腹水及HELLP综合征方面差异有统计学意义;新生儿不良结局方面:新生儿重度窒息率、胎儿或新生儿死亡、代谢性酸中毒、呼吸窘迫综合征、新生儿住院天数超过20天等差异均有统计学意义,而轻度窒息及宫内感染方面无明显统计学差异。和梅铃[10]及孔令霞等[21]开展的研究结论一致。不可否认的是,PE合并FGR孕妇更容易发生母胎不良结局,未来应该给予此类人群更多的关注,以实现早期预防,早期预测及早期干预。
3.3 终止妊娠周数及体重
本研究以不同的发病孕周将人群分组后,结果显示PE合并FGR人群在分娩周数及新生儿体质量低于PE未合并FGR人群,分娩周数过小、新生儿体质量过低则影响到新生儿健康。目前对于发病周数早的PE孕妇的诊疗中,期待治疗中根据母体及胎儿的情况选择终止妊娠时机,其中的决策及判断均存在地域及主观差异,目前临床上对于PE合并FGR孕妇仍未有统一的标准处理方式,如何个体化监护母胎情况,尽可能延长孕周,做出合理的期待治疗时间及终止妊娠决策,以达到提高围生儿存活率是对每一位产科医生的严峻考验。
最后,本研究在选择协变量纳入多因素分析的过程中,考虑到部分指标在临床实践中难以做到每位孕妇均能采集,因此选择纳入一些临床上比较常见的指标,比如血清白蛋白及24小时尿蛋白,终止妊娠周数及发病周数等,同时考虑针对某一特定值的结论对于临床实践更有意义,因此倾向于选择了分类资料进行分析,在未来的研究中本课题组将继续探索可能影响早发性PE合并FGR的高危因素并尝试予以适当的临床干预。
综上所述,LDH及中淋比偏高是PE并发FGR的独立危险因素,孕期增重≥15 kg是保护因素,PE合并FGR孕妇普遍分娩孕周偏小、新生儿体质量低并且容易发生母婴不良妊娠结局。因此,利用相关指标筛查出对可能发生FGR的高危孕产妇进行重点关注并制定个体化的诊疗策略,可能对改善胎儿或新生儿的预后具有重要临床价值。
