BISAP评分联合白蛋白可预测重症急性胰腺炎预后
2022-02-11张东丽周燕焦晨阳孔宏芳赵治彬李昱江
张东丽,周燕,焦晨阳,孔宏芳,赵治彬,李昱江
【提要】目的 探究入院时BISAP评分联合白蛋白(albumin,Alb)预测重症急性胰腺炎(severe acute pancreatitis, SAP)患者院内死亡的临床价值。方法 回顾性纳入2019年1月至2021年12月泰州市人民医院住院治疗的238例SAP患者,根据住院期间是否死亡,将其分为死亡组62例(26.05%)、生存组176例(73.95%)。通过电子病历系统收集两组患者的临床资料,采用多因素Logistic回归分析SAP患者死亡的危险因素,并采用ROC曲线法对BISAP评分及Alb预测SAP死亡的效能进行评定。结果 单因素分析显示,与生存组比较,死亡组具有更高水平的入院时血淀粉酶、C反应蛋白、APACHE Ⅱ、Balthazar CT分级、BISAP评分及手术、肾脏替代治疗比例,更低水平的Alb,差异具有统计学意义(P<0.05)。多因素Logistic回归分析结果表明,APACHE Ⅱ(OR=1.486, 95%CI: 1.042-2.119)、Balthazar CT分级(OR=1.452, 95%CI: 1.116-1.889)、BISAP(OR=1.520, 95%CI: 1.178-1.963)是SAP患者院内死亡的独立危险因素,Alb是保护因素(OR=0.833, 95%CI: 0.715-0.970)。ROC曲线分析显示,BISAP联合Alb预测SAP患者院内全因死亡的AUC为0.839(95%CI: 0.788-0.890),敏感性为77.42%,特异性为77.33%。结论:BISAP评分联合Alb可预测SAP患者住院期间全因死亡风险,有助于辅助临床决策。
急性胰腺炎(acute pancreatitis, AP)是临床最常见的急腹症之一,主要表现为剧烈持续性上腹部疼痛,伴恶心、呕吐症状,病情进展迅速,如缺乏有效的干预,约1/5~1/3可进展为重症急性胰腺炎(severe acute pancreatitis, SAP)[1-2]。SAP病情危重、变化快,并发症多,短期死亡风险高[3-4]。通过有效的策略早期对SAP患者预后不良的风险进行评估,针对不同病情的患者采取不同的治疗策略,实现分层管理、精准治疗,是改善此类人群预后的有效方法。目前临床常用的危重症评估系统,如APACHE Ⅱ、Balthazar CT分级在SAP的评估中虽然具有一定的预测作用,但受限于该评分本身存在的局限性,存在计算繁琐、时效性差、敏感性不足以及预测价值不高等问题[5-6]。BISAP评分是针对AP提出的特异性评分系统,多项研究证实,其在SAP病情严重程度评估中具有较高的准确性和阴性预测值[7-8],但部分研究提示其预测SAP患者死亡的效能受限[9]。白蛋白(albumin, Alb)不仅是临床常用的营养评估指标,且与感染、炎症关系密切,SAP患者中Alb水平下降,并与患者预后关系密切[10]。本研究探究入院时BISAP评分联合Alb在SAP患者院内死亡中的预测作用,旨在辅助临床决策,为个体化干预提供参考意见。
1 资料与方法
1.1 研究对象
回顾性纳入2019年1月—2021年12月泰州市人民医院住院治疗的238例SAP患者。纳入标准:①SAP的诊断标准符合亚特兰大修订的共识(2012版)[11],且按照共识中的标准治疗;②年龄≥40岁;③发病时间不足24 h;④患者知情同意,且签署知情同意书。排除标准:①合并胰腺肿瘤、肝脏肿瘤等患者;②存在其他危及生命的疾病,如急性心肌梗死、脓毒症、急性肺炎等;③合并血液系统疾病;④近期使用抗感染、免疫抑制剂等药物;⑤入院不足24 h死亡的患者。本研究已通过了泰州市人民医院伦理审核(批号:JS-0329)。
1.2 研究方法
1.2.1 资料收集
患者入院后收集其临床资料,主要包括:(1)人口信息学资料,包括性别、年龄、BMI、糖尿病、高血压、病因等;(2)入院时血液学指标,包括血常规(白细胞、Alb)、血脂[甘油三酯(triacylglycero, TG)、总胆固醇(total cholesterol, TC)]、血淀粉酶、炎症指标[降钙素原(procalcitonin,PCT)、C反应蛋白(C-reactive protein, CRP)]、肝肾功能[总胆红素(total bilirubin,TBiL)、血肌酐(serum creatinine, Scr)];(3)入院时各系统评分:APACHE Ⅱ、Balthazar CT分级、BISAP评分;(4)治疗情况,如手术、机械通气、肾脏替代治疗等。其中BISAP评分主要涉及年龄(≥60岁/<60岁)、胸腔积液(有/无)、精神状态(GCS评分<15分/≥15分)、尿素氮(>25 mg/dL/≤25 mg/dL)、全身炎症反应综合征(有/无)5个指标,满足一项记1分,满分5分,分数越高表示病情越严重[12]。
1.2.2 研究结局与分组
研究结局为住院期间任何原因导致的死亡。根据住院期间是否死亡,238例SAP患者分为死亡组62例(26.05%)、生存组176例(73.95%)。
1.3 统计学分析
采用SPSS 23.0软件进行数据整理以及统计学处理。正态分布计量资料以均数±标准差的形式描述,组间比较采用独立样本t检验。不满足正态分布计量资料以中位数(四分位数)表示,组间比较采用Mann-Whitney U检验。计数资料以例数(百分比)的形式描述,组间比较采用卡方检验。采用多因素Logistic回归分析SAP患者死亡的危险因素,并采用ROC曲线法对各评分及Alb预测SAP死亡的效能进行评定,其中AUC>0.8为预测效能高。以P<0.05为差异具有统计学意义。
2 结果
2.1 单因素分析
如表1所示,与生存组比较,死亡组具有更高水平的入院时血淀粉酶、CRP、APACHE Ⅱ、Balthazar CT分级、BISAP评分及手术、肾脏替代治疗比例,更低水平的Alb,差异具有统计学意义(P<0.05),两组性别、年龄、BMI等无显著差异(P>0.05)。
2.2 多因素分析
以单因素比较差异具有统计学意义的指标为自变量(连续变量以实测值的形式),SAP患者是否死亡为因变量纳入多因素Logistic回归分析模型,进一步筛选SAP院内死亡的危险因素,结果表明APACHE Ⅱ、Balthazar CT分级、BISAP是SAP患者院内死亡的独立危险因素,Alb是保护因素,见表2。

表1 两组临床资料比较
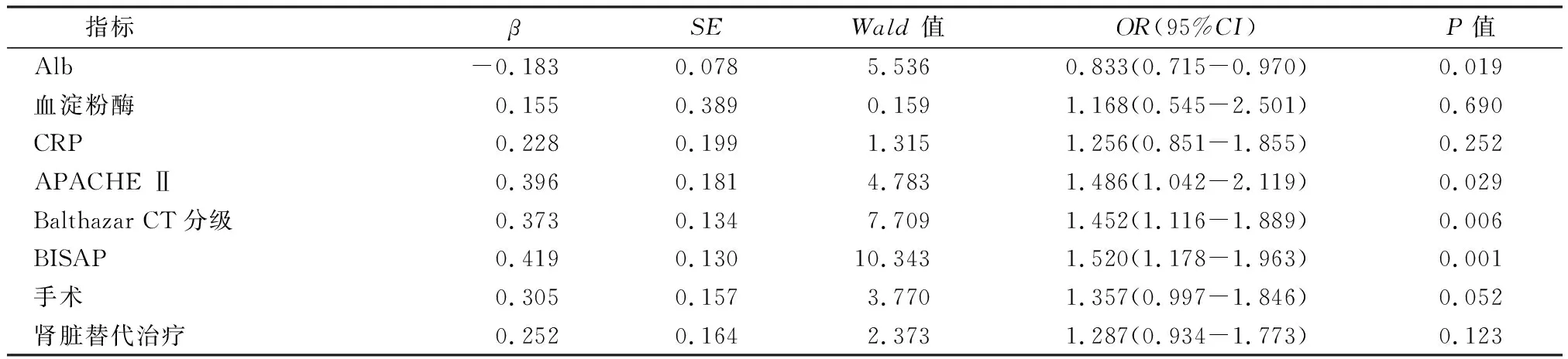
表2 多因素Logistic回归分析结果
2.3 预测效能分析
ROC曲线分析显示,Alb预测SAP患者院内死亡的AUC为0.666,APACHE Ⅱ、Balthazar CT分级、BISAP预测SAP患者院内死亡的AUC分别为0.731、0.728、0.760,表明BISAP的预测效能略高于APACHE Ⅱ、Balthazar CT分级。BISAP联合Alb预测的效能最高,AUC为0.839,详情见图1,表3。
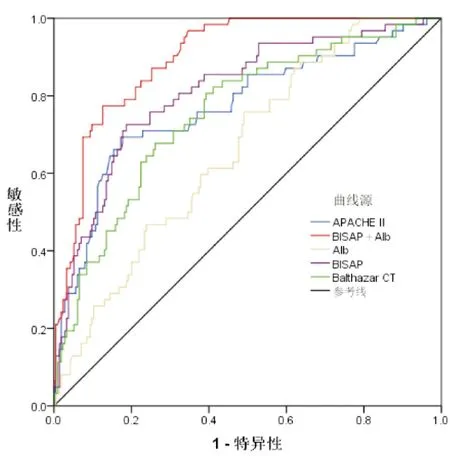
图1 各指标预测SAP院内死亡的ROC曲线图
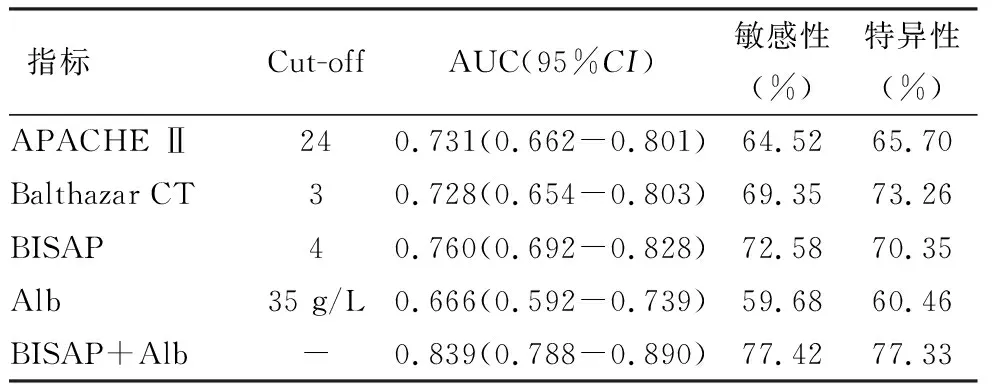
表3 ROC曲线分析结果
3 讨论
近年来,随着饮食结构的转换,SAP发病率有了明显升高。SAP病情凶险,可导致低血压性休克、呼吸衰竭以及胰性脑病,若缺乏有效的干预或治疗不及时,短期死亡风险较高[13]。本世纪以来,虽然我国重症医学得到了快速发展,危重症患者就诊能力不断提高,SAP死亡率仍维持在一定水平。本研究结果显示,与生存组比较,死亡组患者具有更高比例的手术、肾脏替代治疗,进一步验证了SAP的危险性,虽然采取了更积极的治疗措施,但由于病情危重,并未有效改善预后。关于SAP院内死亡率,不少研究已进行了报道。日本的一项多中心大样本数据显示,SAP患者住院期间死亡率分布于5%~42%[13]。国内研究中,高亚洲等[6]在147例SAP患者的研究中,院内死亡率为17.69%。黄文炼等[14]对310例SAP的临床资料进行回顾性分析,发现院内死亡占比为47.74%。宁书蔚等[15]、郭振科等[16]开展的研究中此数据分别为33.3%、48.44%。本研究对我院连续3年的数据进行分析,发现SAP患者院内全因死亡率为26.05%,符合上述报道范围。不同研究之间SAP死亡率存在较大差异,笔者认为可能与种族、样本量、观察时间点不同有关。上述研究提示SAP的死亡风险仍较高,特别是在新型冠状病毒肺炎疫情流行下,可加重SAP病情,更应引起重视[17]。
早期预测SAP患者死亡风险,对死亡高风险个体提前进行更有效的治疗,对减少此类人群死亡率至关重要。APACHE Ⅱ是临床最常用的危重症评估系统,在颅脑损伤、脓毒症等危重症的监护中发挥重要作用,在AP中,有研究显示入院24 h内APACHEⅡ≥8分可有效预测病情进展为SAP的风险[18]。有研究者认为APACHEⅡ评分在AP病情分类和预后评估中的敏感性不足[19],而且其涉及指标较多,计算复杂,难以满足临床快速获取评估结果的需求。Balthazar CT分级是基于胰腺CT影像特征进行病情评估的方法,具有较高的特异性,但常无法识别胰腺坏死,导致单独应用时敏感性不足[14]。本研究结果显示,死亡组入院时APACHEⅡ、Balthazar CT分级评分均高于生存组,经多因素Logistic回归分析校正后APACHEⅡ、Balthazar CT分级是SAP院内死亡的独立危险因素,符合上述报道。但ROC曲线显示,入院时APACHEⅡ、Balthazar CT分级评分对SAP院内死亡的预测效能均较中等,提示二者在SAP短期死亡风险预测中应用受限。
BISAP评分是一种更简便、快捷的胰腺病情评估体系,最早于2018年被提出,主要通过及年龄、胸腔积液、精神状态、尿素氮、全身炎症反应综合征5个方面对SAP病情进行评估[7],即可从患者基础状况、胰腺病情、神志变化、肾脏功能以及炎症水平综合评估SAP严重程度。有研究比较了不同病情AP患者入院时BISAP评分变化,结果显示随病情加重,BISAP评分依次升高,差异均具有统计学意义[20]。有研究者认为,BISAP评分对预测胰腺坏死、器官衰竭和转入ICU均具有较高的敏感性和特异性[9]。一项纳入406例AP患者的研究评估了BISAP评分在SAP预测及死亡风险评估中的作用,结果显示BISAP评分预测SAP的AUC为0.841,敏感性达92.9%,而APACHEⅡ评分预测的AUC为0.751,敏感性为53.6%;相似的是,在预测SAP 28 d死亡风险中,AUC为0.929,敏感性为92.9%,同样优于APACHEⅡ评分(AUC:0.867,敏感性71.4%)[21]。Zheng等[7]研究显示,BISAP评分在SAP的预测中效能高于CAB指数。类似的是,在不同评分预测SAP病情与死亡风险的比较中,BISAP评分预测患者死亡的性能不次于APACHEⅡ评分、Ranson评分,且具有更高的特异性[22]。综上提示,BISAP评分在SAP死亡风险预测中具有很大的优势,这得益于其可多方面评估患者状况。但部分研究认为,虽然BISAP评分在预测SAP的预测中具有较高的效能,但敏感性稍有不足,这可能与其不涉及患者营养状况及免疫功能的评估有关[20]。本研究结果显示,与生存组比较,死亡组患者入院时BISAP评分明显升高,经多因素Logistic回归分析校正混杂因素后发现BISAP评分是SAP院内全因死亡的独立危险因素。ROC曲线分析表明,BISAP评分预测SAP死亡的AUC稍高于APACHEⅡ、Balthazar CT分级,进一步验证了BISAP评分的优势,但AUC仍有待提高,提示BISAP评分单独应用时亦受到一定限制。
Alb是肝脏合成的重要蛋白,可反映机体营养、免疫状况,其水平降低可影响SAP患者黏膜功能受损[23]。除此之外,Alb参与酸碱平衡的调节和氧化损伤的修复以及胶体渗透压的维持,其水平降低可加重氧化损伤和炎症损伤,导致肾损伤和肺水肿[24]。刘军等[25]研究显示,SAP患者的Alb水平明显较轻型AP降低,死亡组Alb水平明显较生存组降低。李素青等[26]分析了Alb变化与SAP的关系,发现Alb水平与SAP病情严重程度具有负相关性,多因素Cox回归分析校正混杂因素后发现高Alb水平是SAP患者死亡的保护因素。Zhang[27]等进一步提出,正常或高水平的Alb可降低SAP患者死亡风险,监测Alb变化可预测SAP死亡率。但有研究者认为,由于SAP病情复杂,单一Alb在SAP死亡风险中的预测中虽然敏感性较高(88.5%),但特异性不足(74.0%)[26]。本研究多因素Logistic回归分析结果显示,Alb是SAP死亡的保护因素,进一步证实了上述结果。ROC曲线分析显示,单独Alb预测SAP死亡的AUC为0.666,提示预测效能中等,可能人体内环境复杂,单个因素在疾病进展中的作用受到限制有关。BISAP评分联合Alb预测SAP死亡的AUC最高,较单一指标更有优势。
综上分析,BISAP评分升高是SAP患者短期死亡的危险因素,Alb是其保护因素。BISAP评分联合Alb可预测SAP患者住院期间全因死亡风险,有助于辅助临床决策,进行个体化干预,实现精准治疗。但本研究存在一定不足:(1)样本量小,可能存在混杂因素;(2)为回顾性研究,可能存在信息偏倚;(3)虽然BISAP评分、Alb在SAP患者死亡风险预测中发挥一定作用,但是否可应用于临床并进行转化,尚需进一步验证。
