宫颈癌患者五年生存及影响因素分析
2022-02-11张艺艺李奇刘旭王亚楠邹沅杰周慧慧徐春燕苏升琦葛鑫王铜
张艺艺 李奇 刘旭 王亚楠 邹沅杰 周慧慧,3 徐春燕,4 苏升琦 葛鑫 王铜
全球每年新增宫颈癌病例60.4万例,死亡34.2万人。宫颈癌发病率为13.3/10万,死亡率为7.3/10万,均居女性恶性肿瘤的第四位[1-2]。中国是宫颈癌发病和死亡人数最多的国家,每年有超过11.0万的新发病例和8.0万的死亡病例,发病率和死亡率分别为10.7/10万和5.3/10万[3-4]。在发展中国家约60%的宫颈癌患者一经发现便处于临床中晚期,30%易发生复发和转移[5]。宫颈癌是危害女性生命健康的重大公共卫生问题。
循证医学是21世纪最好的医学实践模式,然而在真实环境下,医疗资源和患者价值取向会受到多种因素的限制,即使有最佳研究证据,医疗实践难以取得最佳结果[6]。而疗效比较学研究以患者为中心,评估真实环境中干预措施的有效性,更适合应用于复杂多样的临床环境[7]。除了病理因素和治疗方案外,婚姻、生育史、月经史和心理状态也可能是影响预后的因素[8]。因此,本文采用疗效比较学研究,在真实环境下对2 306例宫颈癌患者随访5年,观察其总生存时间(OS)和无进展生存时间(PFS),旨在从现实世界的角度为改善患者的预后提供证据。
1 资料与方法
1.1 研究对象
研究对象为2013年1月—2015年12月在哈尔滨医科大学附属肿瘤医院就诊并经病理学确诊的宫颈癌患者,无合并其他恶性肿瘤,在此医院进行初步治疗,病历资料完整,同意参加回访者。
1.2 病例数据
患者初次治疗的病历资料来源于哈尔滨医科大学附属肿瘤医院病案管理系统,通过Visual C语言进行编码提取,通过“姓名”和唯一“ID”号将提取的各部分信息相关联,提取的病例信息包括一般人口学特征、既往病史、月经史、婚育史、组织学形态和辅助检查等,饮食变化和精神状态基于患者入院时的口述以及医生的评估。在患者初入院未进行相关治疗时通过磁共振成像和电子计算机断层扫描评估肿瘤直径和淋巴结状态,病历中未获取的临床特征在表格中用未知表示。
1.3 随访情况
患者的随访数据来自于以问卷为基础的电话随访,自治疗完成开始至2020年12月结束,第1年每6个月进行一次随访,第2~5年每12个月进行一次随访,随访前对调查人员进行统一培训,以减少随访过程中出现的偏倚。主要结局指标为OS,次要结局指标为PFS。OS是指从确诊时间开始至死亡或最后一次随访的时间。PFS是指从确诊开始至患者出现病情进展(复发、转移或全因死亡)时间。
1.4 统计分析
数据通过Epi Info 3.5.1录入,SPSS 17.0进行数据清理和统计分析。采用寿命表法计算总生存率和无进展生存率,用Kaplan-Meier法绘制生存曲线。用Log-rank检验和Cox回归分别进行单因素和多因素分析。所有检验均为双侧检验,P<0.05为差异有统计学意义。
2 结果
2.1 病例特征
本研究最终纳入2 306例患者,平均发病年龄为50.5±9.8岁,主要集中在36~65岁之间(87.0%)。本次调查的患者病历资料包括临床病理因素、月经史、既往病史、生活习惯、婚育史等共34个变量,其中未生育患者164例(7.1%)(表1)。

表1 2 306例宫颈癌患者基本信息
2.2 总体生存状况
截至2020年12月随访结束,中位随访时间51个月,随访时间范围20天~79个月,2 306例患者中失访517例,443例患者死于宫颈癌及相关原因,明确知晓存活1 346例,其中疾病进展患者558例。Ⅰ期患者1、3、5年生存率分别为96.7%、90.9%、87.3%;无进展生存率分别为92.2%、86.2%、82.9%。Ⅱ期患者1、3、5年生存率分别为93.1%、82.5%、77.4%;无进展生存率为87.3%、77.4%、73.0%。Ⅲ期患者1、3、5年生存率分别为81.3%、68.7%、61.8%;无进展生存率为74.4%、62.7%、55.6%。Ⅳ期患者1、3、5年生存率分别为50.1%、36.8%、36.8%;无进展生存率为24.7%、12.3%、0。
2.3 宫颈癌患者临床特征与OS和PFS的关系
以OS和PFS为结局指标,根据Log-rank检验结果显示,确诊年龄越大、孕/产次数越多、末产年龄≥30岁、已绝经、有心脏病史、手术史、绝经史、肿瘤直径>4 cm、发生淋巴结转移、临床分期晚、脉管癌栓阳性、间质浸润深度、有流产史、精神状态和饮食状态可能与宫颈癌患者OS和PFS有关(表2,图1和图2)。
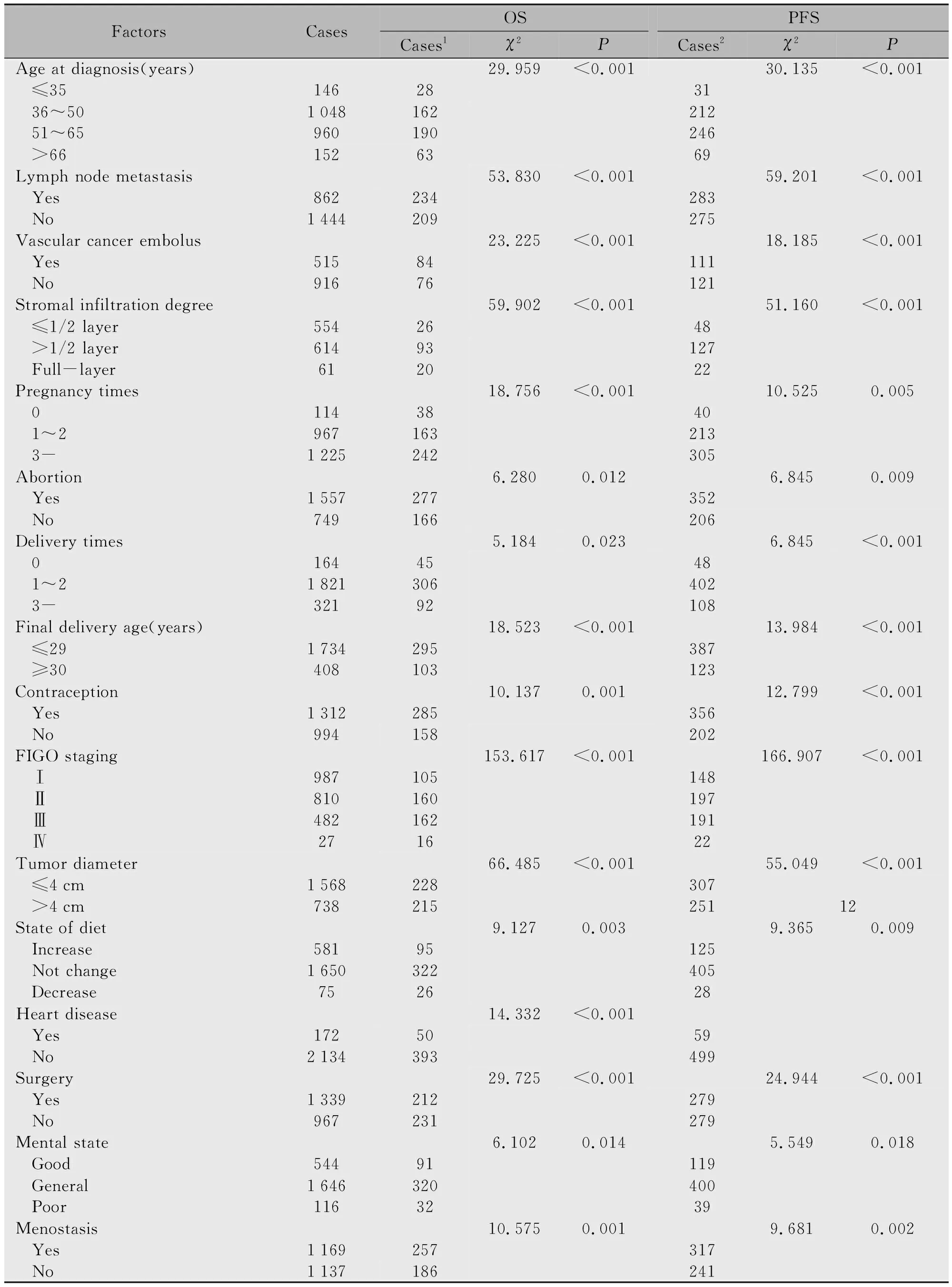
表2 宫颈癌患者临床特征与OS和PFS的关系

图1 不同临床特征宫颈癌患者OS的生存曲线Figure 1 Overall survival curves of patients with cervical cancer with different clinical characteristics
图2 不同临床特征宫颈癌患者PFS的生存曲线Figure 2 Progress-free survival curves of patients with cervical cancer with different clinical characteristics
2.4 宫颈癌患者OS和PFS的多因素生存分析
将单因素分析中有统计学意义的16个变量纳入Cox风险比例回归模型,结果显示影响宫颈癌患者OS和PFS独立危险因素均为末产年龄>30岁、发生淋巴结转移、脉管癌栓阳性和间质浸润程度深(浸润1/2及全层)(表3)。
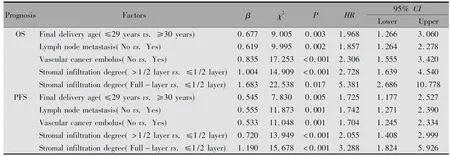
表3 Cox比例风险回归模型分析宫颈癌患者预后影响因素
3 讨论
本研究宫颈癌患者的平均发病年龄为50.5±9.8岁,主要集中在35~65岁(87.0%)之间,患者最小的19岁,35岁及以下患癌者仅占6.3%,符合宫颈癌好发年龄,35岁以下患者所占比例少于一些文献描述[9-10]。宫颈癌患者5年生存率略高于世界癌症项目CONCORD-3公布的中国宫颈癌5年总生存率(67.6%)[11],可能原因是本次纳入的研究对象中临床Ⅰ期与Ⅱ期患者占77.9%,预后相对较好的鳞癌患者占87.8%,临床中早期患者预后明显好于晚期,鳞癌患者的5年总生存率比腺癌患者5年总生存率高出约5%[12-13]。
国内外文献对患者确诊年龄同预后的关系一直存在争议。本研究分析结果显示65岁以上患者的OS和PFS均低于35岁以下患者,符合Moon等[14]的研究结论,表明老年患者更容易发生病情进展。而年龄与心脏病、绝经情况有密切相关性,有心脏病患者中50岁及以上的人占76.2%,≥50岁的患者中80.0%已绝经。随着患者年龄增大,身体机能下降,慢性病发病率升高,且绝经伴随着卵巢生殖功能衰退等生物学和内分泌变化,使宫颈病变多无明显自觉症状,本研究预后较差的晚期患者中处于绝经状态的患者占59.7%[15]。
张蕾等[16]通过回顾性研究发现患者孕产次数越多,死亡的危险性越大。本研究单因素分析也显示多孕多产和高龄分娩是患者预后的危险因素。这可能是因为妊娠过程中女性体内性激素升高、免疫功能抑制,促进细胞发生异型增生,多次生产会对宫颈造成创伤[17]。而有流产史则是保护因素,与以往研究相矛盾,需要进一步探究。孕次数、产次数与末产年龄呈线性相关,老年患者多孕多产,年轻患者晚婚晚育都会导致末产年龄较大。而高龄分娩会增加女性子宫及躯体各系统功能负担,这可能导致宫颈癌的发生和进展,需进一步的探索。综上,可将多孕多产和高龄分娩的女性作为高危人群进行宫颈癌筛查,以实现二级预防的目标。
本研究中影响患者预后的临床病理危险因素有临床分期晚、肿瘤直径>4 cm、脉管癌栓阳性、淋巴结转移与浸润深度深,与以往研究结论相一致,病理类型和细胞组织分化程度对患者OS和PFS的影响无统计学意义,与以往研究不符[18-19]。临床分期是根据患者肿瘤累及范围和肿瘤大小等划分的,因此临床分期越晚的患者,肿瘤直径越大,越容易侵犯周围组织,发生复发和转移的危险越高,肿瘤并发症和治疗副作用都可导致死亡率增高[20]。初诊时良好的精神和饮食状况是预后的保护因素,患者在患病期间生理和精神承受巨大压力,易产生焦虑、抑郁和自卑等不良心理状态,降低生存质量,导致不良预后[16]。因此,对于有以上危险因素的患者,医院或家属有必要向患者提供心理健康疏导,缓解心理压力,加强预后回访,使其尽快回归正常社会生活。
综上所述,除肿瘤直径>4 cm、发生淋巴结转移、临床分期晚、脉管癌栓阳性和间质浸润程度深等病理因素外,多孕多产、确诊年龄大和末产年龄≥30岁是影响患者预后的危险因素。良好的心理状态和饮食习惯、有流产史是预后的保护因素。本研究不足之处在于数据来源于单中心系统,且存在失访人数较多等问题;优点是采用了疗效比较研究,且随访时间长达5年,有利于从现实临床环境的角度得出影响宫颈癌患者预后状态的因素。
