MRI检查神经根沉降征诊断LSS患者的价值及其危险因素分析
2022-01-27李敏红李志铭谭理连李汉文列潮炜梁杰峰
李敏红,余 林,李志铭,谭理连,李汉文,列潮炜,利 晞,梁杰峰
广州医科大学附属第二医院放射科,广东 广州 510260
腰椎管狭窄症(lumbar spinal stenosis,LSS)是指腰椎中央椎管、外侧隐窝和椎间孔体积减少,导致硬膜囊和神经根受压时出现的一系列症状[1]。患者主要症状为腰腿疼痛和间歇性跛行。由于LSS的临床症状仅在活动时出现,休息或检查时消失,因此现有影像学指标没有统一标准,并且影像学中椎管狭窄的程度与患者症状的严重程度缺少统计学相关性[2],需要新的客观指标来辅助诊断。神经根沉降征(nerve root subsidence sign,NRS)是一种比较客观的影像学观察指标,是指患者平卧位时的腰椎磁共振成像(MRI)横断面上,在椎管内的马尾神经仍漂浮在硬膜囊的中心或腹侧,没有重力沉积在硬膜囊的背侧[3]。有研究指出[4],无症状组和非特异性腰痛组在影像学表现上有相似的分布,神经根沉降征均表现为阴性,但也有研究表明,在临床症状显著以及需要手术干预的严重LSS患者中容易表现出NRS症状[5]。Zhang等[6]的研究也证实NRS对L5平面以上中央LSS的诊断具有一定的敏感性和特异性,尤其适用于临床表现严重、影像学狭窄的病例。目前NRS的诊断价值还有待深入探讨,因此本研究重点分析MRI检查NRS指标与诊断LSS发生的价值,以及LSS发生的相关因素。
1 资料与方法
1.1 一般资料
选取2018年5月至2020年10月在我院接受腰椎MRI检查的262例患者,根据MRI结果患者腰椎节段分为狭窄组(172例患者,348个腰椎节段)和非狭窄组(90例患者,163个腰椎节段)。纳入标准:接受MRI检查的研究对象年龄19~79岁;患者临床表现为腰腿部疼痛、间歇性跛行,患者经X线、CT、MRI检查明确诊断;LSS患者为中央型;本研究获得研究对象知情同意,研究方案及标书经医院伦理委员会审核通过后实施。排除标准:严重的腰椎骨质疏松、骨折;脊柱肿瘤、结核;既往脊柱外伤、手术病史;强直性脊柱炎、其他系统免疫性疾病等。
1.2 方法
1.2.1腰椎管狭窄症的MRI检查
使用Philips Ingenia 3.0T超导MR扫描仪,多通道脊柱表面线圈,平行于椎间隙T2横向位置3层连续扫描。使用快恢复快自旋回波(fast Relax fast spin echo-xulie,FRFSE-XL)序列,扫描条件:TR 2700~3500 ms,TE 100~150 ms,回波序列长度(ETL)21,带宽50,FOV 30 cm×30 cm,层厚3~5.2 mm,层距0.3~0.4 mm,矩阵320×25.6,NEX 2。
1.2.2NRS的MRI检查及判断标准
使用Philips IntelliSpace Portal(Philips公司,荷兰)在腰椎MRI T2加权像的横截面上观察L1~L5段,测量每个扫描图像的以下指标:(1)椎管正中矢状径(PDA),椎间盘后缘中点与相应黄韧带前缘中点的直线距离;(2)侧隐窝矢状径,椎间盘后缘至相应上关节突的直线距离;(3)硬脑膜囊区(CSA),以硬膜囊边缘为界划定的面积;(4)椎管区CAC,按照椎管的有效腔隙划定的面积。以上测量数据由两名研究人员独立完成,数据取平均值。影像学图像见图1。在LSS患者腰椎MRI横断面上,硬膜囊以腰椎两侧小关节顶点连线为界,将其分为腹侧和背侧,除两侧离开硬膜囊的神经根外在腹侧出现其余神经根,该类型的患者则判断为神经根沉降征阳性[7]。

图1 MRI检查图
1.3 统计学处理
2 结果
2.1 两组患者NRS阳性率、MRI参数比较
狭窄组硬膜囊CSA<100 mm2患者占比、椎管PDA≤15 mm患者占比、侧隐窝矢状径≤5 mm患者占比、NRS阳性率均显著高于非狭窄组,差异具有统计学意义(P<0.05)。见表1。
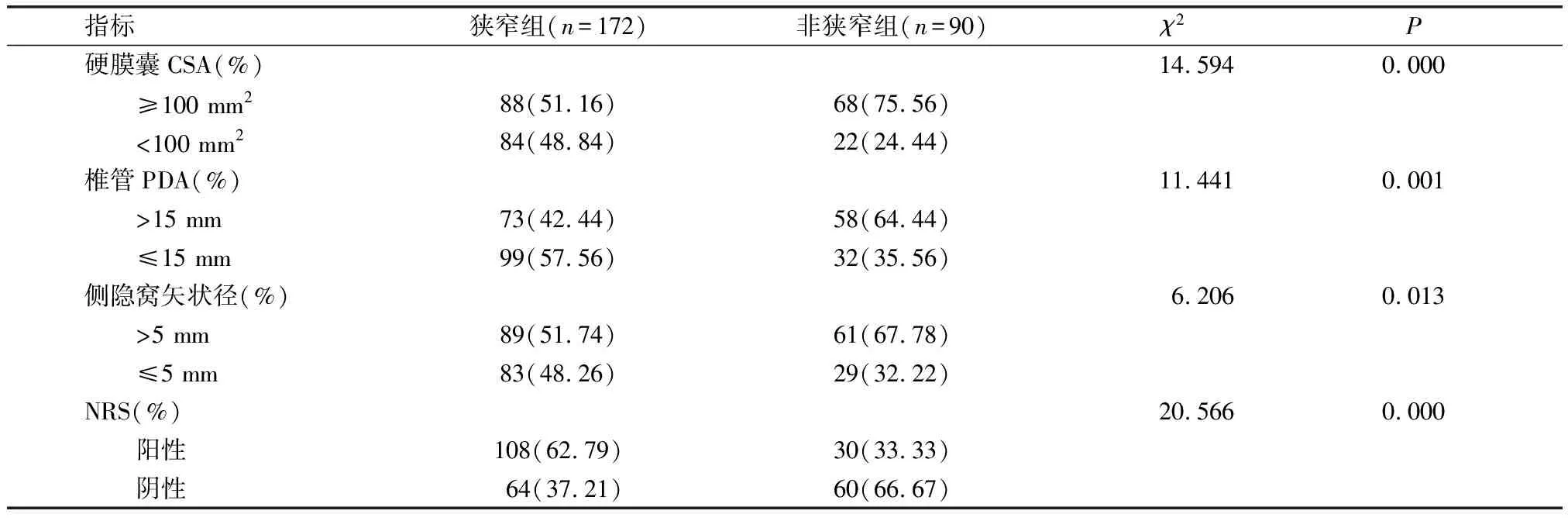
表1 两组患者NRS阳性率、MRI参数比较[n(%)]
2.2 NRS检出率诊断LSS患者的ROC曲线分析
以患者是否为LSS,NRS检出率绘制ROC曲线,NRS诊断LSS的曲线下面积(AUC)值为0.714,灵敏度为63.81%、特异度为80.04%、漏诊率为36.19%、误诊率为19.96%。见图2。
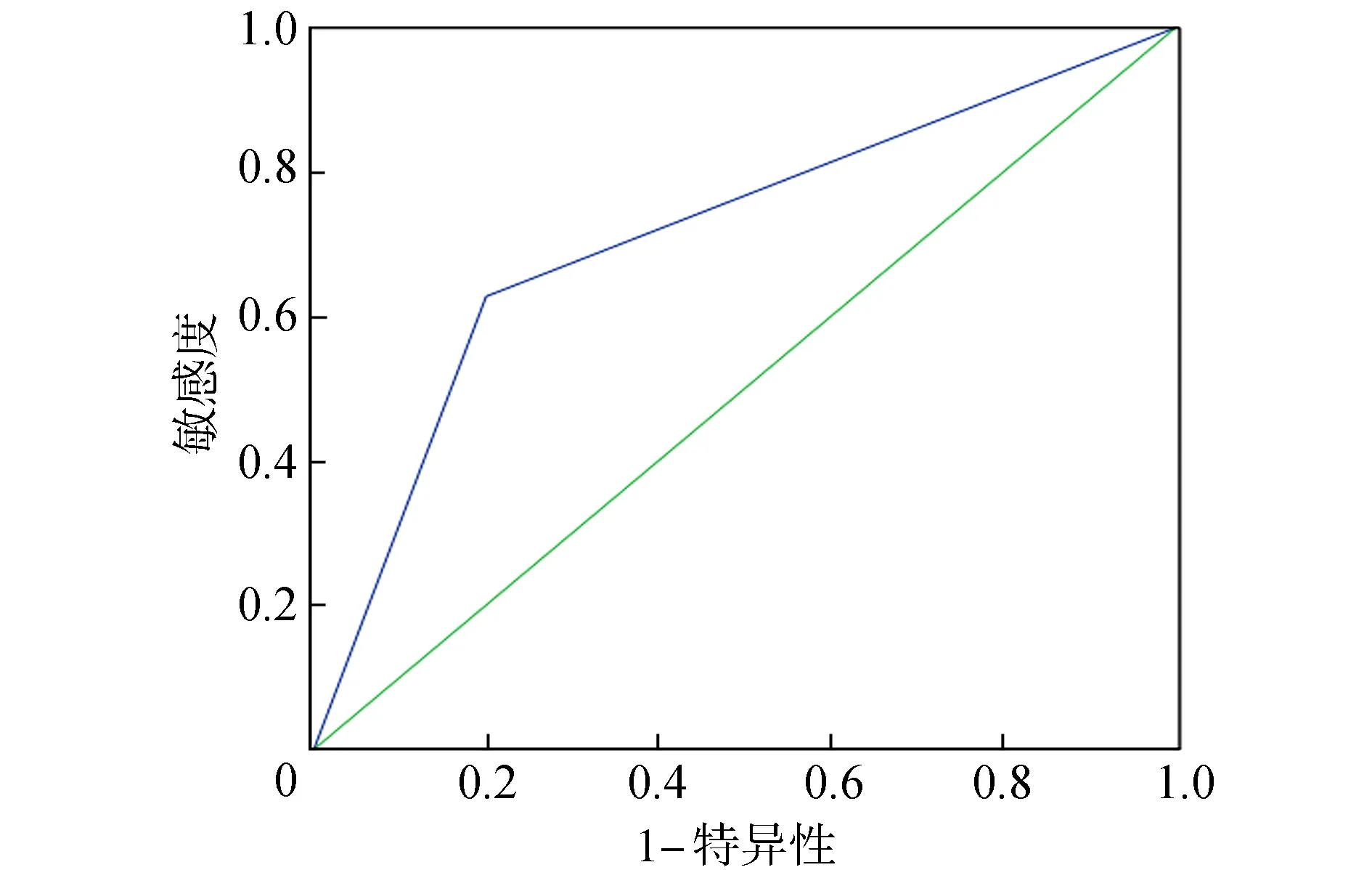
图2 NRS检出率诊断LSS患者的ROC曲线
2.3 合并NRS和不合并NRS的LSS患者NRS阳性率、MRI参数比较
172例LSS患者,NRS阳性患者108例、NRS阴性患者64例,NRS阳性组与NRS阴性组患者的年龄、BMI、性别、吸烟、饮酒、高血压、冠心病情况比较,差异均无统计学意义(P>0.05);NRS阳性组硬膜囊CSA<100 mm2患者占比、椎管PDA≤15 mm患者占比、侧隐窝矢状径≤5 mm患者占比均高于NRS阴性组,差异有统计学意义(P<0.05)。见表2。

表2 单因素分析结果
2.4 LSS患者发生NRS的相关因素
以患者是否发生NRS作为因变量,以糖尿病率、硬膜囊CSA、椎管PDA、侧隐窝矢状径结果作为自变量,建立Logistic回归模型,结果显示,硬膜囊CSA<100 mm2、椎管PDA≤15 mm、侧隐窝矢状径≤5 mm是LSS患者发生NRS的独立危险因素(P<0.05)。见表3。
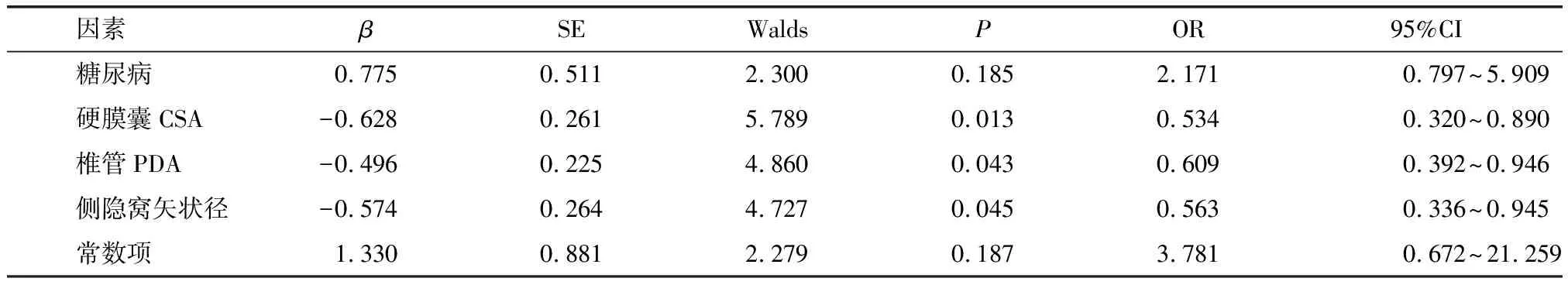
表3 Logistic回归模型分析
3 讨论
LSS是老年人常见的多发病。目前,LSS的诊断主要依靠症状、体格检查和影像学相结合[8]。但影像学没有统一的量化标准,患者临床症状不典型,往往会出现静息期无症状或影像学狭窄与症状不符的矛盾情况,缺乏诊断和治疗的金标准[9,10]。NRS作为一种新发现的影像学指标,具有较高的临床相关性,但根据已有的研究结果可以看出其诊断价值尚未达成一致结论,这可能与不同机构的检测方法、选择样本的差异有关。因此本研究试图观察和比较NRS与多种临床影像学指标对LSS的诊断意义。
MRI是非侵入性的,并且具有较好的软组织对比度,可以检查脊髓和神经元之间的大小、形状和解剖关系,是目前推荐的确诊LSS的方法[11]。目前有10个常用参数来定义LSS,常用参数有椎管前后径(PAD)和硬膜囊截面积(CSA),而侧向狭窄的代表参数是侧隐窝矢状径,椎间孔狭窄的代表参数为神经孔直径[12-14]。本研究结果显示,狭窄组硬膜囊CSA<100 mm2患者占比、椎管PDA≤15 mm患者占比、侧隐窝矢状径≤5 mm患者占比、NRS阳性率均显著高于非狭窄组(P<0.05)。并且硬膜囊CSA<100 mm2、椎管PDA≤15 mm、侧隐窝矢状径≤5 mm是LSS患者发生NRS的独立危险因素(P<0.05)。说明腰椎退变导致NRS的形成,NRS的出现与硬膜囊CSA、椎管PDA和侧隐窝矢状径有关,但影响神经根下沉形成的具体因素尚不清楚,认为椎管内的马尾神经由于在狭窄部位的钳制作用而向腹侧移动,同时附近正常部位的马尾神经根向硬膜囊内移动出现神经根漂浮的现象[15]。早期研究表明[16,17],硬膜囊腹侧神经根的沉积可能与腰椎退行性疾病引起的蛛网膜炎有关,急性炎症可能会导致纤维蛋白渗出,从而导致神经根增厚和粘连。
本研究结果显示,NRS诊断LSS有一定的诊断价值,但灵敏度较低。NRS实质可能是马尾神经在某种或多种刺激因素作用下发生了病理变化,与马尾神经本身的解剖特点有关。马尾神经没有与周围神经相似的神经束膜和外膜,仅有薄的神经鞘;马尾神经主要来自脑脊液和血液,血管位于浅表,在低压的影响下,可引起血液循环障碍,引起缺血性损伤[18,19]。本研究结果显示患者NRS阳性率为62.7%,与田鹏等[20]报道的阳性率(63.11%)相似,这可能是因为本研究的对象包括L5/S1段。研究发现,马尾神经在该段有向硬膜囊腹侧移动的趋势,因此判断NRS时多为阳性。NRS阳性组和阴性组患者的糖尿病率、硬膜囊CSA<100 mm2患者占比、椎管PDA≤15 mm患者占比、侧隐窝矢状径≤5 mm患者占比情况比较,差异均具有统计学意义(P<0.05)。神经根沉降征阴性组神经根受重力沉降,阳性组神经根不随重力沉降。因此,我们可以认为神经根沉降征的形成与某种限制神经根随重力移动的力有关。
LSS的诊断和治疗存在不确定性,分类、发病机制及相关临床表现有多种情况,没有统一的诊断标准。NRS是一种新发现的影像学指标,丰富了对腰椎管狭窄症的影像学认识,具有较高的临床意义。但本研究也存在局限性,主要集中在对患者术前资料的分析比较,尚未证实NRS的形成机制与髓核突出释放的炎症因子之间的关系,有必要进一步积累相关数据,进行大规模的前瞻性研究。
综上所述,NRS对于诊断LSS具有较高的特异度,但是灵敏度一般,患者椎管狭窄越严重,其NRS发生的风险越高。
