血清 LXA4、Tim-1、NF-κB 表达变化在过敏性紫癜早期诊断及病情评估中的应用价值
2022-01-10谭微邹佳丽陈婷刘文丽周琼杨金婷唐艳
谭微,邹佳丽,陈婷,刘文丽,周琼,杨金婷,唐艳
(攀枝花市中心医院,四川 攀枝花 617067)
过敏性紫癜是儿童时期较常见的变态反应性疾病之一,临床主要表现为非血小板减少性紫癜、关节肿痛、腹痛及肾脏受累等,随病情发展可出现紫癜性肾炎,大多患儿预后良好,若患儿病情迁延,病理类型较为严重,可发展为慢性肾炎,严重者甚至可造成肾功能衰竭,威胁患儿生存质量[1-4]。目前,过敏性紫癜确切病因、发病机制尚未完全清楚,临床多认为在环境因素影响下,凝血纤溶功能异常、基因多态性、遗传易感性及多种炎性介质、细胞因子广泛参与下,机体细胞及体液免疫失衡诱发过敏性紫癜[5-6]。脂氧素(LX)A4作为一种内源性抗炎脂质介质,在炎性反应消退过程中发挥重要作用[7-8];T细胞免疫球蛋白域黏蛋白域蛋白(Tim)-1为辅助性T细胞(Th)1/Th2特异性表面标志之一Tim家族成员,参与T细胞分化及免疫调节[9-10];核转录因子(NF)-κB属于Rel家族,可诱导趋化因子、细胞因子、黏附分子蛋白表达,在调节免疫应答及急性期反应中有重要作用[11-12]。本研究通过酶联免疫吸附测定(ELISA)法检测过敏性紫癜患儿血清LXA4、Tim-1、NF-κB水平,探讨其对过敏性紫癜发病及病情进展中的可能作用。现将结果报道如下。
1 资料与方法
1.1 临床资料 经我院医学伦理委员会审核同意,选取2017年5月—2019年4月我院初诊过敏性紫癜患儿76例作为观察组,均为首次发病,且病程在1周以内,未经免疫抑制剂、肾上腺糖皮质激素或抗组胺药等药物治疗,参照《小儿过敏性紫癜诊疗指南》中相关诊断标准[13],并经临床表现、实验室检查或病理活检确诊,排除同时合并皮肌炎、风湿性关节炎、红斑狼疮、天疱疮等自身免疫性疾病;伴有肿瘤或其他严重系统疾病;患有其他过敏性疾病;其中男35例,女41例,年龄3~13岁,平均(7.84±2.41)岁;病情程度:轻度26例,中度28例,重度22例。另选取同期来我院接受健康体检的无自身免疫性疾病及家族史、无过敏性疾病史的健康儿童76例作为对照组,其中男37例,女39例,年龄3~14岁,平均(8.15±3.26)岁。2组在性别、年龄方面相比,差异无统计学意义(P>0.05)。本研究受检者及监护人知情同意本研究。
1.2 方法
1.2.1 标本采集 无菌条件下,所有受检者均抽取3mL空腹外周静脉血,置于普通离心管内,3000r/min,离心半径为8 cm,离心5 min,血清置入Eppendorf管内,储存于-80℃冰箱内待检。
1.2.2 血清指标监测 采用双抗体夹心ELISA检测血清LXA4、Tim-1、NF-κB水平,试剂盒购自上海西塘生物科技有限公司,严格按照说明书进行操作,并以酶标测定仪(北京普析仪器有限责任公司)于波长450 nm处测定各个实验标本光密度(OD)值,建立标准曲线,进一步测量每个标本细胞因子浓度水平。
1.3 观察指标 ①对比2组血清LXA4、Tim-1、NF-κB水平;②采用受试者工作曲线(ROC)评估血清指标对过敏性紫癜的诊断价值;③对比不同病情程度患儿血清LXA4、Tim-1、NF-κB水平;④Spearman分析血清指标水平与过敏性紫癜患儿病情程度的相关性;⑤对过敏性紫癜患儿密切随访6个月,6个月时根据患儿是否存在肾脏受累分为紫癜肾组与非紫癜肾组,对比紫癜肾与非紫癜肾患儿血清指标水平与24h尿蛋白定量;⑥Spearman分析血清LXA4、Tim-1、NF-κB水平与24 h尿蛋白定量的相关性。
1.4 统计学方法 SPSS 23.0统计分析数据,计数资料用 n(%)表示,卡方检验,计量资料用(±s)表示,t检验,采用Spearman进行相关性分析,并以采用ROC分析诊断价值,P<0.05为差异有统计学意义。
2 结果
2.1 2组血清LXA4、Tim-1、NF-κB水平 观察组血清 LXA4、Tim-1、NF-κB 水平高于对照组(P<0.05),见表1。
表1 2组患儿血清LXA4、Tim-1、NF-κB水平对比 (±s)
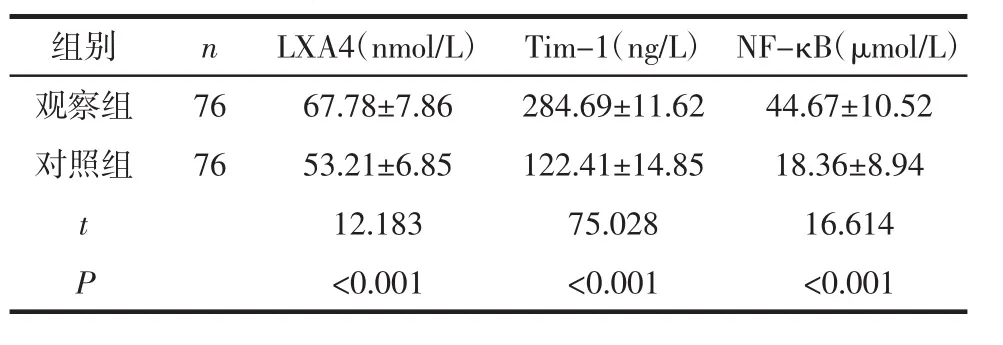
表1 2组患儿血清LXA4、Tim-1、NF-κB水平对比 (±s)
组别 n LXA4(nmol/L) Tim-1(ng/L) NF-κB(μmol/L)观察组 76 67.78±7.86 284.69±11.62 44.67±10.52对照组 76 53.21±6.85 122.41±14.85 18.36±8.94 t 12.183 75.028 16.614 P<0.001 <0.001 <0.001
2.2 ROC评估血清指标对过敏性紫癜的诊断价值分别绘制各指标单一、联合诊断过敏性紫癜的ROC曲线,显示各指标联合诊断过敏性紫癜的曲线下面积(AUC)为 0.899(95%CI为 0.839~0.942),高于血清LXA4、Tim-1、NF-κB单一预测的AUC面积0.806(95%CI为 0.734~0.865)、0.774(95%CI为 0.699~0.838)、0.817(95%CI为 0.746~0.875),采取各指标联合诊断过敏性紫癜的敏感度为86.84%,特异度为80.26%。见图 1、2。

图1 单一指标诊断
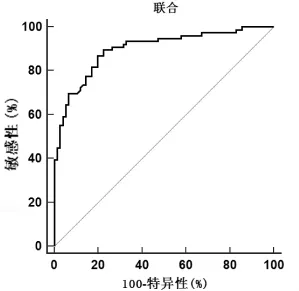
图2 联合指标诊断
2.3 不同病情程度患儿血清LXA4、Tim-1、NF-κB水平 不同病情程度过敏性紫癜患儿血清LXA4、Tim-1、NF-κB水平相比,差异有统计学意义(P<0.05),见表2。
表2 不同病情程度患儿血清LXA4、Tim-1、NF-κB水平对比 (±s)
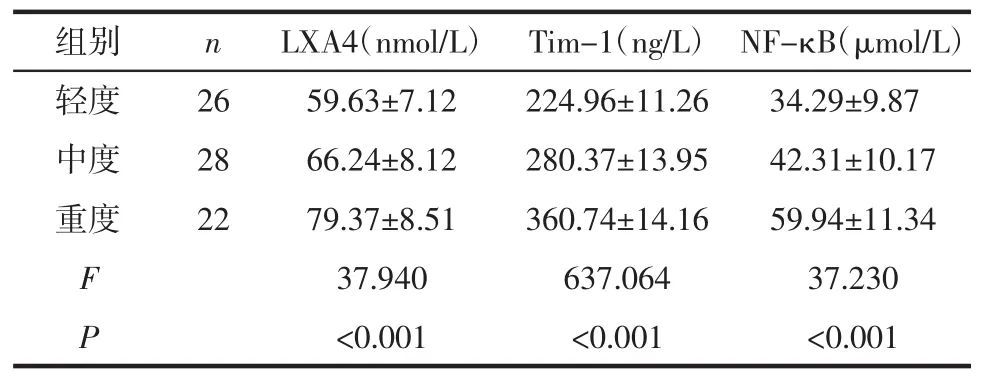
表2 不同病情程度患儿血清LXA4、Tim-1、NF-κB水平对比 (±s)
组别 n LXA4(nmol/L) Tim-1(ng/L) NF-κB(μmol/L)轻度 26 59.63±7.12 224.96±11.26 34.29±9.87中度 28 66.24±8.12 280.37±13.95 42.31±10.17重度 22 79.37±8.51 360.74±14.16 59.94±11.34 F 37.940 637.064 37.230 P<0.001 <0.001 <0.001
2.4 血清指标水平与过敏性紫癜患儿病情程度的相关性 过敏性紫癜患儿血清LXA4、Tim-1、NF-κB水平与其病情程度呈正相关关系(P<0.05),见表3。

表3 血清指标水平与过敏性紫癜患儿病情程度的相关性
2.5 紫癜肾与非紫癜肾组血清指标水平与24 h尿蛋白定量 紫癜肾组血清LXA4水平低于非紫癜肾组,Tim-1、NF-κB、24 h 尿蛋白定量水平高于非紫癜肾组,差异有统计学意义(P<0.05),见表 4。
表4 紫癜肾与非紫癜肾组血清指标水平与24 h尿蛋白定量对比 (±s)

表4 紫癜肾与非紫癜肾组血清指标水平与24 h尿蛋白定量对比 (±s)
2 4 h尿蛋白定量(m g)紫癜肾组 2 3 5 7.9 6±6.9 2 4 1 9.3 7±1 3.2 5 4 7.8 9±8.0 2 1 8 4 8.6 2±2 6 0.8 7非紫癜肾组 5 3 7 2.0 4±8.1 6 2 2 6.2 4±1 2.5 9 4 3.2 1±7.3 5 6 2 5.9 7±2 7 7.8 6 t 7.2 1 8 6 0.4 7 6 2.4 8 1 1 7.9 4 2 P<0.0 0 1 <0.0 0 1 0.0 1 5 <0.0 0 1组别 n L X A 4(n m o l/L)T i m-1(n g/L)N F-κ B(μ m o l/L)
2.6 血清LXA4、Tim-1、NF-κB水平与24 h尿蛋白定量的相关性 紫癜肾患儿血清LXA4水平与24 h尿蛋白定量呈负相关关系(r=-0.474,P<0.001),Tim-1、NF-κB水平均与24 h尿蛋白定量呈正相关关系(r1=0.591,r2=0.575,P<0.001)。见图 3~5。
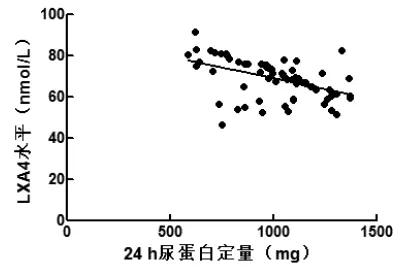
图3 LXA4水平与24 h尿蛋白定量相关性
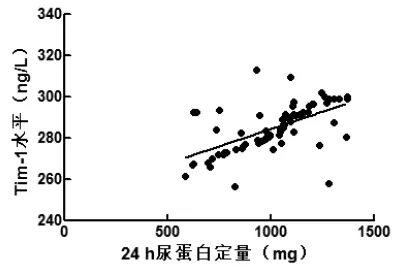
图4 Tim-1水平与24 h尿蛋白定量相关性

图5 NF-κB水平与24 h尿蛋白定量相关性
3 讨论
过敏性紫癜作为一种侵犯皮肤及其他器官毛细血管、细小动脉的非血小板减少性过敏性血管炎,好发于学龄前儿童,据相关调查显示,约75%过敏性紫癜患儿为10岁以下儿童,严重影响儿童成长发育及生存质量[14-15]。近年来,大量研究证明,免疫炎性反应在过敏性紫癜发病机制中发挥重要作用[16-17]。
LXA4属于LXs家族成员,大量研究表明,其在支气管肺炎、关节炎、肾脏疾病等多种疾病发病及病情进展中发挥重要抗炎及促炎消退作用[18-19]。本研究亦显示,过敏性紫癜患儿血清LXA4水平高于对照组,且随病情加重,血清LXA4水平随之升高,提示过敏性紫癜患儿血管炎性反应过程中,LXA4合成原料花生四烯酸代谢异常增加,致使血清中LXA4水平升高。紫癜性肾炎主要病理变化为肾小球毛细血管壁及系膜区大量沉积以免疫球蛋白(Ig)A为主的免疫复合物,进而引起血管炎性反应变化,造成蛋白尿及血尿。本研究中紫癜肾患儿血清LXA4水平低于非紫癜肾患儿,提示紫癜肾病程中抗炎介质LXA4合成不足与患儿肾脏损伤发生密切相关,提示LXA4的抗炎机制可能减轻紫癜肾的肾脏损伤程度,监测其水平变化有助于预测过敏性紫癜患者肾脏损害。
Tim-1作为Tim基因家族重要成员,其分子可选择性表达在CD4+T细胞表面,主要表达在分化后的Th2细胞上,结合配体后,可诱导Th2活化增殖,促进细胞因子释放、诱导Th2型免疫应答,其可通过某种途径调控免疫系统,有免疫调节作用。大量研究指出,过敏性紫癜患儿细胞、体液免疫失衡,主要表现为免疫功能低下,而T淋巴细胞作为参与细胞免疫的主要细胞,与过敏性紫癜发生、发展有一定相关性[20-21]。本研究中,观察组患儿血清Tim-1水平明显高于对照组,且随患儿病情程度增加,其水平随之升高,提示Tim可能参与过敏性紫癜发生、发展过程。另有研究表明,过敏性紫癜患儿体内存在T细胞功能紊乱,Th2优势活化、Th1/Th2失衡,促进IgA、IgE过度分泌,从而介导紫癜性肾炎[22]。本研究中紫癜肾患儿血清Tim-1水平明显高于非紫癜肾,且Tim-1表达水平与患儿24 h尿蛋白定量呈正相关关系,充分证实上述观点,说明Tim-1可作为判断过敏性紫癜患儿预后的预警指标。
NF-κB被认为是炎性反应中心环节,参与炎性细胞因子表达及炎性反应延续、扩大。本研究检测过敏性紫癜患儿血清NF-κB水平,发现观察组血清NF-κB水平高于对照组,且血清NF-κB水平与患儿病程程度呈正相关关系,推测NF-κB参与过敏性紫癜小血管炎性反应,且其表达与疾病严重程度有关。金汶等[23]提出,NF-κB可通过调节多种细胞因子分泌及细胞分化协同参与过敏性紫癜发病过程。进一步研究表明,NF-κB作为细胞内的一种重要核转录因子,可通过调节树突状细胞发育、成熟、抗原提呈及刺激Th细胞分化等功能参与过敏性紫癜发病过程[24]。本研究通过对比紫癜肾与非紫癜肾NF-κB水平,发现紫癜肾患儿血清NF-κB水平高于非紫癜肾患儿,且与24 h尿蛋白定量水平呈正相关关系,推测原因可能是NF-κB水平越高,促使白细胞介素(IL)-1B、肿瘤坏死因子(TNF)-α、IL-6、IL-8等多种细胞因子分泌增加,致使炎性反应进一步扩大,最终导致更为严重的肾小球炎性损伤改变。提示监测过敏性紫癜患儿NF-κB水平,有助于预测患儿肾脏损伤。
此外,本研究通过ROC评估血清LXA4、Tim-1、NF-κB对过敏性紫癜的诊断价值,发现血清LXA4、Tim-1、NF-κB联合诊断过敏性紫癜的AUC为0.899(95%CI为0.839~0.942),明显高于单一指标诊断,敏感度为86.84%,特异度为80.26%,提示临床同时监测血清LXA4、Tim-1、NF-κB水平,有助于提高过敏性紫癜诊断价值,为临床治疗提供依据。
综上,过敏性紫癜患儿血清 LXA4、Tim-1、NF-κB呈异常高表达状态,表达水平随患者病情加重而升高,且在过敏性紫癜早期诊断及病情评估方面有重要价值。
