峡部甲状腺微小乳头状癌临床病理分析
2022-01-05樊金芳詹维伟陶玲玲李伟伟况李君
樊金芳, 沈 依, 詹维伟, 陶玲玲, 李伟伟, 况李君, 周 伟,
(1.上海交通大学医学院附属瑞金医院卢湾分院,a.超声科,b.普外科,上海 200020;2.上海交通大学医学院附属瑞金医院超声科,上海 200025)
甲状腺乳头状微小癌(papillary thyroid microcarcinoma,PTMC)是指肿瘤直径≤10 mm的甲状腺乳头状癌(papillary thyroid carcinoma,PTC)。由于高频超声检查和超声引导细针穿刺的普遍应用,PTMC的检出率明显升高[1-2]。虽然大多数PTMC相对惰性,但淋巴结转移率并不低,且有一定的5年复发率(5.45%)[3-4]。PTMC可位于甲状腺任何位置,大多在侧叶,少数在峡部。研究发现峡部PTC更具侵袭性,预后差[5-8]。但目前对峡部PTMC的研究较少,其手术方式及淋巴结清扫范围无统一的标准。本文拟通过回顾性对比分析峡部与侧叶PTMC的临床病理资料,探讨峡部PTMC的临床病理特征,以期为临床术式选择和病人规范化诊治提供参考。
资料和方法
一、研究对象
选取2016年1月至2020年11月在上海交通大学医学院附属瑞金医院卢湾分院经手术病理检查证实为PTMC的病人477例,其中女372例,男105 例,平均年龄(47.0±12.3)(24~87)岁。 病人包括如下:①实性或实性为主的单发结节;②最大径≤10 mm的结节;③术后病理检查证实结节为PTMC;④行甲状腺全切除或侧叶切除,并至少行两侧中央组淋巴结清扫;⑤颈侧区淋巴结经穿刺检查证实为恶性及可疑恶性时,行颈侧区淋巴结清扫。病人不包括如下:①病理检查结果及影像学资料不全,临床资料不全;②无法定义峡部和侧叶的结节。
二、仪器和检查方法
应用TOSHIBA,Aplio 500彩色多普勒超声诊断仪,常规超声用14L5线阵高频探头,频率为4~10 MHz。作常规超声检查时,病人取仰卧位,记录结节的位置、直径、包膜接触情况等。按结节的位置分为峡部、侧叶。峡部为气管两侧垂直线以内的甲状腺组织。侧叶为气管两侧垂直线以外的甲状腺组织。垂直线上,大部分结节位于侧叶为侧叶结节,大部分位于峡部为峡部结节。峡部又分为左峡部、右峡部,以气管正中线为界。按结节直径分为<5 mm、5~10 mm;按包膜接触情况分为接触(结节与包膜间无正常甲状腺组织)和无接触。根据最终的手术甲状腺组织病理检查结果分析病人是否合并桥本甲状腺炎。
病理淋巴结转移(lymph node metastasis,LNM)是手术后的病理检查结果有淋巴结转移。超声淋巴结转移 (lymph node involvement on ultrasound,usLNM)的判断依据是评估淋巴结的6个异常特征,包括纵横比≥1、淋巴门消失、周边型血供、囊性变、团状高回声、微钙化,凡满足前3个特征中的任何2个,或后3个特征中的任何1个就定义为usLNM[9]。
三、统计学方法
使用SPSS 21.0统计软件分析。计数资料用χ2检验或Fisher精确检验。单因素分析用χ2检验。单因素统计有意义的指标进一步行多因素Logistic回归分析。P<0.05为差异有统计学意义。
结 果
一、一般情况
本研究病人结节平均最大径 (6.6±1.8)(2.4~9.9)mm。477例中,PTMC位于侧叶395例,位于峡部82例。109例PTMC出现 LNM,其中74例位于侧叶,35例位于峡部。中央组LNM共103例。
二、峡部与侧叶PTMC的临床病理特征对比
峡部与侧叶PTMC的临床病理特征单因素分析比较显示,结节包膜接触(30.5%比10.4%,P<0.001)、病理 LNM(42.7%比 18.7%,P<0.001)、usLNM(20.7%比10.1%,P=0.014)、合并桥本甲状腺炎(22.0%比12.4%,P=0.035)峡部与侧叶PTMC中差异有统计学意义(见表1)。多因素分析显示,结节包膜接触(P=0.001)、病理LNM(P<0.001)在峡部与侧叶PTMC中差异有统计学意义(见表2、图1)。

图1 峡部甲状腺PTMC伴颈部LNM

表1 峡部与侧叶PTMC临床病理特征的单因素分析比较(%)

表2 峡部与侧叶PTMC临床病理特征的多因素分析结果
三、峡部与侧叶PTMC的LNM情况对比
峡部与侧叶PTMC的LNM情况见表3。与侧叶PTMC相比,峡部PTMC更易出现同侧中央组LNM(41.5%比 17.5%,P<0.001)、同侧侧方组 LNM(8.5%比2.8%,P=0.022),以及双侧中央组LNM(12.2%比 0.2%,P<0.001)、对侧侧方组 LNM(3.7%比0,P<0.001)。
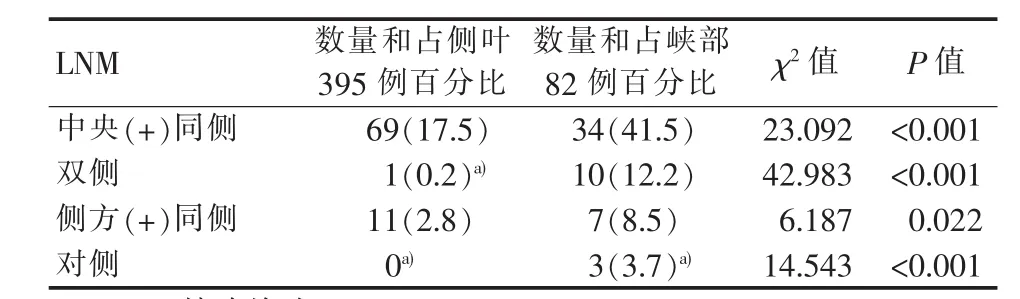
表3 峡部与侧叶PTMC的病理LNM与中央组、侧淋巴结的分析结果(%)
讨 论
甲状腺峡部位于第二、第三气管环的前方,是甲状腺的中心部位,连接左、右甲状腺叶,体积相对很小,长约 20 mm,宽 2~6 mm[10],被颈部中间的带状肌肉、筋膜和皮肤所覆盖。位于峡部的恶性肿瘤相对少见。文献报道占所有甲状腺恶性肿瘤的9.2%~12.3%[7,11],与本研究相似(82/477,17.2%)。
Seok等[12]对3 138例孤立性PTC进行研究,发现峡部PTC包膜接触比例明显高于侧叶PTC,但该研究未区分PTC的大小。本文研究峡部PTMC发现,其包膜接触率 (25/82,30.5%)明显高于侧叶PTMC(41/395,10.4%),提示即使微小的病灶位于峡部也易与甲状腺包膜接触。分析原因,可能为峡部体积较小,空间有限,肿块稍生长,就易与包膜接触。包膜接触被认为是LNM的一个重要危险因素[13-14],其与甲状腺包膜的结构息息相关。甲状腺包膜由两层组成。外层不完整。内层包裹整个甲状腺腺体,并形成许多纤维束延伸至腺体实质内,将腺体分成大小不等的多个小叶,内有丰富的血管和淋巴管。在内、外两层包膜之间也有丰富的淋巴管。这两层包膜一般紧贴,超声检查难以区分。PTC浸润性生长特性使邻近包膜的结节易侵犯周围组织。越靠近甲状腺包膜,越易突破包膜,进而发生LNM。甲状腺包膜侵犯的面积越大,越易引起LNM[15]。本研究发现峡部PTMC发生LNM比例(35/82,42.7%)明显高于侧叶 PTMC(74/395,18.7%),差异有统计学意义(P<0.001)。这提示峡部PTMC虽较小,但相对于侧叶PTMC的预后可能较差。
PTC的LNM部位,决定手术方式选择。Zheng等[16]对1 587例PTMC研究发现,在单发性肿瘤病人中,峡部肿瘤有更高比例的中央组LNM。本研究峡部PTMC出现同侧中央组LNM比例(34/82,41.5%)明显高于侧叶 PTMC(69/395,17.5%),差异有统计学意义(P<0.001)。同时,本研究结果还显示峡部PTMC出现双侧中央组LNM的比例(10/82,12.2%)亦明显高于侧叶PTMC(1/395,0.2%),且差异有统计学意义(P<0.001)。峡部因位置的特殊性,目前手术方法的选择和范围未达成共识。Chang等[17]认为对于最大径>1 cm的峡部PTC,临床有可疑LNM时,建议行双侧中央组淋巴结清扫。但实际术前超声检查或术中触诊往往不能正确诊断同侧与对侧局部的LNM。尽管高分辨率超声检查有助于发现颈部转移性淋巴结,但由于中央组淋巴结位置深,以及周围结构复杂多变,在评估时不够敏感[1 8-1 9]。鉴于本研究结果,笔者建议对于峡部PTMC可行双侧中央组淋巴结清扫。本研究还发现,峡部PTMC病灶出现同侧侧方组LNM比例(7/82,8.5%)明显高于侧叶PTMC(11/395,2.8%)(P=0.022)。峡部PTMC发生对侧侧方组LNM(3/82,3.7%)较低,但也明显高于侧叶PTMC(0/395)(P<0.001),提示在对颈侧组淋巴结超声检查时需更谨慎仔细,以避免遗漏。
本研究也存在一定的局限性。首先,仅部分病人行颈侧区淋巴结清扫,存在一定选择偏倚。其次,是回顾性研究,部分病人因资料缺失,而被排除,期待今后的前瞻性研究弥补这些缺陷。
综上所述,峡部PTMC中央组LNM更常见,且双侧性转移的比例 (12.2%)亦高于侧叶PTMC(0.2%)。当PTMC位于峡部时,超声检查淋巴结时应更仔细,手术范围可适当扩大。
