右美托咪定联合腹横肌平面阻滞对腹腔镜结直肠手术患者术后胃肠道功能的影响
2022-01-03刘超磊苑雪娇孙章楠邸立超康荣田黄立宁王士朝李进蒋素芳孟明俊
刘超磊 苑雪娇 孙章楠 邸立超 康荣田 黄立宁王士朝 李进 蒋素芳 孟明俊
河北医科大学第二医院1麻醉科,2全科医疗科(石家庄050000)
术后胃肠道功能障碍(POGD)为手术患者术后常见的并发症,尤其在腹腔镜结直肠手术术后发生率更高。POGD 可导致患者术后恶心、呕吐,延缓经口进食的时间,增加静脉营养的时间,甚至发生肠梗阻需要二次手术,增加了患者的住院时间和费用[1],这与我国正在倡导的快速康复外科(ERAS)背道而驰。造成POGD 的因素纷繁复杂,其中围术期阿片类药物的应用及手术操作导致的应激反应和炎症因子的释放是不可忽略的重要因素[2]。结合以往关于右美托咪定的研究可知右美托咪定可以抑制手术导致的应激反应同时减少阿片类药物的用量,也有研究指出右美托咪定可以抑制手术操作引起的炎症因子的释放[3]。腹横肌平面阻滞(TAPB)可以起到良好的术后镇痛作用,同时减少阿片类药物的使用[4-5],促使患者尽早下床活动进而加快胃肠蠕动。对此,本研究对拟行腹腔镜结直肠手术患者在其围术期应用右美托咪定联合TAP 阻滞,研究此模式在术后POGD 的发生率及患者术后康复进程等方面的作用。
1 对象与方法
1.1 研究对象本研究选取2019年5月至2020年5月在河北医科大学第二医院择期行腹腔镜结直肠手术的患者82 例作为研究对象。纳入标准:(1)年龄18 ~65 岁,美国麻醉医师协会(ASA)Ⅰ-Ⅲ级,择期行保肛手术的患者,可接受研究中观察项目调查;(2)患者自愿参与研究,并同意签署知情同意书。排除标准:(1)拒绝参与本研究者;(2)曾行结直肠手术者;(3)有明确的右美托咪定禁忌证(如严重心动过缓、传导系统疾病等)患者;(4)有严重心脑血管疾病患者;(5)有严重的呼吸系统疾病患者;(6)有严重的神经、精神疾病患者;(7)术中发生严重过敏反应者;(8)TAPB 穿刺点局部感染者。采用随机数字表法分为右美托咪定+TAPB 组(研究组)和生理盐水组(对照组),每组41 例。本研究已通过我院伦理委员会审查并给予批准,所有患者及家属均知情同意并签署知情同意书。
1.2 方法
1.2.1 麻醉方法(1)麻醉诱导前:研究组和对照组分别泵注右美托咪定0.5 μg/kg 和相同剂量的生理盐水(10 min),研究组同时行双侧TAPB(0.375%罗哌卡因20 mL/侧)。(2)麻醉诱导:两组均采用靶控丙泊酚和瑞芬太尼,患者入睡后,静脉注射顺苯磺酸阿曲库铵0.2 mg/kg,当IoC1 35 ~45 和IoC2 30 ~40 时行气管插管。(3)麻醉维持:采用靶控输注丙泊酚和瑞芬太尼的全凭静脉麻醉(TIVA)模式,研究组泵注右美托咪定0.4 μg/(kg·h),对照组泵注同等剂量的0.9%生理盐水。麻醉深度维持在IoC1 40 ~50 和IoC2 30 ~50,调整潮气量(VT)、呼吸频率使呼气末二氧化碳分压(PETCO2)维持在35 ~45 mmHg,术中按需给予顺苯磺酸阿曲库铵维持肌松作用。(4)术毕:术毕前15 min 研究组、对照组均给予羟考酮0.1 mg/kg;术后镇痛采用静脉自控镇痛(PCIA),研究组、对照组药物配方均为羟考酮1 mg/kg。
1.2.2 术中各项指标维持液体管理采用目标导向液体治疗(GDFT),根据每搏量变异度(SVV)或心指数(CI)指导液体的输注,维持SVV ≤13%且CI ≥2.5 L/(min·m2)。麻醉维持期间合理选择血管活性药物:如果患者血压下降大于基础血压的20%,若SVR降低,静脉注射去甲肾上腺素4 ~8 μg,若SV/CO 降低,静脉注射麻黄碱5 mg;如果血压上升大于基础血压20%,静脉注射亚宁定5 ~10 mg降压;如果心率<45 次/min,静脉注射阿托品0.3~0.5 mg 提升心率;如果心率>100 次/min,排除快速失血等原因后静脉注射艾司洛尔10 ~20 mg控制心率,同时记录术中出现的不良心血管事件。采用保护性肺通气策略:(1)VT 值定为8 mL/kg;(2)呼气末正压(PEEP)值定为5 cmH2O;(3)每隔1 h 采用压力控制法膨肺。术中密切监测患者心电图(ECG)、心率(HR)、血压(BP)、氧分压(SpO2)、体温、麻醉深度、尿量、出血量、血气分析等指标。
1.3 观察指标
1.3.1 主要观察指标术后24、48、72 和96 h 的IFEED 评分(0 ~2 分为正常,3 ~5 分为胃肠功能不耐受,≥6 分为POGD)及POGD 发生率。
1.3.2 次要观察指标(1)术中瑞芬太尼泵注用量;(2)术后24、48 及72 h 的VAS 评分,镇痛泵按压次数及额外镇痛药的使用情况(种类及用量);(3)康复进程指标:首次排气、排便时间,首次经口进食时间,首次下床活动时间,住院时间;(4)24 h内术后恶心呕吐(PONV)发生率。(5)炎性因子的检测:检测术前、术后1 d 和术后3 d C 反应蛋白(CRP)、肿瘤坏死因子(TNF)-α、白细胞介素(IL)-1β 的水平。
1.4 统计学方法采用SPSS 22.0 软件进行数据分析。计量资料采用均数±标准差表示,组间比较采用独立样本t检验。计数资料以例数和百分数表示,组间比较采用χ2检验,不同时点两组计量资料的比较采用重复测量的方差分析。P<0.05 为差异有统计学意义。
2 结果
2.1 病例资料两组年龄、性别、BMI 等一般资料和手术时长、麻醉时长和ASA 分级等手术资料比较,差异均无统计学意义(P>0.05),具有可比性。
表1 两组患者一般资料和手术资料比较Tab.1 Comparison of general data and surgical data between the two groups ±s
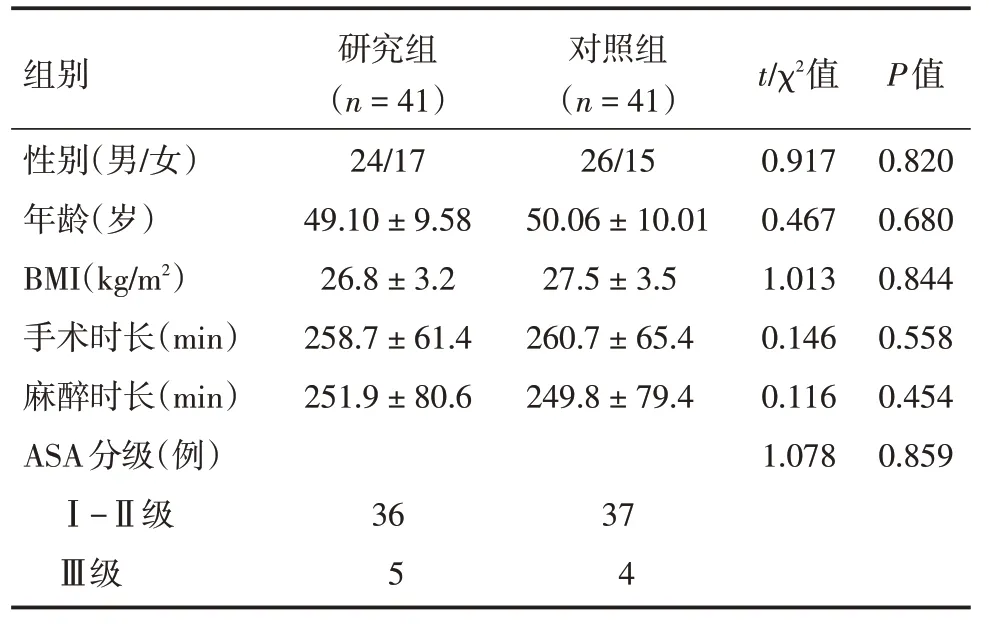
表1 两组患者一般资料和手术资料比较Tab.1 Comparison of general data and surgical data between the two groups ±s
组别性别(男/女)年龄(岁)BMI(kg/m2)手术时长(min)麻醉时长(min)ASA分级(例)Ⅰ-Ⅱ级Ⅲ级研究组(n=41)24/17 49.10±9.58 26.8±3.2 258.7±61.4 251.9±80.6 36 5对照组(n=41)26/15 50.06±10.01 27.5±3.5 260.7±65.4 249.8±79.4 37 4 t/χ2值0.917 0.467 1.013 0.146 0.116 1.078 P值0.820 0.680 0.844 0.558 0.454 0.859
2.2 两组术后I-FEED 评分比较研究组患者术后24、48、72 及96 h 的I-FEED 评分均低于对照组(P<0.05)。见表2 和图1。
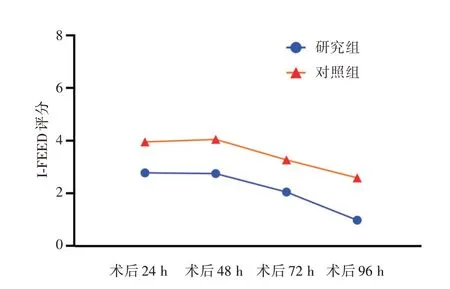
图1 两组患者术后I-FEED 评分的变化趋势Fig.1 Variation trend of POSTOPERATIVE I-FEED scores in the two groups
表2 两组患者术后I-FEED 评分比较Tab.2 Comparison of postoperative I-FEED scores between the two groups ±s,分

表2 两组患者术后I-FEED 评分比较Tab.2 Comparison of postoperative I-FEED scores between the two groups ±s,分
注:与术后24 h 比较,*P <0.05;与术后48 h 比较,#P <0.05;与术后72 h 比较,&P <0.05
观察时间术后24 h术后48 h术后72 h术后96 h研究组(n=41)2.830±1.548 2.830±1.595 2.070±1.439*#0.950±1.413*#&对照组(n=41)3.950±1.843 4.050±2.037 3.270±0.672*#2.590±1.303*#&t 值2.980 3.019 4.838 5.463 P 值0.004 0.003<0.001<0.001
2.3 两组POGD 和PONV 发生率比较研究组发生POGD 患者为3 例,对照组为14 例,研究组POGD 发生率明显低于对照组(P<0.05);研究组发生PONV 的患者为8 例,对照组为20 例,研究组PONV 发生率明显低于对照组(P<0.05)。见表3。
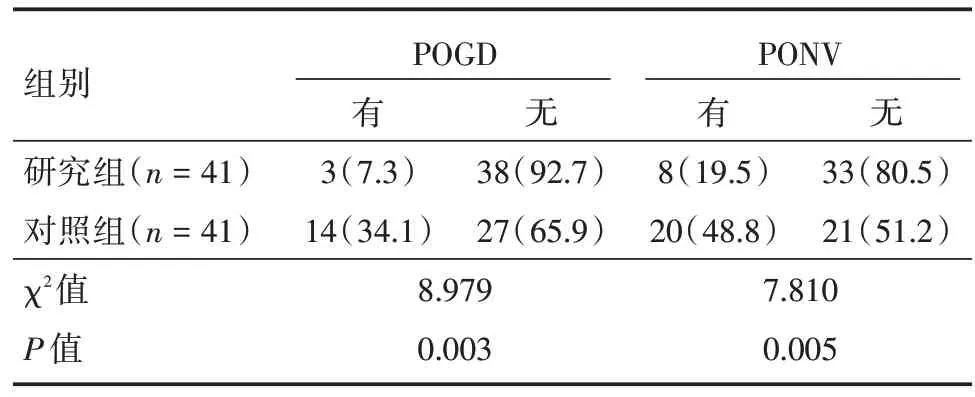
表3 两组患者POGD 和PONV 发生率Tab.3 Incidence of POGD and PONV in the two groups例(%)
2.4 两组镇痛效果比较研究组患者术中瑞芬太尼泵注用量和术后24、48、72 h 的VAS 评分及术后镇痛泵按压次数均小于对照组,差异有统计学意义(P<0.05),并且研究组患者术后额外镇痛药的使用情况明显少于对照组。见表4。
表4 两组患者镇痛效果比较Tab.4 Comparison of analgesic effect between the two groups ±s
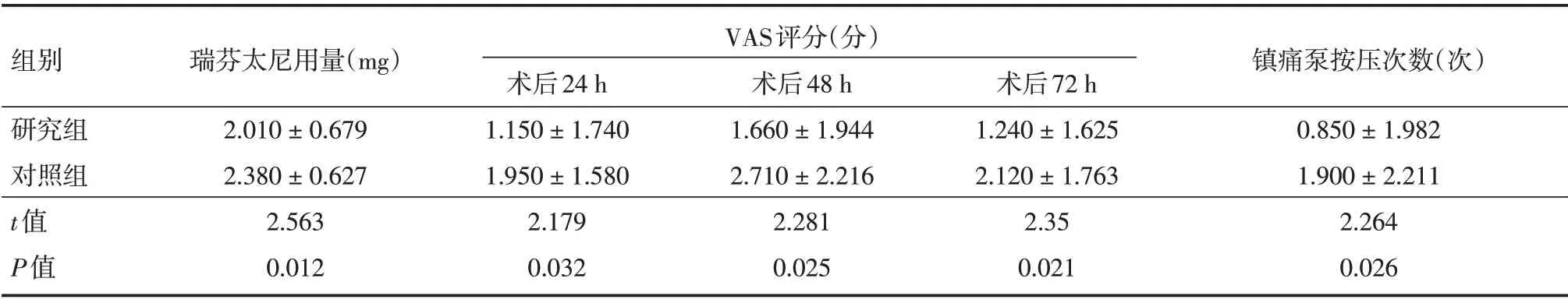
表4 两组患者镇痛效果比较Tab.4 Comparison of analgesic effect between the two groups ±s
组别研究组对照组t值P值瑞芬太尼用量(mg)2.010±0.679 2.380±0.627 2.563 0.012 VAS评分(分)术后24 h 1.150±1.740 1.950±1.580 2.179 0.032术后48 h 1.660±1.944 2.710±2.216 2.281 0.025术后72 h 1.240±1.625 2.120±1.763 2.35 0.021镇痛泵按压次数(次)0.850±1.982 1.900±2.211 2.264 0.026
2.5 两组术后康复指标比较研究组患者首次排便时间、首次经口进食时间及首次下床活动时间均明显短于对照组(P<0.05)。见表5。
表5 两组患者术后康复指标比较Tab.5 Comparison of postoperative rehabilitation indicators between the two groups ±s,h
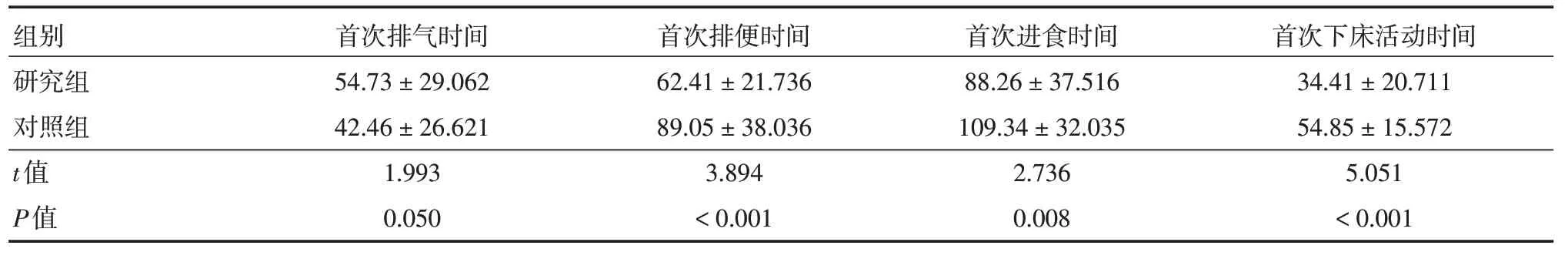
表5 两组患者术后康复指标比较Tab.5 Comparison of postoperative rehabilitation indicators between the two groups ±s,h
组别研究组对照组t值P值首次排气时间54.73±29.062 42.46±26.621 1.993 0.050首次排便时间62.41±21.736 89.05±38.036 3.894<0.001首次进食时间88.26±37.516 109.34±32.035 2.736 0.008首次下床活动时间34.41±20.711 54.85±15.572 5.051<0.001
2.6 两组术后炎性因子检测指标的比较研究组治疗后1 d 的CRP、TNF-α 水平均较对照组明显降低,组间比较差异有统计学意义(P<0.05)。研究组治疗后3 d 的TNF-α、IL-1β 水平较对照组降低,组间比较差异有统计学意义(P<0.05)。见表6。
表6 两组治疗前后CRP、TNF-a、IL-1β 水平的比较Tab.6 Comparison of CRP,TNF-A and IL-1β levels between the two groups before and after treatment ±s
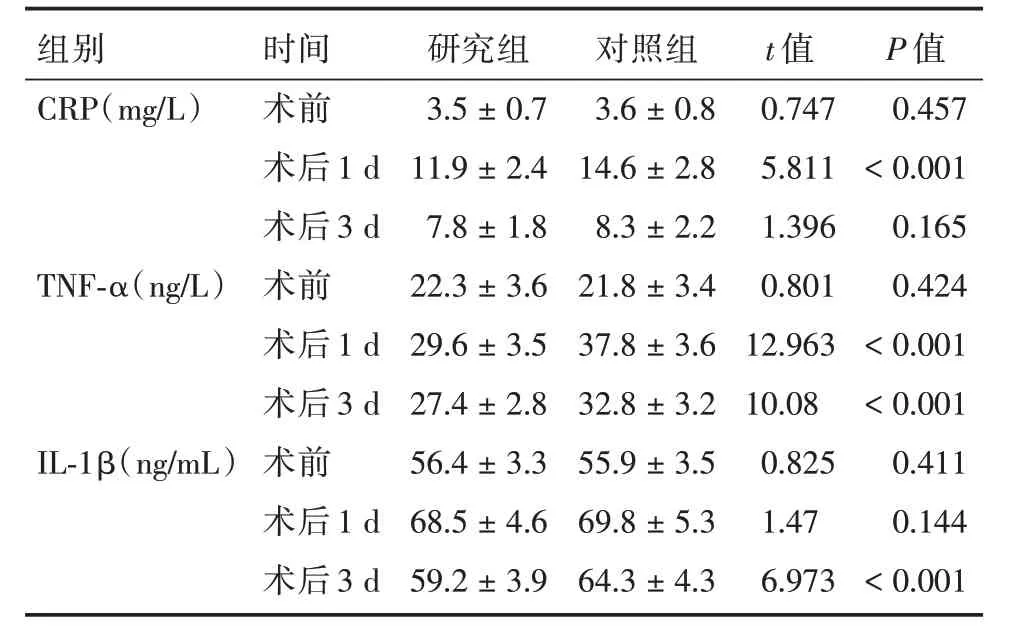
表6 两组治疗前后CRP、TNF-a、IL-1β 水平的比较Tab.6 Comparison of CRP,TNF-A and IL-1β levels between the two groups before and after treatment ±s
注:CRP 为C 反应蛋白,TNF-α 为肿瘤坏死因子a,IL-1β 为白细胞介素-1β
组别CRP(mg/L)TNF-α(ng/L)IL-1β(ng/mL)时间术前术后1 d术后3 d术前术后1 d术后3 d术前术后1 d术后3 d研究组3.5±0.7 11.9±2.4 7.8±1.8 22.3±3.6 29.6±3.5 27.4±2.8 56.4±3.3 68.5±4.6 59.2±3.9对照组3.6±0.8 14.6±2.8 8.3±2.2 21.8±3.4 37.8±3.6 32.8±3.2 55.9±3.5 69.8±5.3 64.3±4.3 t 值0.747 5.811 1.396 0.801 12.963 10.08 0.825 1.47 6.973 P 值0.457<0.001 0.165 0.424<0.001<0.001 0.411 0.144<0.001
2.7 两组术后心血管事件发生情况研究组术中出现心动过缓2 例,均为年轻患者,给予阿托品后心率转为正常,而对照组术中出现了心动过速4 例,静注艾司洛尔后心率恢复正常,两组均未出现严重不良心血管事件。
3 讨论
传统观念认为术后发生POGD 不可避免,虽然临床上采取了一些加速术后胃肠功能恢复的策略,但POGD 仍是手术患者术后主要的并发症[1-3]。造成POGD 的主要因素包括手术创伤导致的应激反应[2-3,6-8],除手术因素,麻醉药物也会对术后胃肠功能造成影响[9-10],而其中影响最显著的为阿片类药物[11-12]。围术期组织灌注不良也会造成POGD[13-15]。从发生机制上出发去预防POGD 的研究有很多[16-18],但这些研究对POGD 并没量化评价的标准,且对患者术后的康复指标没有进行综合性评估。本研究将2018年美国促进恢复(ASER)和围手术期质量倡议协会(POQI)新制定的评估术后胃肠道功能的I-FEED 评分系统用于患者术后胃肠道功能恢复情况的量化评估标准,判断是否发生POGD,并且作为主要观察指标。I-FEED 评分是一种新型的评估术后胃肠功能恢复的有效指标,包括5 项内容,分别为能否耐受经口进食、有无恶心和呕吐及查体有无腹胀和持续时间,每项0 ~2 分。本研究将I-FEED 评分追溯时间增加到了96 h,拟进一步观察72 h 后患者POGD 的发生及转归情况。本研究结果显示,研究组POGD 发生率为7.3%,对照组为34.1%,表明DEX联合TAPB能够降低术后I-FEED 评分及POGD 发生率。两组术后24、48 和72 h 的I-FEED 评分有差异,均可看到两组的I-FEED 评分都有相似的趋势,在术后48 h 达到了最高值,而后开始逐渐回落,直至术后96 h 评分降至最低,两组术后72、96 h 的评分均低于术后24、48 和72 h;因而笔者推测术后48 h 患者最有可能发生术后胃肠道功能受损甚至功能障碍,术后72 h 患者的胃肠道功能开始逐步改善,术后96 h 患者的胃肠道功能明显改善。
本研究尽量减少长效阿片类药物的使用。瑞芬太尼是一类超短效的阿片类镇痛药,其在体内的消除半衰期仅为3 ~4 min,而且与输注时间无关[19-20],围术期应用瑞芬太尼不会对肠道功能造成长时间的影响。传统阿片类药物镇痛作用较强且效果显著,但胃肠道不良反应较大,影响术后早期胃肠功能恢复。羟考酮是由生物碱蒂巴因提取物合成的阿片类药物,为μ-κ 受体激动剂,与μ 受体的亲和力较低,主要通过与κ 受体结合减轻内脏痛,而激动κ 受体具有无呼吸抑制和胃肠道蠕动抑制等优点,其内脏镇痛效果较好、不良反应较小[21]。本研究采用超短效阿片类药物瑞芬太尼以及μ-κ 受体激动剂羟考酮,减少了长效阿片类药物和纯μ 受体激动剂对胃肠功能恢复抑制作用对本研究结果造成的干扰。DEX 促进术后胃肠功能恢复的另一个原因是能够增强麻醉药物的镇痛作用[22-23],从而降低围术期阿片类药物的使用量及副作用。研究[22]显示,术中应用DEX 可以明显降低丙泊酚和瑞芬太尼的使用量。研究[24-25]表明,吗啡复合DEX 比单纯使用吗啡的镇痛效果更加显著,且术后24 h吗啡使用量降低达29%,明显减少恶心呕吐发生率,未出现镇静过度和呼吸抑制的副作用。本研究结果显示,试验组恶心呕吐发生率为19.5%,对照组为48.8%,试验组PONV 发生率明显降低;试验组术中瑞芬太尼用量、术后VAS 评分及按压镇痛泵次数等均低于对照组,这也是试验组PONV发生率低于对照组的主要原因之一。当然,本研究阿片类药物用量减少也与复合TAP阻滞有关。
有研究[19,26-27]显示,右美托咪定联合TAP 阻滞可抑制手术导致的应激反应和炎症因子释放,同时,右美托咪定可以有效抑制手术创伤和应激导致的炎性因子释放,起到显著的抗炎作用。对此本研究也针对两组的炎性因子CRP、TNF-α、IL-1β水平进行了检测并对比,结果显示术前两组CRP、TNF-α、IL-1β 水平比较差异均无统计学意义,术后1 d 右美托咪定组CRP、TNF-α 及术后3 d IL-1β 水平明显低于生理盐水对照组,组间比较差异有统计学意义,可见应用右美托咪定联合TAP 阻滞术后镇痛模式后患者炎性反应明显减轻,与相关文献结论相似[20-21,26],证实右美托咪定联合TAP 阻滞可以在一定程度上抑制手术后炎症因子释放,减轻炎症反应,从而减少POGD 的发生。
