精子质量与形态学分析及其关系探究
2021-12-31覃树杰广东省罗定市人民医院广东罗定527200
覃树杰(广东省罗定市人民医院,广东 罗定 527200)
近年来,随着社会发展加快,受不健康生活方式及环境污染等因素影响,不孕症发生率也逐年增长,本病指正常育龄夫妇婚后在未避孕且性生活正常的情况下至少1年未育的症状。资料称已婚夫妇不育症发生率为15%,其中有30%由男性导致[1],因此临床十分关注男性不育症的临床研究,这也是生殖医学的热门课题。男性不育症主要诱因为内分泌功能异常、生殖器发育异常、染色体异常、性功能障碍、免疫功能异常或合并生殖道感染等[2]。临床评价男性生育力主要通过精液常规分析,内容为浓度、形态与活力等,而男性不育的影响因子中,精子活力与形态已经被公认为是重要因素。近年来人们生活方式逐渐改变,生活压力也相应增加,不育症患者数量也逐渐提升,研究称不育症的直接影响因素是精子质量降低,这与男性久坐、熬夜、抽烟饮酒及饮食不节等不良行为紧密相关[3]。为分析精子质量与形态学的关系,现选取100例患者作为研究对象,报道如下。
1 资料与方法
1.1 一般资料 本次研究对象为罗定市人民医院2018年6月-2021年6月收治的男性不育症患者100例,年龄为22-51岁,平均年龄为(33.8±6.4)岁。纳入标准:婚后正常性生活,但不育年限不低于2年;排除标准:①遗传性疾病家族史;②外伤;③性功能障碍;④体检发现输精管、睾丸或附睾存在异常。
1.2 方法 开展精液检查前研究对象要禁欲3-7d,手淫法采集精液后在无菌、干燥且清洁的容器中保存,精液检查要开展于1h内。依据相关标准,在每个标本中收集200条精子,Diff-quick法对精液涂片染色后使用人工修正法与精子形态检测系统对精子形态进行分析,将正常形态精子百分率在30%以上的称为形态正常组,反之则纳入形态异常组中。分析两组精子运动学参数,应用伟力彩色精子质量检测系统,包括精子存活率、a级和a+b级精子占比、直线性(LIN)、曲线速度(VCL)、前向性(STR)、直线速度(VSL)、摆动性(WOB)、平均路径速度(VAP)、鞭打频率(BCF)、头部侧摆幅度(ALH)及平均移动角度(MAD)。
1.3 评估标准 ①精子活力即精子前向运动的能力,有4个级别,其中a级为20℃环境下速度不低于20μm/s、37℃环境下速度不低于25μm/s的快速前向运动,b级同样为前向运动但呆滞或慢速;c级为非前向运动,d级即精子不动。②精子活动率:a级+b级+c级的活力百分率,原因在于受精位置只有前向运动的精子才可抵达,因此WHO定义正常精液精子活力的参考值为(a+b)级≥50%或a级≥25%。
1.4 统计学方法 收集上述数据,采用统计学软件SPSS22.0处理,计量资料表示为“±s”,t检验开展组间比较,以P<0.05为差异显著有统计学意义。
2 结果
2.1 不同精子形态的精子活力与活率比较 形态正常组精子活率、a级精子与a+b级精子占比与形态异常组比较,差异均有统计学意义(P<0.05),见表1。
表1 不同精子形态的精子活力与活率比较(±s,%)

表1 不同精子形态的精子活力与活率比较(±s,%)
组别 a级精子 a+b级精子 精子活率形态异常组(n=73) 31.2±7.5 10.5±6.2 57.3±7.4形态正常组(n=27) 36.3±8.5 11.7±7.2 62.5±8.2 t 2.911 0.822 3.029 P<0.005 <0.005 <0.005
2.2 不同精子形态的精子运动参数比较 形态异常组与正常组精子运动参数中LIN、STR、VSL、WOB、BCF及ALH比较,差异均有统计学意义(P<0.05),见表2。
表2 不同精子形态的精子运动参数比较(±s)
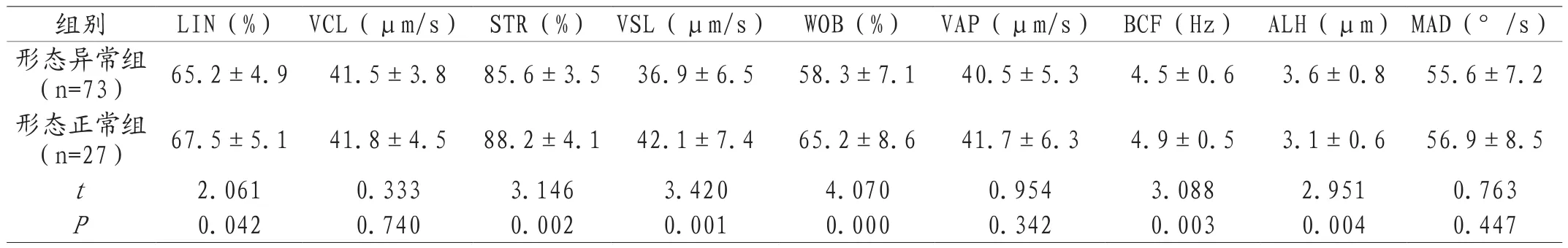
表2 不同精子形态的精子运动参数比较(±s)
组别 LIN(%) VCL(μm/s) STR(%) VSL(μm/s) WOB(%) VAP(μm/s) BCF(Hz) ALH(μm) MAD(°/s)形态异常组(n=73) 65.2±4.9 41.5±3.8 85.6±3.5 36.9±6.5 58.3±7.1 40.5±5.3 4.5±0.6 3.6±0.8 55.6±7.2形态正常组(n=27) 67.5±5.1 41.8±4.5 88.2±4.1 42.1±7.4 65.2±8.6 41.7±6.3 4.9±0.5 3.1±0.6 56.9±8.5 t 2.061 0.333 3.146 3.420 4.070 0.954 3.088 2.951 0.763 P 0.042 0.740 0.002 0.001 0.000 0.342 0.003 0.004 0.447
3 讨论
男科学中男性不育症为重要课题,资料称在男性不育患者中有30%-40%为精子畸形[4]。精子形态异常可反映出睾丸生理功能受损,任何精子只要出现形态缺陷,其功能必定会被破坏或降低,对受精能力与精子活力产生不良影响,最终导致的结局为男性不育或生育力降低。以往临床未深入认识到精子形态学的重要性,此类患者亦被诊断为不明原因不育症者,其根源在于正常形态精子数量过少,引起受精失败或降低受精率后导致男性不育。
目前大量研究证实精子形态会对精子活动能力产生影响,只有比例形态正常的精子才能保证精子的正常活动能力[5-6]。精子组成包括头、颈和尾部,精子头部组成内容为细胞核与顶体,精子发生期间染色质浓缩,核体积逐渐缩小,不仅有利于稳定精子遗传物质,且缩小精子头部体积,便于精子与卵细胞结合。若头部形态异常则意味着遗传物质异常,导致无受精能力,即使受精正常也会有极高的流产风险。精子与卵子结合时,精子从卵细胞透明带穿过时顶体的作用不可忽视,若顶体异常如后环异常或缺乏时也会导致受精失败。精子尾部主要为周围线粒体鞘与中央的轴丝,前者为动力来源,后者作为精子运动的结构基础,一旦出现异常均会对精子活力产生影响甚至导致前向运动能力完全丧失。因此精子出现缺陷后会削弱其活动能力,最终无法抵达输卵管,也没法与卵子结合。研究称在透明卵带上结合的精子基本上形态均无异常[7],因此研究精子形态学对临床开展生殖辅助技术的研究意义重大。资料称正常形态精子百分率在15%以下(尤其是低于5%)或精子畸形指数在1.6以上者平均体外受精率均在30%以下,且精子活力正常的精子缺陷率比活力异常组明显更低[8]。有研究称精子形态密切关联于精子DNA是否处于完整状态[9],另有研究表明精液形态学参数与常规参数关联于复发性流产[10]。因此本文重点研究精子质量中其活力与形态学的关系,结果表明形态正常组精子活率、a级精子与a+b级精子占比与形态异常组比较,差异均有统计学意义(P<0.05);形态异常组与正常组精子运动参数中LIN、STR、VSL、WOB、BCF及ALH比较,差异均有统计学意义(P<0.05),说明精子形态异常会降低前向运动速度,影响精子活力。比如精子头部缺陷会减慢运动速度,无法抵达输卵管并与卵子结合,头部顶体异常则会导致精子无受精能力,引起不育。
综上所述,精子形态与精子活力密切关联,形态异常会对精子活力产生影响,临床可采取精液常规检查结合精子形态学分析的方法提高男性不育症的诊断率。
