早产儿视网膜病变筛查及危险因素研究
2021-12-29路亮郭文香陈璐
路亮 郭文香 陈璐
早产儿视网膜病变(retinopathy of prematurity,ROP)是一种发生于早产儿以及低出生体重儿的视网膜血管增殖性疾病,是世界范围内导致儿童失明的主要原因,占儿童致盲原因的6%~18%[1,2]。世界卫生组织发布的《早产儿全球报告》指出,我国早产儿数量位居世界第二,随着围产医学和新生儿重症监护技术的发展,将有越来越多的小胎龄、低出生体重的早产儿出生并存活[3],ROP的发病率呈上升趋势。ROP的危险因素较多,除了胎龄小、出生体重低以及生后不合理用氧外,尚有很多其他因素,如小于胎龄儿(small for gestational age,SGA),感染,机械通气,输血,支气管肺发育不良(bronchopulmonary dysplasia,BPD),以及出生后体重增长不良等[4-6]。
1 资料与方法
1.1 一般资料 收集2018年6月1日至2020年5月31日在河北医科大学第二医院产科出生并收入NICU,完成早产儿视网膜病变眼底筛查的早产儿102例,其中男54例,占52.94%,女48例,占47.06%;胎龄(30.28±1.56)周;出生体重1 115~1 450 g;SGA 15例,占14.71%,非SGA 87例,占85.29%;出生头围26~29 cm;顺产娩出12例,占11.76%,剖宫产娩出90例,占88.24%。双胎儿20例,占19.61%,单胎儿82例,占80.39%。102例病例资料中,有53例发生ROP,发病率为51.96%;其中严重ROP6例,发病率5.88%。依据是否发生ROP,分为ROP组和无ROP组。
1.2 眼底检查方法 采用广角数码小儿视网膜成像系统(RetCamⅢ )进行眼底筛查。检查前1 h,使用复方托吡卡胺滴眼液充分散瞳(双眼各3~4次,间隔10 min 1次),检查前使用盐酸丙美卡因滴眼液进行表面麻醉,开睑器打开眼睑,从后极部开始,到周边视网膜,逐一象限检查视网膜血管化情况,并记录检查结果。最终筛查结果为随访中双眼最严重的ROP病变。
1.3 ROP分类及诊断标准 依据中华医学会制定并颁布的《中国早产儿视网膜病变筛查指南(2014)》[1]执行ROP筛查标准及终止筛查标准。依据国际早产儿视网膜病变分类(international classification of retinopathy of prematurity,ICROP)2005年修订版[7]进行ROP的分期、分区及严重程度评估。
1.4 排除标准 (1)存在严重先天性畸形或预计无法存活者;(2)存在眼底出血或先天性白内障等严重影响眼底筛查的患儿;(3)未完成筛查病例。
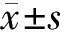
2 结果
2.1 基本资料比较 ROP组与无ROP组间出生头围、胎数、是否SGA比较,差异无统计学意义(P>0.05);胎龄、出生体重比较,差异有统计学意义(P<0.05)。见表1。
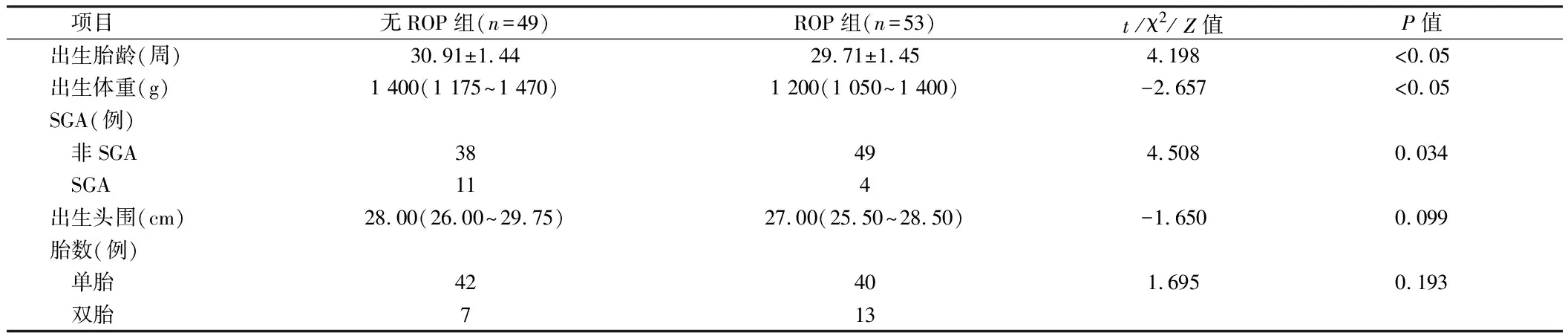
表1 ROP组和无ROP组间单因素分析比较
2.2 住院期间资料比较 ROP组与无ROP组间生后第1、2、3、4周相对体重增长率,差异无统计学意义(P>0.05);住院期间血红蛋白量最低值ROP组低于无ROP组,用氧时间、机械通气时间ROP组高于无ROP组,差异均有统计学意义(P<0.05)。见表2。

表2 ROP组和无ROP组住院期间资料比较
2.3 将入组早产儿分别按出生体重、胎龄进行分组并比较 按出生体重大小进行分组比较后发现,出生体重越低的早产儿组,ROP及严重ROP的发病率越高。按胎龄大小分组并进行比较后发现,大胎龄组早产儿的ROP发病率低于小胎龄组早产儿,严重ROP仅发生于胎龄28+0~31+6周早产儿组,其余两组早产儿未发生严重ROP。见表3、4。
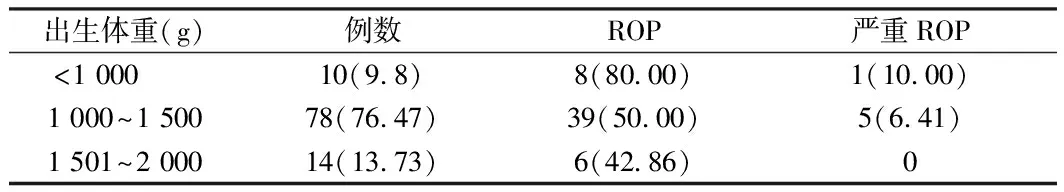
表3 不同出生体重早产儿ROP发病情况 例(%)

表4 不同胎龄早产儿ROP发病情况 例(%)
2.4 ROP组与无ROP组间多因素logistic回归分析 胎龄为ROP发生的独立危险因素,胎龄每增加1周,ROP发病风险降低0.435倍;机械通气时间为ROP发生的独立危险因素,机械通气时间每增加1天,ROP发生风险增加0.033倍;出生体重、SGA、住院期间血红蛋白最低值和吸氧时间,均不是ROP发生的独立危险因素。见表5。

表5 ROP组与无ROP组间多因素logistic分析
2.5 ROC曲线 胎龄的曲线下面积(AUC)为0.725,约登指数为0.399,对应的诊断临界值为30.07周,诊断ROP的特异性为0.776,敏感性为0.623,提示早产儿胎龄<30.07周时,发生ROP的风险将增加,AUC在0.7~0.9,提示胎龄对ROP的发生具有中等程度的预测价值。机械通气时间的曲线下面积(AUC)为0.647,约登指数为0.304,对应的诊断临界值为15.5 d,诊断ROP的特异性为0.776,敏感性为0.528,提示早产儿机械通气持续时间>15.5 d时,发生ROP的风险增加,AUC处于0.5~0.7,提示机械通气时间预测ROP发生的价值较低。见表6,图1。

表6 胎龄、机械通气时间ROC曲线结果

图1 胎龄、机械通气时间ROC曲线
3 讨论
ROP是一种受多因素影响的血管增殖性疾病,目前较为明确并被广泛接受的危险因素有胎龄、出生体重以及生后不合理用氧[8-10],此外尚有很多因素可能和ROP相关,如SGA,感染,机械通气,输血,支气管肺发育不良,出生后体重增长情况等[4-6]。
本研究对胎龄<32周或者出生体重<1 500 g早产儿的ROP筛查结果进行分析,单因素分析发现,ROP组平均胎龄为(29.71±1.45)周,无ROP组平均胎龄为(30.91±1.44)周,ROP组出生体重为1 200 g(1 050~1 400 g),无ROP组出生体重为1 400 g(1 175~1 470 g),差异均具有统计学意义。胎龄、出生体重越大,发生ROP的风险越小,与Ying等[8,9]的研究结果一致。ROC曲线显示,胎龄的诊断临界值为30.07周,诊断ROP的特异性为0.776,敏感性为0.623,胎龄小于30.07周的早产儿发生ROP的风险增加,AUC为0.725,处于0.7~0.9,提示胎龄对ROP的发生具有中等程度的预测价值。多因素分析中,仅胎龄与ROP的发生相关。Chang等[11,12]的研究显示,出生体重是ROP发生的危险因素,但不是独立危险因素,与本研究结果一致。胎龄反映了早产婴儿的成熟程度,早产程度越重,神经系统以及血管系统发育越不成熟,而ROP是一种血管异常增殖导致的疾病,因此早产儿胎龄越小,成熟度越低,神经系统及血管发育越不完善,发生ROP可能性越大;此外,胎龄越小,出生后暴露于吸氧、感染等不良宫外因素的风险越大,从而也增加了发生ROP的风险[13]。因此,胎龄与ROP的相关性较出生体重更为密切。
ROP的病理生理过程分为两个阶段:第一阶段发生在早产儿娩出后早期,相对宫内环境来说,此时视网膜处在一个高氧的环境中,导致胰岛素样生长因子-1(insulin-like growth factor 1,IGF-1)和血管内皮生长因子 (vascular endothelial growth factor,VEGF)产生减少,IGF-1、VEGF水平降低会引起视网膜血管停止生长,从而导致视网膜周边的无血管区域;第二阶段发生于约矫正胎龄31+0~34+6周,该期的特征性变化是视网膜血管的无序增殖,无血管区视网膜由于局部缺血、缺氧,导致IGF-1和VEGF的大量分泌以及内皮细胞的氧化损伤,导致病理性新生血管的生成,最终发生ROP[10,14,15]。Di Fiore等[16]通过监测脉搏血氧饱和度波动,对早产儿进行连续无创氧饱和度监测,发现低氧血症发生率与严重ROP之间显著相关,需激光治疗组ROP的低氧血症发生率明显高于不需治疗ROP组(P<0.05),氧饱和度的波动和ROP的发生相关,缺氧和高氧都会导致ROP的发生。本研究发现吸氧时间不是ROP发生的独立危险因素。Freitas等[17]的研究在多因素回归分析中也未发现用氧会增加发生ROP的风险,和我们的研究结果一致。李秋平等[18]的研究发现,部分未吸氧的早产儿也会发生严重ROP,这提示,在ROP发生过程中,氧并非必备因素。
本研究发现,机械通气时间是ROP发生的独立危险因素,机械通气时间每增加1 d,ROP发生风险将增加0.033倍。Chang等[11,19]的研究也得出了相似的结果:机械通气时间是ROP发生的独立危险因素,且相较总用氧时间及其他用氧方式等因素,机械通气持续时间在预测ROP发生时更具有优势,机械通气时间>96 h组与ROP发病率升高相关。ROC曲线显示,机械通气时间的诊断临界值为15.5 d,诊断ROP的特异性为0.776,敏感性为0.528,早产儿机械通气持续时间>15.5 d时,发生ROP的风险增加,AUC为0.647,处于0.5~0.7,提示机械通气时间预测ROP发生的价值较低。胎龄越小的早产儿,发育成熟度越低,出生后更可能罹患各种并发症,从而需用更长时间的机械通气治疗;患儿的病情是处于持续不断变化中的,对氧及呼吸支持强度的需求不是一成不变的,在机械通气过程中,很难做到随时调整呼吸机的参数,因此可能出现氧饱和度的波动,而频繁的氧饱和度波动增加患儿发生ROP的风险。
综上所述,本研究发现胎龄和机械通气时间是ROP发生的独立危险因素。因此,完善高危孕产妇的产前咨询、产前保健,预防和减少早产儿、低出生体重儿的出生,尤其是胎龄<30.07周早产儿的娩出,可有效预防ROP的发生。此外,在早产儿住院治疗期间,应严格掌握早产儿用氧及机械通气指征,做到合理用氧,缩短用氧时间及机械通气时间;同时,减少医源性失血,及时纠正严重贫血,可减少早产儿ROP的发病率,减轻ROP的严重程度。
本研究包含了较大胎龄、体重的早产儿,考虑我国发生ROP的早产儿胎龄、体重高于国外,因此,我们在关注超低胎龄、超低出生体重早产儿的同时,不能忽略较大胎龄、出生体重早产儿。
