12 722例新生儿出生体质量特点及其影响因素分析*
2021-12-13丁可军侯红林舒莉萍黄璟吴昌学
丁可军,侯红林,舒莉萍,黄璟,吴昌学
(1.郎溪县人民医院 儿科,安徽 宣城 242100;2.贵州医科大学 基础医学院 贵州省再生医学重点实验室 &中国医学科学院成体干细胞转化研究重点实验室,贵州 贵阳 550004;3.贵州医科大学附属医院 儿科,贵州 贵阳 550004;4.贵州医科大学 分子生物学重点实验室 &地方病与少数民族疾病教育部重点实验室,贵州 贵阳 550004)
新生儿出生体质量与胎儿在母体内发育环境息息相关。有研究表明,低出生体质量儿(出生体质量<2 500 g)或巨大儿(出生体质量>4 000 g)与许多儿童期甚至成年后的疾病或机体不良状态存在相关性[1-2]。低出生体重儿的体格及智力等发育水平常常落后于适于胎龄儿,远期罹患高血压、矮小症等疾病的风险也高于适于胎龄儿[1]。巨大儿易出现超重和肥胖,从而引起一系列的健康问题[2]。巨大儿与适于胎龄儿相比,罹患某些肿瘤的风险明显升高[3-6]。本文以安徽省郎溪县某医院妇产科出生的新生儿信息为临床资料,分析其出生体质量变化趋势及其相关因素,为孕产妇围生期保健提供参考依据。
1 资料与方法
1.1 一般资料
本文资料来源于2012年1月—2019年12月母亲在郎溪县建档产检资料齐全,且在某医院住院分娩的12 722例活产新生儿作为研究对象,其中男6 622例、女6 100 例,足月儿12 135例、早产儿530例、过期产儿57例,双胎148例、无3胎及以上病例,婴儿出生时体质量1 300 ~6 300 g。同步收集孕母围生期资料。本研究获得医院伦理委员会的批准(批准文号20200601)。
1.2 观察指标
(1)产妇年龄,截取分娩年龄;(2)教育程度,小学及以下、初高中、大专及以上;(3)孕前体质量以孕妇回忆为依据,入院分娩体质量及身高以病历记录为依据;(4)孕前体质量指数 (body mass index,BMI)=孕前体质量/身高2,BMI<18.5 kg/m2为消瘦,18.5~24.0 kg/m2为正常,≥24.0 kg/m2为超重;(5)孕期增重,孕期增重=入院分娩体质量-孕前体质量,参照美国国家科学院医学研究所(institution of medicine,IOM)[7]建议:孕前BMI<18.5 kg/m2,孕期推荐增重为12.5~18.0 kg;孕前BMI为18.5~25.0 kg/m2,孕期推荐增重为11.5~16.0 kg;孕前BMI~30 kg/m2,孕期推荐增重为7.0~11.5 kg;孕前BMI≥30.0 kg/m2,孕期推荐增重5.0~9.0 kg,以IOM标准BMI所对应的孕期增重范围判定孕期增重不良、合适以及过多;(6)妊娠糖尿病诊断标准,采用中华医学会围产医学分会推荐的妊娠合并糖尿病诊治指南(2014)[8];(7)妊娠期高血压诊断标准,孕期收缩压>140 mmHg和(或)舒张压>90 mmHg;(8)羊水量,超声波检查所得的羊水指数(amniotic fluid index,AFI)评估羊水量,AFI<8 cm为羊水过少,AFI≥24 cm为羊水过多,介于两者之间为适度;(9)生儿出生体质量为新生儿出生后立即进行的裸体称重数据。
1.3 统计学方法
2 结果
2.1 新生儿情况
2.1.1新生儿基本数据 2012—2019年出生新生儿性别构成比比较,差异无统计学意义(χ2=3.652,P=0.854)。平均出生体质量(3 324±458)g,总体方差分析显示不同年份出生体质量比较,差异有统计学意义(F=26.332,P<0.001);新生儿出生体质量在2012—2014年逐年增加,2015—2019年逐年降低,2014年是新生儿出生体质量变化的拐点,2014年以前和以后不同年份之间新生儿出生体质量比较,差异有统计学意义(2014年之前,F=36.552,P<0.001;2014年之后,F=10.663,P<0.001);男性新生儿出生体质量高于女性(F=897.856,P<0.001)。见表1。
2.1.2早产儿、低出生体质量儿、巨大儿、过期产儿发生率 12 722例新生儿中,早产儿530例(4.17%);低出生体质量儿384例(3.02%);巨大儿998例(7.84%),其中体质量超过4 500 g的新生儿数量为115 例(0.09%);过期产儿57 例(0.04%)。2012—2019年早产儿的发生率总体保持递减趋势(χ2=37.751,P<0.001);同期低出生体质量儿发生率呈缓慢下降态势,差异无统计学意义(χ2=18.653,P=0.215),2012年发生率最高,2018年最低;2014年巨大儿的发生率最高,2012年最低。见表1。
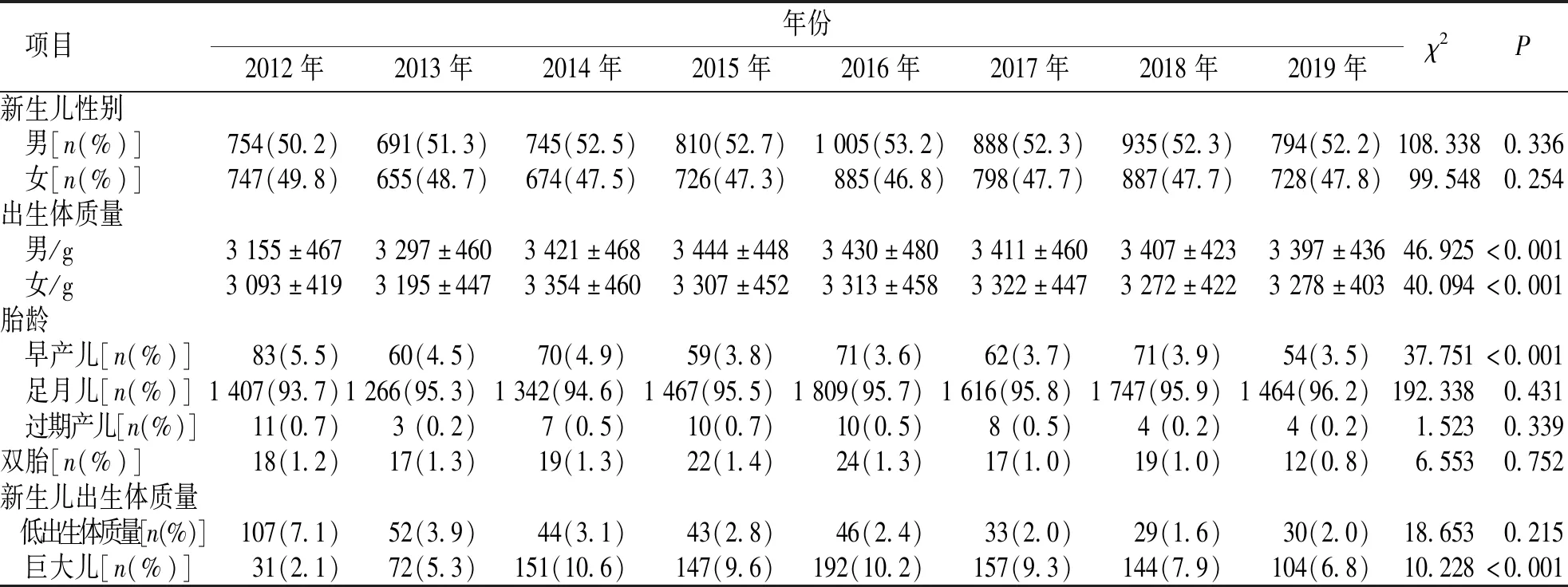
表1 2012—2019年 12 722例活产新生儿基本数据Tab.1 Basic lines of 12 722 newborns from 2012 to 2019
2.2 产妇资料
2012—2019年产妇平均年龄逐年增大 (χ2=57.865,P<0.001),30岁以上产妇逐渐增多(χ2=49.537,P<0.001),特别是35岁以上产妇比例从2012年的5.6%上升到2017年的12.8%(χ2=38.096,P<0.001),但这一比例在2018年后稍有下降。2012年后孕前消瘦(BMI<18.5 kg/m2)孕妇逐渐增多(χ2=19.228,P<0.001),孕前正常体质量(18.5~24 kg/m2)产妇比例无明显改变(χ2=0.806,P=0.652),孕前超重(≥24 kg/m2)产妇表现为下降趋势(χ2=14.559,P=0.001)。见表2。
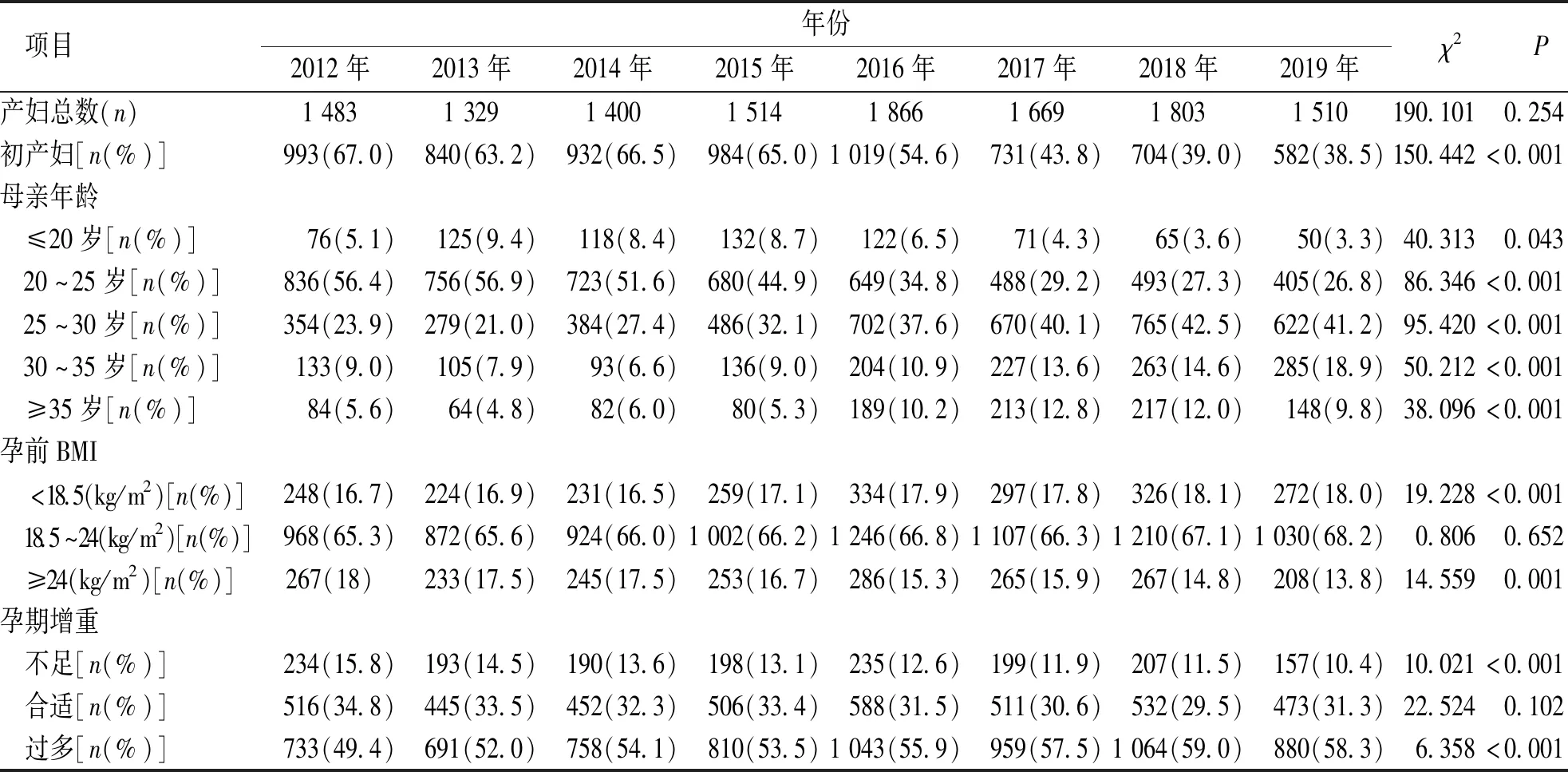
表2 2012—2019年 12 722例住院分娩的活产新生儿孕母基本资料Tab.2 Basic information of 12 722 mothers with live births from 2012 to 2019
2.3 新生儿出生体质量单因素分析
单因素分析结果显示:不同性别、胎龄、出生胎儿数量新生儿的出生体质量比较,差异有统计学意义(P<0.001);不同年龄、文化水平、孕前BMI、孕期增重程度、羊水量、孕次、产次、身高以及有无患妊娠期高血压的产妇所产新生儿的出生体质量比较,差异有统计学意义(P<0.05)。

表3 2012—2019年12 722例住院分娩的活产新生儿出生体质量及影响因素Tab.3 The birth weight of 12 722 live newborns and influencing factors from 2012 to 2019
2.4 新生儿出生体质量影响因素的Logistics回归分析
Logistics回归分析果显示,调整后的R为0.453,新生儿出生体质量影响因素依次是双胎妊娠、胎龄、羊水量、妊娠期高血压、孕期增重程度、新生儿性别、产妇文化水平、妊娠糖期尿病、产妇年龄、孕前BMI、孕母身高、孕次以及产次。见表4。
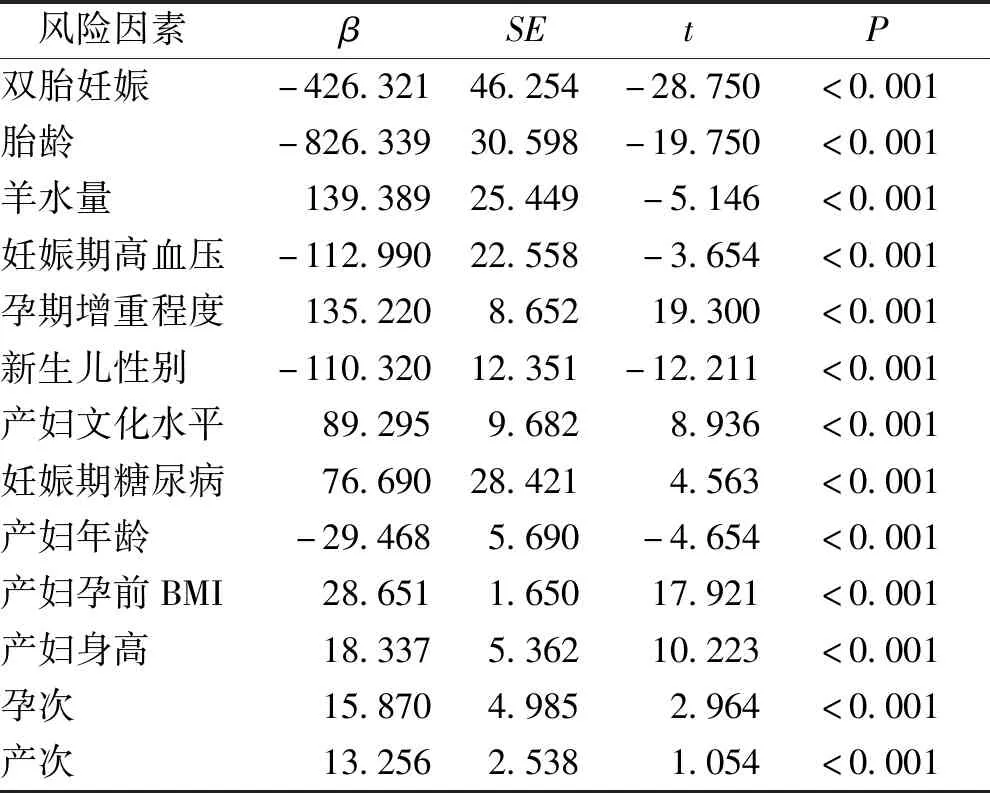
表4 2012—2019年12 722例住院分娩的新生儿出生体质量相关因素的Logistics回归分析Tab.4 Logistics regression analysis of factors related to birth weight of 12 722 newborns from 2012 to 2019
3 讨论
本研究结果显示:安徽省郎溪县2012年1月—2019年12月出生新生儿体质量总体状况是2014年以前逐年增加,2015年以后逐年下降。巨大儿发生率与母亲孕期体质量增加过度存在一定的相关性,而2014年以前由于相关保健工作滞后等原因,人们对孕期营养过剩缺乏认知,造成孕期增重过度,从而导致新生儿出生体质量增加;随着孕期营养过剩的危害被逐渐认识,孕期适当增重的观念渐入人心,从而使得从2015年之后出生的新生儿体质量逐年下降。
本次研究结果显示,男性新生儿平均出生体质量高于女性,与国内其他地区报道相同[9],这可能与胎儿性别差异有关。Y染色体可增加胎儿体质量,在妊娠后期男婴体内睾酮水平上升,从而进一步促进胎儿体质量增加[9]。本研究显示,新生儿出生体质量随着产妇受教育程度的增高而降低,考虑可能与受教育程度较高的产妇更注重孕期保健有关。本资料显示,产妇年龄在20~35岁,其分娩的新生儿平均出生体质量高于20岁以下及 35岁以上组。女性随着年龄的增大,机体代谢能力下降,脂肪增加较为明显,肥胖、妊娠期糖尿病、妊娠期高血压、血管弹性下降等多种因素可对胎儿发育造成影响,进而影响新生儿的出生体质量[10]。本研究还显示,孕妇不同身高对出生体质量亦影响,随着孕妇身高的增加新生儿出生体质量也增加,这可能和遗传存在一定的关联。羊水可反映胎儿在母体内的生长发育状况,羊水量的减少是胎盘功能下降的早期指标,而胎盘功能下降可能会导致不良妊娠,羊水量减少会明显提高妊娠期并发症的发生率。而羊水过多的常见因素有胎儿畸形、多胎妊娠、胎盘脐带病变、母儿血型不合、孕妇并发症等,这些因素均对新生儿出生体质量产生影响。本资料亦显示新生儿出生体质量与产妇孕前BMI、孕期体质量增加有关,其可能机制为孕前超重、肥胖及孕期体质量增加过度会导致过量营养物质流入子宫,尤其是葡萄糖及脂肪酸通过胎盘转移至胎儿,导致胎儿生长过快及脂肪增加过度,从而增加了巨大儿的发生率[11]。目前对孕妇孕期增重合适范围仍存在争议,IOM推荐标准在临床应用范围较广泛。
随着母亲产次孕次增加,新生儿出生体质量有增加趋势,但当孕次超过4次时,新生儿出生体质量增加明显趋缓,本资料提示当产次超过4次时,新生儿出生体质量反而下降,与内外部分资料相同[12-13]。可能原因为:(1)有妊娠史的妇女在妊娠过程中为促进胎儿生长发育而产生的生理变化未完全消失,为其后的妊娠和胚胎发育做了铺垫;(2)有妊娠史的妇女子宫血流和含氧量较无妊娠史更高;(3)有妊娠史的妇女子宫增大、胎儿发育所需的蛋白质含量更高[12]。但本资料产次≥4次的样本量仅有7例,需扩大样本量做进一步研究。
妊娠期糖尿病以及高血压对孕母和胎儿均构成健康威胁,甚至导致死亡。本研究结果表明积极防治孕母妊娠期糖尿病和高血压对控制新生儿出生体质量在合理范围具有重要意义,需要从孕母备孕开始就要落实防治疾病为先的观念,建立合理有效的联动机制,规范诊治、统筹管理,为了解胎儿在母体发育过程与成年后所患疾病间的关系提供潜在线索。
本资料显示早产儿发生率为4.17%,低于国内外的水平,从2012—2019年早产儿的发生率呈现缓慢下降态势,多胎总体平稳,多胎对胎儿的影响大于早产,与部分研究结果存在出入[14],这可能与本研究数据小于孕32周早产儿样本量不足(仅22例)及出生体质量<2 kg的疑难危重病例(仅63例)相对较少有关。
有研究报道,出生新生儿低体质量发生率与孕周成反比,早产是出生新生儿低体质量发生的重要原因。所以,减少孕妇早产发生率是降低出生新生儿低体质量的关键。低出生体质量与国家的社会发展水平以及医疗条件息息相关,其发生率在全球范围内总体呈现下降态势。据报道,印度的低出生体质量的发生率较高,达25%,美国约为7.6%,英国约为6%[15]。我国2012年为2.38%[16],本资料显示郎溪县低出生体质量儿发生率虽略高于全国平均水平,但随着经济水平提高和卫生保健措施的实施,近些年的低出生体质量发生率总体呈下降趋势。同时,郎溪县地处江浙交界地区,孕产妇危急重症病例转诊至南京三甲医院较多,对郎溪县本地出生的低出生体质量儿统计也产生一定影响。
低出生体质量儿发生率可衡量孕产妇的营养水平及胎儿的宫内发育情况,是一个地区孕期保健的具体体现,需要多部门联合采取来降低低出生体质量发生率,包括:(1)加强卫生宣教,使居民认识妇女孕期保健重要性;生育应选择最佳的年龄段,理性生育,合理选用生育辅助技术,合理适度对未成年人开展性教育;(2)提高孕产妇营养、围产期医疗保健水平,降低早产和尽量避免非医学需要的剖宫产。
近年来全球范围资料显示巨大儿比例上升了15%~25%,日本通过立法及宣传教育,使其巨大儿发生率控制在1.29%[17]。2006年我国巨大儿发生率为7.8%,部分地区高达10%以上[18]。本组资料表明郎溪县巨大儿发生率由2014年的10.6%下降至2019年的6.8%,但仍有调控空间。有文献显示,巨大儿的发生率与母亲有关,包括吸烟、产妇年龄>30岁、合并妊娠期糖尿病、有巨大儿分娩史或流产史[19-20]。本组资料结果提示孕周、产妇年龄、出生新生儿性别以及是否合并妊娠期糖尿病与巨大儿的发生率存在关联,与上述研究结果一致。巨大儿会引发严重产科并发症[21-22],因此对巨大儿发生率上升趋势需要保持警惕。巨大儿不仅影响婴儿短期的生长发育,甚至对其成年后的健康也会产生负面影响[23]。因此建议采取下列措施进一步控制巨大儿发生率:(1)重视育龄妇女孕期营养状况和体质量管理,指导其孕期合理适度增重;(2)加强孕产妇围产期健康管理,降低过期产发生率;(3)积极宣传孕期保健相关知识,强化孕期产检,推动孕产期保健服务均等化,有利于降低巨大儿的发生率。
综上所述,新生儿出生体质量一方面体现出胎儿在母体内发育水平,另一方面也会对其出生后的生长发育具有深远影响,各级医疗机构、社区卫生服务中心应加强孕期宣教,加强孕期保健和孕期营养,定期进行产检,以期有效的预防低出生体质量和巨大儿的出生。
