脊髓损伤康复中的支撑-驱动生物力学问题
2021-11-04牛文鑫单绵佳解海霞
牛文鑫, 单绵佳, 齐 燕, 解海霞
(1. 同济大学智能康复临床研究中心,上海 201619; 2. 同济大学附属养志康复医院脊髓损伤康复科,上海 201619; 3. 同济大学附属养志康复医院社会工作部,上海 201619)
脊髓损伤是由创伤性因素(如车祸、高空坠落)或非创伤性因素(如肿瘤、感染)导致的脊髓结构与功能障碍。在我国,创伤性脊髓损伤的患病率为37人次/100万人[1]。其中,颈段脊髓损伤及A级损伤(ASIA分级)分别占比48%和47.2%[2]。脊髓损伤的发病人群多为青壮年(34.7~54.4岁)[1],往往对预后有更高的期待,这给康复工作带来了更多的挑战。
支撑与驱动是人体两个基本力学功能,几乎贯穿于所有的活动之中。下肢是健康人体进行支撑和驱动的主要部位。由于损伤节段以下运动及感觉功能的障碍,脊髓损伤者的支撑与驱动方式发生显著的改变(图1)。(1) 主要支撑方式从站位转换到坐位: 患者每天使用轮椅时间的中位数高达11.2 h[3]。(2) 支 撑和驱动模式发生分离: 与健康人同时利用下肢进行支撑和驱动不同,患者主要通过臀部支撑于轮椅之上,而使用上肢驱动双轮的活动,同时完成必要运动。
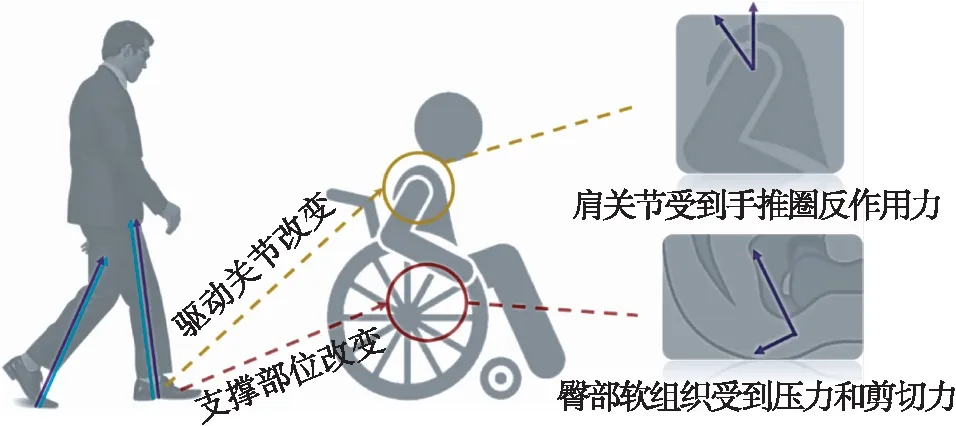
图1 脊髓损伤患者支撑-驱动模式的改变Fig.1 Changes of the supporting-driving pattern in patients with spinal cord injury
脊髓损伤患者独特的支撑-驱动方式导致患者在静态和动态时的受力模式都发生改变。上肢和臀部承担更复杂的力学任务,导致多种并发症的发生,如压疮、肩痛等,影响患者的日常活动能力及生存质量。因此,本文将从生物力学的角度,阐述脊髓损伤患者的支撑-驱动理论,针对脊髓损伤康复中常见的生物力学问题,提出未来研究展望。
1 支撑模式
脊髓损伤后,患者原有的支撑模式被打破,由下肢多关节骨骼承重及周围肌肉的主动收缩,转变为坐位下两侧坐骨结节承重及软组织的被动压缩变形。对于大部分脊髓损伤患者来说,甚至无法自主维持姿势稳定而需要通过椅背及下肢来协助支撑。长时间的静态坐姿会造成组织受到持续载荷,是压疮发生的直接原因之一。据估计,50%~80%的脊髓损伤患者一生中至少发生过一次压疮[4],36%~50%的压疮是由于长时间坐在轮椅上所引起的。其中,最容易发生压疮的部位为坐骨结节下的组织[5]。压疮的发生不仅造成脊髓损伤患者的失能以及死亡风险的增加,也给个人及社会带来沉重的经济负担[1]。根据全球两大压力性溃疡权威咨询机构的描述,压疮被定义为由压力或压力联合剪切力所导致的皮肤或皮肤下的局部损伤,通常位于骨隆突处。
1.1 压力因素
坐位臀部不适感可以被认为是压疮的初级阶段,这种主观感受与接触压力分布相关。如Ciaccia等[6]建议用4.25 kPa表示臀部不适阈值,认为超过该阈值会阻塞毛细血管使组织缺氧。但是,以往研究通过测量离体猪皮和人体模型骨突附近真实组织的应力分布,发现软组织深层应力峰值比皮肤支撑界面压力高3~5倍[7]。因此,支撑界面压力无法完全表征皮下组织真实应力[8]。作为实验的替代方法,使用计算机模型模拟可以计算出无损实验不易测量的参数,如组织内部应力和应变等。
对于压力因素,起到最直接作用的是患者的体重。研究数据表明,由于代谢等原因,急性脊髓损伤后2周内患者体重通常会降低[9];而损伤1年后则呈现体重逐渐增加至超重或肥胖水平的趋势。以色列特拉维夫大学Gefen教授[10]基于接触力学理论的机械负荷的近似值,定义了压缩强度指数,阐明了体重与软组织厚度对臀部软组织机械负荷的影响。
但是,在坐位时,体重的增加在导致坐骨结节压力增加的同时,也会增大皮下脂肪厚度,产生缓冲效果[11]。针对这两个相互影响的因素,一些学者开展了研究。Drake等[12]通过观察性研究发现体重指数(body mass index, BMI)>40 kg/m2的人患压疮的风险是BMI≤40 kg/m2的人的3倍。Elsner等[13]建立了四度肥胖坐位臀部的有限元模型,发现随着BMI从25.5 kg/m2增加至40 kg/m2,软组织内部应变从67%增加至88%,且通过损伤后坐骨结节传递的体重负荷增加压力的作用大于脂肪层的缓冲作用。
虽然这两项研究都肯定了BMI的增加会提升压疮风险,但其研究对象都是肥胖人群,并不能确定BMI过低或正常的患者是否符合这种相关趋势。因此,Sopher等[14]建立了21个涵盖过轻、正常、超重三类BMI人的有限元模型,发现在低BMI(BMI≈19 kg/m2)人体组织内部应力应变最小,在该BMI水平以上或以下,坐位下组织最大主压缩应力应变均会增加。
随着患病时间的延长,患者会出现肌肉萎缩及坐骨结节扁平化的现象,也会影响到压力的作用。坐在刚性接触面上时,肌肉萎缩70%者的主压缩应力是无肌肉萎缩者的2倍[15]。此外,脊髓损伤患者的曲率半径约为健康人的1.8倍,使得上半身重量传导至软组织的方式及压力大小发生变化,在坐骨结节曲率半径从7 mm增加到13 mm的过程中,最大主压缩应力降低了11 kPa[16]。更扁平的坐骨结节对肌肉的作用范围更广,因此,在一定的坐位持续时间内,应力超过肌肉损伤的阈值,则受到影响的肌肉组织会更多,从而加速患者的组织损伤[15]。结合肌肉萎缩或刚性支撑等情况,则会更大地加重组织机械负荷。
1.2 摩擦力因素
在脊髓损伤患者中,由于各种内在病理因素及外在环境因素的影响,摩擦力对于上皮组织的破坏作用有所增强: 除了一定程度上去除外层的保护性角化皮肤,它也会产生剪切力,作用于皮肤深层,拉伸扭曲组织内的血管,妨碍血液流动,从而使压疮风险增大。
内在因素包括一些病理因素,如皮温过高、体液过多等。局部皮肤温度过高,组织中代谢活动的增加与灌注不足发生矛盾,无法满足代谢需要。出汗或大小便失禁导致接触面的皮肤湿度过高,会软化角质层,并且增加皮肤的摩擦系数。在皮肤耐受性下降的情况下,摩擦力会增加损伤风险。此外,肥胖致使肌内脂肪水平增加,在坐骨结节附近的臀肌处堆积,导致肌肉刚度下降,从而使臀肌承受更大的组织变形[17]。姿势控制的不足也会导致摩擦力增大。在躯干控制能力受损后,除了利用不同的肌肉来代偿,患者往往会维持一个C型驼背状的姿势,即存在骨盆后倾以及胸腰椎后突。研究发现,骨盆后倾角度的改变伴随着坐骨结节和骶尾骨区域的剪切力增大[18]。
外在因素主要包括患者所处的坐位环境,特别是轮椅坐垫的影响。关于轮椅坐垫刚度对压疮风险的影响,大量研究发现了一定的规律,虽然并未发现不同的坐垫材料在患者改善坐姿[19]、非支撑静坐[20]时姿势控制方面的差异,但是皮肤、脂肪及肌肉的剪切应力可能会随着垫层刚度的增加而增加[16,21-23],其中皮肤比其他组织层受坐垫刚度所带来的剪切载荷的影响更大[21]。因此,临床指南常建议使用足够软、厚的垫子,以减轻内部组织负荷。不过,选择刚度较低的坐垫并不意味着可以避免压疮的发生。在短时间内(<90 min),较软的坐垫可能会降低深层组织损伤的风险,但是超过90 min 后,即使坐垫刚度不同,不同肌肉组织损伤的程度和范围也相差不大。这也说明了定时的减压行为是必不可少的,可以最大化软垫的效能。
近年来,不同形状的坐垫,如气囊垫[24]、仿形泡沫垫纷纷被投入市场。其中,仿形泡沫垫可根据患者坐位轮廓定制。Aissaoui等[25]发现其能为截瘫患者提供更多的稳定性,可能是由于凹面形状一定程度上降低了患者原本偏高的重心。短时间内,此坐垫在重新分配压力和内部组织负荷方面很有效[26]。但是,随着急性期后数月和数年内,患者体重与肌肉等都会发生变化,这种效果也随之改变。有限元研究发现,体重减轻时,由于臀部组织不能完全与原有的坐垫轮廓相契合,压缩与拉伸变形导致应变与应力水平增加;超重时,也会产生应力应变水平增加,由于组织与坐垫之间形成的“阶梯”,限制了皮肤和皮下组织运动协调,从而造成组织之间的变形[27]。
部分脊髓损伤患者在轮椅上难以持续保持竖直姿势[28],会依赖于靠背的支撑。靠背不同的倾斜角度会影响负荷从骨骼转移至软组织的方式,进而改变剪切负荷。Luboz等[29]发现,从后倾(110°)转换为直立坐姿(90°)所产生的内部应变减小6.7%。Kobara等[30]检测从向后倾100°到130°后再复位到90°过程中力的变化,发现在倾斜后复位到110°~120°时剪切力达到峰值,即使回到初始角度,剪切力也会增加体重的5%。这是因为绕骨盆旋转的躯干倾斜与轮椅的靠背旋转不平行,倾斜后恢复的过程中躯干滑动时使髋关节离靠背的旋转轴更远。因此,施加在臀部的剪切力也会随着靠背旋转轴与躯干骨盆之间的距离而增加。
在压疮风险的预警中,摩擦力与压力同等重要,两者共同作用产生的剪切应力是压疮发生的关键影响因素。但是,在临床实际中,二者的同步监测与实时分析长期以来存在技术瓶颈。
2 驱动模式
轮椅是脊髓损伤患者日常生活所依赖的主要代步工具[3]。因此,患者驱动模式改变,由上肢完成对轮椅的推进及大部分日常生活活动,并承受非自然的载荷。有调查显示,脊髓损伤患者中有58%存在上肢疼痛,其中有71%的疼痛部位为肩关节[31]。肩痛发生率最高的病程年限主要在初发病的1年以内,和发病超过15年以上两个阶段,期间发病5年以上肩痛的发生率有随年限增加而升高的趋势[31]。同样,肩痛的发生会影响患者的生活质量,给功能康复的预后带来消极的影响[31]。
健康人下肢承重时,外力直接通过相互接触的骨性关节面垂直传递。但在上肢,尤其是盂肱关节,并不适合进行承重[32]。在日常生活中,对上肢通常有更加复杂、精细的功能需求,如梳头、喝水、拿取物品等开放链的行为,对灵活性与准确性的要求较高,且使用频率和重复性较低,很少与负重相关。因此,脊髓损伤后,无论是日常撑起、转移或是轮椅的使用,上肢关节,尤其是肩关节的受力模式与健康人大不相同。其中,新的受力模式主要有两个特征: 新增的外力及其直接影响、高度重复的周期性特征。
2.1 新增的外力及其直接影响
轮椅推进时产生手推圈反作用力,使得肱骨头发生向上、向后的位移,肩峰下间隙减小[33],同时在肩关节产生的关节力矩也随着推进速度的增大而增大[34-35]。撑起、转移等参与负重的动作所产生支撑的反作用力,也最终带来与其他日常活动相比大得多的肩峰下压力[36]。
因此,在脊髓损伤早期,由于患者的肩关节活动受限、残存肌力低下、肩关节稳定性不足等因素,其并不能很好地满足新的受力需求,这可能是导致早期肩痛发生率较高的原因[37]。研究显示,随着轮椅使用经验的增长,轮椅推进的技能逐渐熟练,患者也开始适应新的受力模式,手推圈反作用力降低,轮椅推进的效率得到提升[38],反映在手推圈反作用力为一系列与切向分力相关的力学系数,例如有效力、有效力系数、机械有效力等[39-40],从而使得这一阶段的患者肩痛发生率开始下降。
2.2 高重复性周期性特征
尽管撑起、转移等动作对肩关节的负重提出较高的要求,但在生活中出现的频率并不是非常高[41]。而频繁的轮椅推进所产生的手推圈反作用力本身并不大,峰值通常不超过100 N,与步行时产生的地面反作用力相比小得多[38]。也就是说,尽管脊髓损伤患者的驱动由下肢转为上肢完成,却发生了驱动与支撑的分离,使得上肢在轮椅推进时并不需要同时承担体重,从而相对减轻了上肢的负担。因此,随着轮椅使用年限继续增加,尽管肩痛的发生率再次提高,脊髓损伤患者却不同于以步行为驱动的人群,后者的主要疼痛原因来自骨关节炎。此时,除了与年龄相关的退行性改变,由于长期轮椅驱动而产生的肩袖损伤、肩峰下撞击等慢性的肌肉、软组织问题,在脊髓损伤患者中更常见[42-45]。
这与轮椅推进在日常生活中的高重复性不无相关。有研究表明,即使是较高的轮椅推进效率,也可能产生高的肌肉负荷[45]。长此以往,即使患者逐渐适应新的受力模式,也可能由于肩关节的过度重复使用而产生疲劳损伤。因此,轮椅推进的周期性特点变得尤为重要,一方面体现在特定关节周期性运动和特定角度下的周期性受力,另一方面体现在对上肢肌肉的激活的周期性动力需求。
在步态周期中,下肢各关节的运动角度随时间变化的特征,被认为是对下肢肌骨损伤机制重要的生物力学特征,例如髋关节的内、外旋角度,膝关节的内、外翻角度等。与之类似,在轮椅推进周期中,上肢肩关节频繁处在一定程度的外展,后伸,内、外旋等角度下,使得肩峰下间隙进一步减小,增加了肩峰下撞击、肌肉不平衡等问题发生的风险[46]。2005年,美国瘫痪退役军人协会发布的一项脊髓损伤肩关节防护指南提出了多项建议,关于较大推进弧度、“双环型”手部复位轨迹的推荐及轮椅高度、前后位置的配置等方面的建议,也同样是围绕着关节运动角度提出的[47]。
轮椅推进周期中,上肢多数肌肉仅在推进相或复位相的特定阶段发挥功能[48]。这意味着,在一个周期中,上肢的主要肌肉需要交替行使主动肌与拮抗肌的功能,而推进与复位对肌肉的激活需求却各不相同。参与推进功能的肌肉表现出更长的持续激活时间,以完成驱动任务;而参与复位功能的肌肉则表现出更早的激活启动时间与到达幅值峰值的时间,以保证动作的自然流畅。甚至有的肌肉,如冈上肌,在两个阶段均有贡献。这对于上肢肌肉的要求比日常其他活动复杂得多,并且受到不同速度、不同坡度的影响[49-51]。这使得上肢肌肉的不平衡成为肩痛的原因之一。有学者将上肢特定肌肉的力量评估作为疼痛风险预测的重要参考,例如肩内收肌的肌力较弱便是最常被提到的一项指标[52]。
因此,脊髓损伤患者的驱动模式发生改变,带来肩关节受力模式的改变,患者的身体结构需要适应全新的受力模式,可能会导致初期适应性或长期慢性的肩关节疼痛问题。这种驱动模式与健康人的步行一样,包含着深刻的生物力学问题,但是其研究深度远不及步态分析[53]。参考步态研究的手段,应用在体、离体测试,结合计算机模拟,深入研究上肢轮椅驱动的生物力学影响,对于脊髓损伤患者的康复具有理论和现实意义。
3 支撑与驱动的相互影响
脊髓损伤患者独特的支撑和驱动模式包含两个看似分离的力学过程,其实二者是紧密联系的。静态的支撑为动态的驱动提供了稳定性基础,而驱动也使得坐姿下的支撑与站立位的双脚支撑明显不同,增加了压力和摩擦力的可变性,使得支撑情况更为复杂。
3.1 支撑是稳定驱动的基础
在维持静态坐位时,患者仅通过臀部与背部的支撑就可以获得足够的稳定性。在动态驱动的过程中,以臀部为支点,身体在各方向上进行移动,是一个不稳定的倒立钟摆模型[54]。骨盆周围的肌肉,如腹横肌、竖脊肌等属于近端核心肌群,对维持躯干和骨盆的稳定起到了重要作用。此外,由于地面环境、运动速度的影响以及不稳定事件的发生,在各个方向上的稳定性将会进一步受到挑战,需要支撑来起到稳定、缓冲、卸载的作用。正常情况下,腰椎、臀部软组织能够吸收振动,并以最佳的方式分散到组织中,避免某些组织的受力过大,发生损伤。对于脊髓损伤患者,由于躯干控制不足导致骨盆后倾的出现,脊柱失去了正常的生理曲度,无法以最佳的模式分散振动,这也是脊髓损伤患者出现脊柱畸形、椎间盘退变、慢性下腰痛的诱因之一[55]。当患者遭受到其他方向上的载荷时,主要通过连接于骨盆上的背阔肌来进行代偿性调节[56]。因此,支撑不仅仅是骨性结构的力传导,还包括神经肌肉对稳定骨性结构的调节。
3.2 驱动对支撑的力学影响
对于脊髓损伤患者由躯干驱动的前倾动作,可以分为从后倾恢复至直立位,与从直立位转移到前屈位的过程。如前所述,在第一个过程中,由于躯干倾斜以及靠背旋转角度之间的不协调,导致倾斜后恢复过程中的躯干发生滑动,使得臀部剪切力增大[29-30]。在从直立位转移到前屈30°的过程中,臀部所受的摩擦力相对于直立位也会出现约0.35 N的增加[57]。这说明,躯干的活动角度与臀部所受摩擦力之间存在紧密的联系。
对于由上肢驱动的轮椅推进动作,峰值接触压力通常高于静态坐位时的值[58],而接触面的平均压力会降低[6],说明驱动时坐位所受的压力较集中。很少有研究探索轮椅推进对臀部摩擦力的影响。不过,有研究发现在推进过程中,峰值压力的位置与坐骨结节的位置并不完全一致,坐骨结节在压力峰值部位后7.5~30.9 mm[59],这也就说明了在坐骨结节下软组织中存在着一定的剪切应力。从坐骨结节下软组织的应力情况看,峰值应力同样远高于静态时的值,且随着轮椅推进速度的增大,峰值应力也逐渐增大[60]。
4 总结与展望
脊髓损伤患者的支撑和驱动模式改变,对患者的日常活动、生活质量和并发症发生都有重要影响。建立脊髓损伤患者支撑和驱动的生物力学理论框架,是医工交叉服务残疾人康复的基础。在此基础上,创新康复疗法、开发康复设备、优化康复力学环境,将具有科学理论依据和技术可行性。
运动康复是脊髓损伤康复的核心,可以帮助患者恢复或维持运动、平衡和心肺功能,从而达到回归社会和家庭的目的。康复临床研究人员总结出多种运动形式,例如轮椅太极拳运动,并在临床研究中证实安全有效[61-62]。这些运动基本上是在轮椅上实现的,稳定的支撑是运动的基础,在运动与健康的关系中蕴含着大量生物力学问题。基于生物力学监测技术,可以测量运动训练时的生命体征、平衡能力和运动能耗,治疗师可藉此掌握患者的运动风险,避免自主神经过反射等严重并发症和跌倒风险,对训练量进行修正,满足个性化训练需求。
由于脊髓损伤病程长和预后期望高等特点,理想的康复场所是在社区和家庭。受限于专业设备与人员,患者离开康复机构后难以得到高质量和安全的运动康复。近年来,物联网、可穿戴设备、人工智能、虚拟现实等技术的发展,为远程康复和智能康复提供了更多可能性。在这些技术的实现中,可以实时监测生物力学参数,为安全、可靠、具有顺应性的康复运动提供判据[63]。此外,脑机接口、外骨骼机器人等技术的发展也为脊髓损伤提供了站立位移动训练的可能[64],使得脊髓损伤患者的支撑-驱动理论内涵更丰富。
