标准单侧去大骨瓣减压术后急性反常性脑疝的发生及影响因素
2021-10-16王文庆杨应明
王文庆,杨应明
(汕头大学医学院第一附属医院神经外科,广东 汕头 515041)
反常性脑疝(paradoxical herniation,PH)这一概念最早由Schwab等[1]提出,即在去大骨瓣减压术后,脑脊髓腔的完整性被破坏,脑脊液流动产生虹吸效应且大气压直接作用于皮瓣皮层发生皮瓣下陷,此时若有引发脑脊液容积下降的操作,如腰椎穿刺[2-3]、硬膜下引流[4]等,会使这种压力梯度进一步下降,从而导致的一种正常颅压或者低颅压状态下发生的脑疝。此概念的提出使得大家认识到了去大骨瓣术后围手术期内对于患者颅内压管理的重要性[2,5-8]。上述报道的PH均为去大骨瓣术后的中晚期(即术后3 d后)并发症,然而我们在临床上观察到许多患者在术后3 d内就发生了PH。我们将其称之为急性反常性脑疝(acute paradoxical herniation,APH),本研究探讨标准去大骨瓣减压术后APH的发生及影响因素。
1 资料与方法
1.1 研究对象
选取2018年1月—2019年9月在汕头大学医学院第一附属医院接受单侧标准去大骨瓣减压术+颅内压探头置入术治疗的63例患者。其中男性44例,女性19例。年龄13~74岁,平均(52.4±13.2)岁。按去大骨瓣术后是否并发APH分为APH组(29例)和对照组(34例)。APH诊断标准:术后3 d内行头颅影像学检查(CT或MR)确诊为脑疝,显示为脑室系统压缩、中线向对侧偏移、脑池狭窄或闭塞并颅内压≤15 mmHg(1 mmHg=0.133 kPa)的患者诊断为APH。排除标准:伴有严重心、肝、肺、肾等器质性疾病;术后颅内压高(>15 mmHg);入院后行多次开颅手术;基础病历及治疗不全,无法评估者。本研究经汕头大学医学院第一附属医院伦理委员会审查批准。
1.2 方法
回顾性分析两组患者的手术时间、术前术后透明隔偏移、术后引流量(包括皮下、硬脑膜外、下腔、脑室外等)、脑脊液引流量(包括硬膜下腔、脑室外等)、手术出血量、体位、术前术后格拉斯哥昏迷评分(Glasgow coma score,GCS)、发病到手术时长等临床资料。
1.3 统计学方法
应用SPSS 25.0统计软件进行分析。正态分布的计量资料以xˉ±s表示,组间比较采用t检验,非正态分布的计量资料以中位数和四分位数间距[M(Q1,Q3)]表示,组间比较采用Mann-WhitneyU检验。计数资料以例数表示,组间比较用χ2检验;以P<0.05为差异有统计学意义。
2 结果
2.1 一般资料
APH组29例,13~70岁,女性7例(24.1%),男性22例(75.9%),其中脑出血相关病例5例(17.2%),颅脑外伤20例(69.0%),大面积脑梗死4例(13.8%)。对照组34例,30~74岁,女性12例(35.3%),男性22例(64.7%),其中脑出血相关病例16例(47.1%),颅脑外伤18例(52.9%)。术后APH单中心发生率为12.0%。
2.2 急性反常性脑疝发生的影响因素
APH组患者脑脊液引流量、手术后透明隔偏移值和发病至手术时间均大于对照组(P<0.05),APH组患者术前术后的透明隔偏移差值小于对照组(P<0.05,表1)。APH组内4例患者术后体位由高坡位降为平卧位后,GCS评分有改善(P<0.05,表2)。
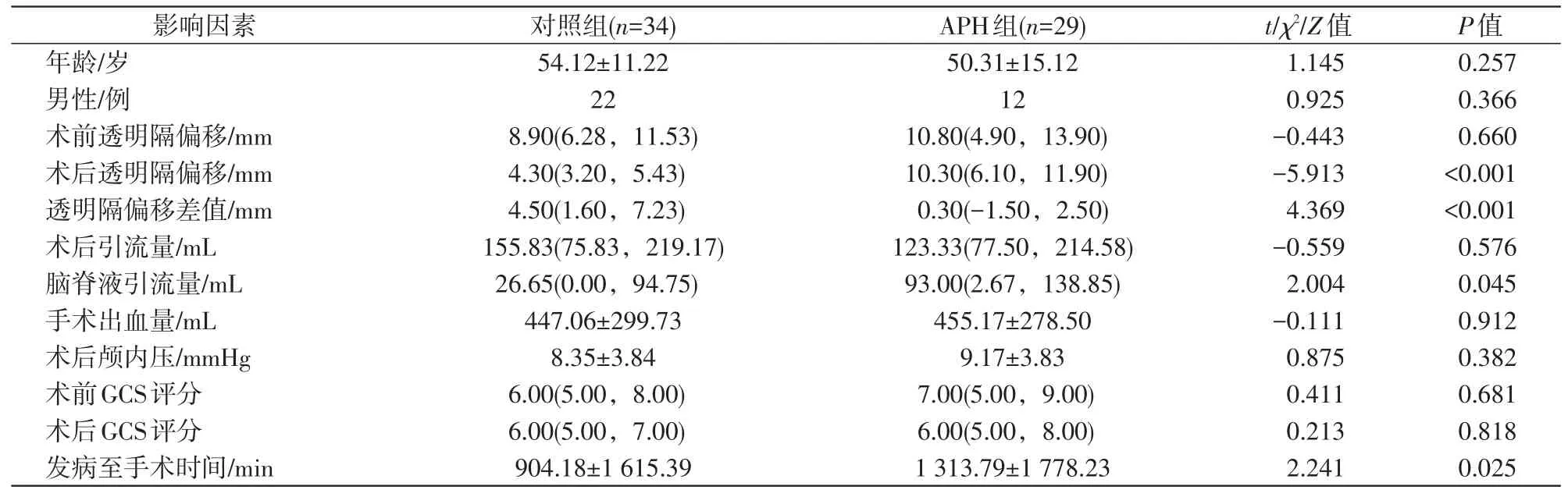
表1 急性反常性脑疝发生的影响因素
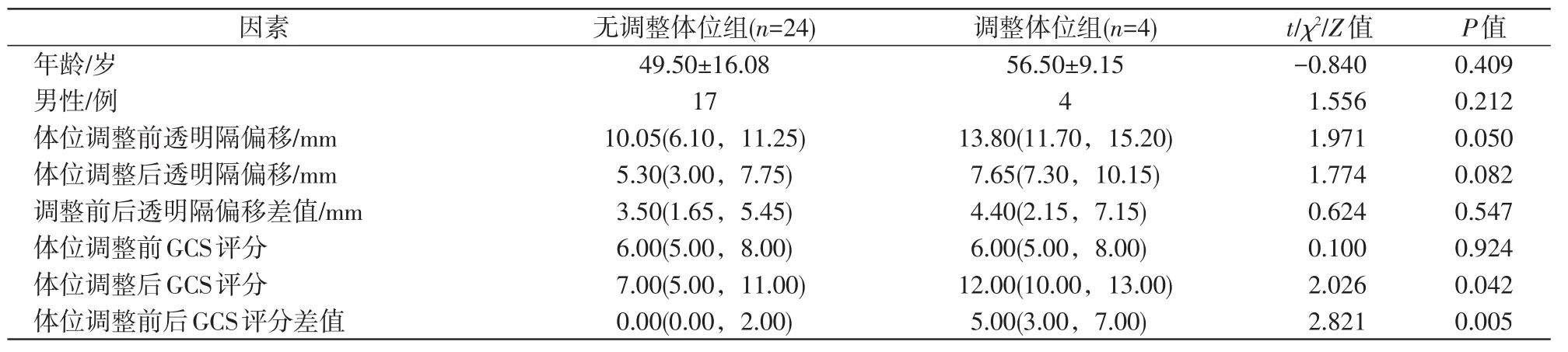
表2 急性脑疝组4例患者术后体位调整后情况
调整体位的1号患者男性,54岁,因脑外伤入院,入院后行标准单侧去大骨瓣减压术。术后第1天患者GCS评分为5分,左侧瞳孔直径约3.5 mm,右侧瞳孔直径约2.0 mm,对光反射消失。术后癫痫1次,颅内压-8~-1 mmHg。复查头颅CT可见左额颞顶部附近脑实质塌陷,中线结构右偏,侧脑室受压变扁,颅内散在积气、积液。此时颅内的占位效应已消除,考虑脑疝复位不良,结合患者颅内压监测数据,符合术后APH的诊断。采取平卧位以快速复位脑疝并复查头颅CT(图1)可见各脑室受压明显改善,中线结构较前复位。平卧3 d后患者意识状态明显改善,GCS评分由术后5分提升至13分。
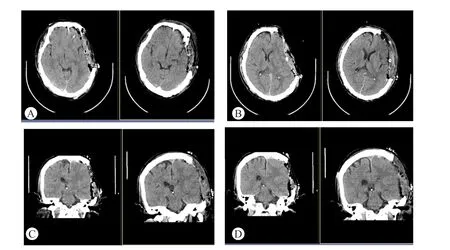
图1 患者术后1d(左侧图)及术后2d即调整体位后1d(右侧图)头颅CT
3 讨论
本研究发现,APH患者的透明隔偏移值、脑脊液引流量、发病到手术时间较未发生APH患者高,术后透明隔偏移的差值降低。术后的体位改变(由高坡位降为平卧位)对患者GCS评分改善起着促进作用。由此我们考虑,APH的发生及影响因素有以下3点:(1)脑脊液丢失引起脑脊液循环平衡障碍;(2)颅内外颅内压压力梯度形成;(3)脑顺应性降低。浮力—重力平衡贯穿APH的整个发生过程。脑脊液为大脑提供浮力,而去大骨瓣减压术后脑脊液过度引流或丢失使得浮力降低[9]。而术后的高坡位(即头高位)会使重力的作用更加直接,术前发生的脑疝变得更加难以复位;其次,在去大骨瓣的状态下,由于失去了骨瓣坚硬的支撑,脆弱的浮力—重力平衡暴露在大气压下,而颅内压与大气压形成的压力梯度使得压力直接作用在头颅皮瓣上使其下沉;在脑脊液丢失以及压力梯度的作用下,脑脊液为大脑提供的浮力难以对抗重力作用,使得浮力—重力平衡遭到破坏,已形成的脑疝难以复位。从透明隔偏移来看,术后发生APH的患者脑疝复位情况较未发生APH的患者差,其透明隔位移值明显较小。此时,考虑脑顺应性限制,尤其在脑外伤或出血(即颅内病理生理环境改变)后脑顺应性发生明显降低[10]的情况下,会使已发生的脑疝变得更加难以复位,而长时间使大脑暴露在这种不利因素下(即发病至手术的时间延长)更是雪上加霜。脑顺应性的降低也使得APH患者的透明隔偏移差值较低。所以当颅内占位效应消除后,在诸多不利于脑疝复位的因素影响下,APH就此发生。此时,颅内压下降至正常水平,脑疝得不到复位,脑肿胀及脑组织压迫情况仍然存在,使得患者临床症状愈发加重,预后变差。
传统意义上的PH的基本原因是脑脊液丢失形成的压力梯度,这一点是毋庸置疑的,Ji等[11]的报道也支持此理论并且认为临床医生通常对于PH的理解不足。然而通过上述分析发现,APH与PH的发生发展过程截然不同。APH的发生是由于在脑脊液丢失过量及压力梯度作用的情况下,术后幕上或镰单侧的压力得到缓解但是被推移的脑疝得不到复位(即术中发生PH),此时颅内压正常或偏低;PH的发生是在脑疝已得到复位的情况下,脑脊液丢失导致脑下沉从而形成PH。由此可见,APH是标准单侧去骨瓣减压术后的严重并发症,通过实验数据及临床实践,结合术后临床表现、中线结构及脑室影像学等检查可做出诊断。及时的诊断以及充分的理解对于APH的处理及预后都有着相当重要的意义,也充分体现术后颅内压管理及脑脊液生理循环建立的重要性。APH的预防:(1)去骨瓣减压术不应仅满足降低颅内压的目的,而应达到充分解压使脑疝复位,如术中关颅前严密缝合硬膜囊并于头低-5°~-10°下经硬膜下引流管道注入适量生理盐水,维持正常重力—浮力平衡,促进脑复位;(2)术后可行平卧或者头低脚高位以促进脑疝复位,在国外已有使用体位调节治疗亚急性期的PH的报道[12-13];(3)术后注意体液补充以及避免脑脊液过度引流及低脑脊液容量;(4)颅骨缺损修补术能使不同部位、不同体位的颅内压正常化以促进正常脑脊液循环的建立[14],早期的颅骨修补对急性期的PH的逆转起着促进作用[15]。因此,早期颅骨缺损修复以恢复颅内生理病理学平衡可避免PH或皮瓣下沉的发生。
本研究仅限于单中心的回顾性研究,主要针对APH的发生及影响因素。对于其治疗手段的讨论仅基于相关临床病例及数据分析结果,缺乏系统性及完整性。希望下一步可针对APH的治疗原则、方法等进行系统、完整的分析,以指导临床实践。本研究弥补了传统意义上PH发生的时间窗,指出APH与PH不仅在发生时间上有着不同,发生原理也有着不同。对于临床治疗不同种类的PH有着一定的参考意义。脑脊液的丢失、术后透明隔的过度偏移、发病至手术时间过长、头位升高可能是APH形成的促进因素。
