妊娠期高血压疾病病人血CHE、GGT、LDH与病情程度的相关性研究
2021-10-15王湘琼蒋业忠曲学青
王湘琼,蒋业忠,曲学青
妊娠期高血压疾病(HDCP)随病情进展可发展为子痫前期,导致孕产妇及围生儿死亡[1-2],据不完全统计,HDCP所致孕产妇死亡占妊娠相关死亡总数的10%~16%[3]。目前尚未完全阐明HDCP病因及发病机制,研究[4-5]认为,血管内皮细胞激活及损伤是HDCP关键发病机制之一,而脂质过氧化作用与氧化应激所致血管内皮损伤可能参与HDCP发生、发展,其中γ-谷氨酰转肽酶(γ-glutamyl transpeptidase,GGT)、乳酸脱氢酶(lactate dehydrogenase,LDH)与氧化应激反应、血管内皮损伤存在一定关联性。另有学者[6]发现,母胎界面与炎症反应及细胞因子有关的炎性细胞激活可能也是HDCP病情进展的主要机制之一,而胆碱酯酶(cholinesterase,CHE)是反映肝脏合成功能的重要指标之一,可能参与机体炎症反应调控过程。然而关于血清CHE、GGT、LDH联合对HDCP病人出现不良妊娠结局的预测价值仍需进一步论证。本研究分析HDCP病人血清CHE、GGT、LDH表达变化及与病情程度的相关性。现作报道。
1 资料与方法
1.1 一般资料 选取2016-2019年我院收治的80例HDCP病人,依据疾病进展情况分为伴严重表现子痫前期组21例、不伴严重表现子痫前期组34例、单纯HDCP组25例,另选择同期68名正常妊娠孕妇为对照组。本研究均经我院医学伦理委员会批准。
纳入标准:(1)伴严重表现子痫前期组、不伴严重表现子痫前期组、HDCP组均符合《HDCP诊治指南(2020年版)》[7]和《ACOGHDCP指南》[8]中相关标准;(2)4组均于我院建立孕期档案并按时孕检,临床资料完整,且病人及家属均签署知情同意书。排除标准:(1)妊娠合并冠心病或原发性皮质醇增多合并妊娠;(2)合并病毒性肝炎、脂肪肝等其他肝脏疾病;(3)合并系统性红斑狼疮、甲状腺功能亢进、心脑血管疾病或其他慢性疾病;(4)近期有影响凝血系统药物服用史;(5)精神行为异常。
1.2 方法
1.2.1 病历资料 收集一般资料通过仔细查阅病人病历资料,设计临床研究表,调查内容:年龄、孕前体质量、孕周、产妇类型、收缩压(SBP)、舒张压(DBP)。
1.2.2 检测方法 空腹采5 mL静脉血,3 000 r/min离心15 min,离心半径8 cm,分离取血清,置于-70 ℃低温保存。采用全自动生化分析仪及其配套试剂盒检测血清CHE、GGT、LDH水平,仪器及其配套试剂盒购自瑞士罗氏公司,上述操作均严格按照仪器、试剂盒说明书执行。
1.3 观察指标 (1)比较4组一般资料,包括年龄、孕前体质量、孕周、产妇类型、SBP、DBP。(2)比较4组血清CHE、GGT、LDH表达。(3)分析HDCP病人血清CHE、GGT、LDH与血压(SBP、DBP)水平的关系。(4)分析血清CHE、GGT、LDH与子痫前期发病的关系。(5)比较是否出现不良妊娠结局HDCP病人血清CHE、GGT、LDH表达。其中妊娠不良结局分为3个方面,即病人不良结局:胎盘早剥、脑出血、微血管病性溶血、中枢神经系统症状、肝肾心肺衰竭、肺水肿、严重胸腹水、死亡、治疗性引产;胎儿不良结局:胎儿生长受限、羊水过少、死胎;新生儿不良结局:新生儿窒息、死产、新生儿死亡、低出生体质量。(6)分析血清CHE、GGT、LDH单一及联合对HDCP病人出现不良妊娠结局的预测价值。
1.4 统计学方法 采用t检验、方差分析、q检验、χ2检验、logistic回归分析、Pearson相关分析和受试者工作特征曲线(ROC)分析。
2 结果
2.1 4组一般资料比较 4组年龄、孕前体质量、孕周、产妇类型差异均无统计学意义(P>0.05),SBP与DBP水平4组间均为伴严重表现子痫前期组>不伴严重表现子痫前期组>HDCP组>对照组(P<0.05~P<0.01)(见表1)。
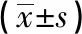
表1 4组一般资料比较
2.2 4组血清CHE、GGT、LDH表达比较 4组血清CHE表达为伴严重表现子痫前期组<不伴严重表现子痫前期组和HDCP组<对照组(P<0.01);GGT与LDH表达为伴严重表现子痫前期组>不伴严重表现子痫前期组>HDCP组>对照组(P<0.05~P<0.01)(见表2)。
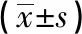
表2 4组血清CHE、GGT、LDH表达比较
2.3 HDCP病人血清各指标与血压水平的关系 HDCP病人血清CHE表达与SBP、DBP水平均呈负相关关系(P<0.01),GGT、LDH表达与SBP、DBP水平均呈正相关关系(P<0.01)(见表3)。

表3 HDCP病人血清各指标与血压水平的关系(r)
2.4 血清各指标与子痫前期发病关系的logistic回归分析 在控制年龄、孕前体质量、孕周、产妇类型等基线资料后,经logistic回归分析发现,血清CHE水平与子痫前期发病呈负相关关系(P<0.01),GGT、LDH与子痫前期发病均呈正相关关系(P<0.01)(见表4)。
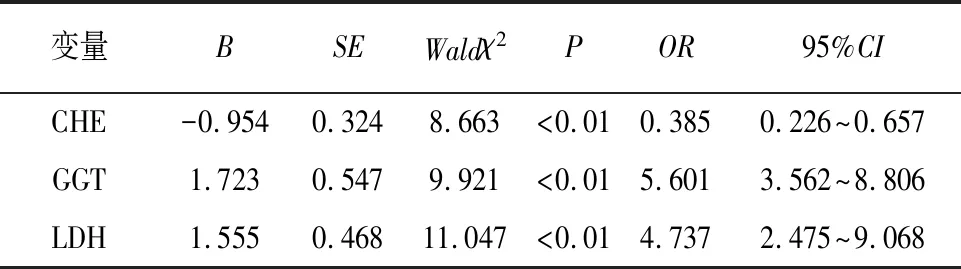
表4 血清各指标与子痫前期发病关系的logistic回归分析
2.5 是否出现不良妊娠结局HDCP病人血清各指标表达 随访至分娩,无脱落病例。出现不良妊娠结局HDCP病人血清CHE表达明显低于未出现不良妊娠结局HDCP病人(P<0.01),GGT、LDH表达均明显高于未出现不良妊娠结局HDCP病人(P<0.01)(见表5)。
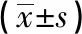
表5 是否出现不良妊娠结局HDCP病人血清各指标表达比较
2.6 血清各指标预测HDCP病人出现不良妊娠结局的ROC曲线分析 血清CHE、GGT、LDH预测HDCP病人出现不良妊娠结局的最佳截断值分别≤2.83 kU/L、>32.16 U/L、>256.06 IU/L,其曲线下面积(AUC)均小于联合预测(P<0.01)(见表6、图1)。
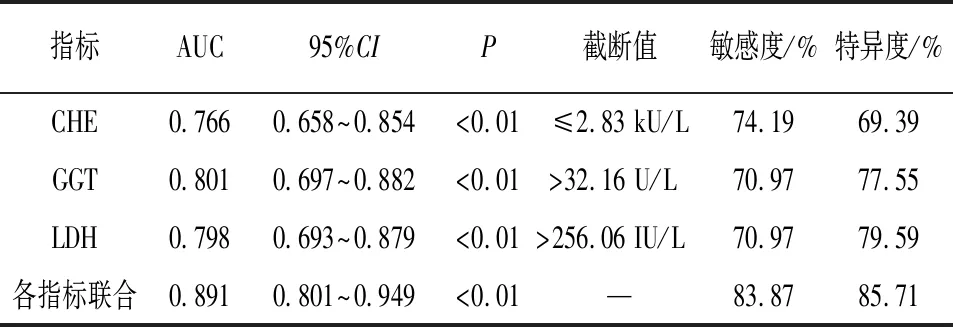
表6 血清各指标预测HDCP病人出现不良妊娠结局的ROC曲线分析

3 讨论
全身小血管痉挛、血管内皮细胞损伤、局部缺血是HDCP主要病理生理基础[9],但具体机制尚未完全阐明,且临床表现多样,故寻找可信赖指标,评估HDCP病人病情与预后情况是目前产科工作者研究重要课题。
LDH作为主要氧化还原酶之一,当细胞缺血缺氧时,无氧糖酵解增加,其合成与分泌加快,可能参与机体解毒、氧化还原及部分生理活动[10-11]。陈大立等[12]研究发现,血清LDH水平随HDCP疾病程度加重呈上升趋势,是子痫前期及伴严重表现子痫前期的独立危险因素,本研究结果与之相符。随HDCP病人病情持续进展,其血管壁紧张性、血管内压力出现不同程度升高,导致血管壁内皮细胞通透性增强[13],致大量蛋白及液体渗漏至组织间隙,从而促使血液黏稠度升高,引发血液氧供失衡,最终促使血液大量合成LDH。可见LDH通过反映HDCP病人缺氧缺血水平,有望成为评估病情程度的间接指标。本研究进一步经ROC曲线分析可知,血清LDH对HDCP病人出现不良妊娠结局具有一定预测价值,与蒋利红等[14]研究结果相符,推测可能是由于血清LDH水平持续升高一定程度会加重血液黏稠度,继而急剧增高孕妇血压,从而诱导胎盘血管急性动脉粥样硬化,降低胎盘功能,引发绒毛浸润障碍,导致胎盘浅着床,加重血管内皮功能障碍及免疫平衡失调,进而诱发胎盘供血不足,增加胎儿生长受限、新生儿呼吸窘迫等不良妊娠结局发生风险。因此,早期监测HDCP病人血清LDH水平,并予以早期干预、处理对预防不良妊娠结局具有重要临床价值。
研究[15]显示,约30%子痫前期病人存在明显肝功能异常,其中以转氨酶水平异常最为常见。同时,HDCP病人体内存在氧化应激、脂质过氧化,易引发血管内皮损伤,继而诱发子痫前期[16]。而GGT是评估肝功能状态最常用指标,也是氧化应激发生的独立危险因素[17]。另有学者[18]发现,血清GGT水平与血压水平存在正相关关系,可能是DBP升高的独立影响因素。本研究经Pearson相关分析可知,HDCP病人血清GGT表达与SBP、DBP水平呈正相关关系,可能与HDCP病人存在脏器低血流灌注现象,可能激发氧化应激,增加GGT水平,从而间接影响血压调节有关。推测血清GGT水平高表达对HDCP具有一定诊断价值。同时,DACAJ等[19]认为,母体脂代谢与糖代谢异常可能是子痫前期发病基础,不仅损伤胎盘与血管系统,还加重肝脏负担,主要表现为GGT、天门冬氨酸氨基转移酶等转氨酶水平增加。本研究结果显示,血清GGT水平在伴严重表现子痫前期病人呈高表达状态,与GOULOPOULOU[20]研究相似,分析机制在于,HDCP病人病情进展可能会加重肝脏内小动脉痉挛,引发肝细胞缺血、缺氧,进而诱导细胞肿胀、细胞膜通透性升高及肝细胞微粒体内酶分泌,从而释放大量血清GGT水平,形成恶性循环。另外,本研究还发现,血清GGT水平过度表达可能会增加HDCP病人不良妊娠结局发生风险,提示血清GGT水平对HDCP病人不良妊娠结局风险具有预测能力,可为临床选择针对性干预方案提供新靶点。
CHE是胆碱能信号传递重要调控环节,其水平下降可能提高乙酰胆碱酯酶活性,加重肝组织损伤[21]。本研究结果显示,血清CHE水平随HDCP病人病情程度加重出现下降趋势,并是子痫前期发生的重要影响因素,结合应萍等[22]研究结果推测,HDCP病人伴有母胎界面炎症反应,可激活机体代偿胆碱能抗炎通路,抑制血清CHE合成,促使CHE等酶蛋白消耗、分解,从而增加血清乙酰胆碱表达水平,引发促炎与抗感染反应失衡,加快病情恶化。但胆碱能抗炎通路是否在子痫前期疾病中也起着重要抗炎作用,需大量基础与临床研究进一步论述。另外,本研究随访至分娩发现,出现不良妊娠结局HDCP病人血清CHE表达低于未出现不良妊娠结局HDCP病人,推测与血清CHE表达下降可能会抑制胆碱能抗炎通路,诱发全身炎症反应,影响胎儿正常发育有关。然而经ROC曲线分析显示,血清CHE预测HDCP病人出现不良妊娠结局的特异度较低,预测效果不甚理想,故本研究选取联合预测模式,结果表明,血清CHE、GGT、LDH联合预测HDCP病人出现不良妊娠结局AUC为0.891,大于上述血清指标单一预测,说明三者联合可作为预测HDCP病人出现不良妊娠结局的生化检测指标,为临床治疗及孕产预后评估提供参考。
