直接前入路髋关节置换治疗股骨颈骨折
2021-09-27汲方圆吴玉宝田纪伟
汲方圆,吴玉宝,郝 鹏,田纪伟
(德驭医疗马鞍山总医院骨科中心,安徽马鞍山 243000)
股骨颈骨折(femoral neck fractures)多发生于老年性患者[1],低能量损伤是常见导致股骨颈骨折发生的损伤方式。有研究发现经保守治疗的髋部骨折有高达84%的死亡率。对于股骨颈骨折,可采用手术治疗,常见的手术方案有空心钉内固定和髋关节置换术,选用内固定术后治疗后,术后股骨头缺血性坏死的发生率可高达30%,内固定失效发生率约8%~15%[2]。研究发现全髋关节置换术(total hip arthro⁃plasty,THA)较内固定治疗降低了术后再手术发生率[3],同时也降低重大并发症的发生率,降低术后疼痛。传统人工髋关节置换术有前外侧入路、后外侧入路等手术入路[4],传统手术入路需切断相应的肌肉,对组织创伤较大,延长恢复时间。近年来,伴随着快速康复外科(enhanced recovery after surgery,ERAS)理念及微创理念的深入人心[5],直接前方入路(direct anterior approach,DAA)在髋关节置换术中的应用重新进入大众的视野,本研究通过对本院采用直接前入路患者资料的收集来评价直接前入路的安全性。
1 资料与方法
1.1 纳入与排除标准
纳入标准:(1)病程<3周的股骨颈骨折;(2)受伤前可扶拐/不扶拐行走,为非卧床患者;(3)BMI<40 kg/m2患者。
排除标准:(1)合并严重内科疾病,患者无法耐受正常手术;(2)凝血系统功能异常。
1.2 一般资料
回顾性分析2018年10月—2020年6月收治的股骨颈骨折患者的临床资料,共65例患者符合上述标准,纳入本研究。依据术前医患沟通结果,将患者分成两组。其中,27例DAA入路,38例采用ALA。两组患者术前一般资料见表1,两组患者在年龄、性别、侧别、BMI、损伤至手术时间,以及骨折Garden分型的差异均无统计学意义(P>0.05)。本研究获得医院伦理委员会批准,所有患者均知情同意。
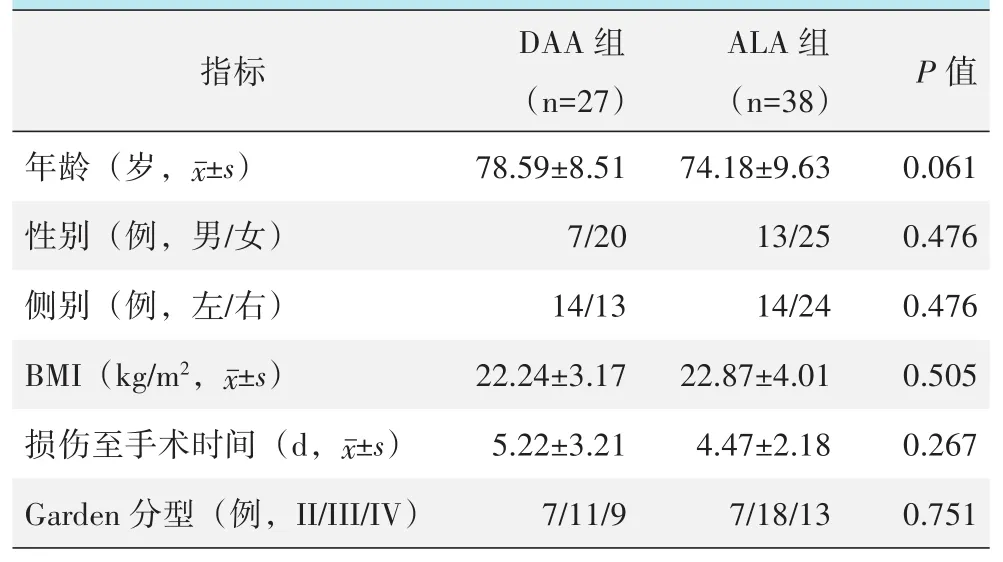
表1 两组患者一般资料与比较
1.3 手术方法
DAA组:患者取侧卧位,以髂前上棘和大转子作为解剖标志,在髂前上棘远端外侧2~4 cm处做一个斜形切口,至大转子体部的前侧,显露阔筋膜张肌和缝匠肌之间的间隙,在肌间隙解剖分离,显露髋关节囊前侧,用牵开器维持良好显露,依据情况,切开或完全切除前侧关节囊,探明股骨颈骨折情况,如股骨头取出困难,先截除一段股骨颈后,取出股骨头。使用2个或3个牵开器充分显露髋臼,去除边缘骨赘、盂唇,必要时松解关节囊。将髋臼锉置入髋臼底,逐级磨削去除髋臼软骨,至皮质下骨,选择合适的髋臼金属假体,按解剖位置嵌入髋臼窝,置入髋臼假体内衬。屈曲外旋90°,使股骨端髓腔在切口良好显露,逐级扩髓,按解剖位置打入大小合适的股骨柄假体,测试后,安装合适的颈、头组件,复位关节。
ALA组:患者取侧卧位,由髂前上棘下后外侧2~4 cm至大转子行切口,并沿股骨干轴线适当下延,在阔筋膜张肌和臀中肌间隙之间进入,显露并切开前侧关节囊,使下肢外旋,显露骨折的股骨头与颈,取出股骨头,髋臼与股骨假体置换基本同上。
两组患者术后均给予患肢防旋鞋进行固定,指导患者进行双下肢功能锻炼,术后第2 d拔出引流管,嘱扶双拐下地活动,术后需要进行为期35 d的抗凝治疗,疼痛时给予止痛处理。
1.4 评价指标
记录围手术期资料,包括手术时间、切口长度、术中失血量、术后引流量,切口愈合和住院时间。记录随访过程中发生的不良事件,采用完全负重活动时间、Harris评分、髋关节伸屈活动度(range of mo⁃tion,ROM)评价临床效果。行影像学检查,测量髋臼假体前倾角、髋臼外展角及双侧股骨长度差值。
1.5 统计学方法
2 结果
2.1 围手术期情况
两组患者均顺利完成手术,术中未出现血管及股外侧皮神经损伤、假体周围骨折等并发症。两组患者围手术期资料见表2,两组手术时间、术中出血量、术后引流量、切口愈合等级及住院天数差异无统计学意义(P>0.05),但是,DAA组手术切口的长度显著短于ALA组(P<0.05)。
表2 两组患者围手术期资料(±s)与比较

表2 两组患者围手术期资料(±s)与比较
images/BZ_14_204_388_781_462.pngimages/BZ_14_204_537_781_612.pngimages/BZ_14_781_388_1218_462.pngimages/BZ_14_781_537_1218_612.pngimages/BZ_14_1218_388_1863_462.pngimages/BZ_14_1218_537_1863_612.png手术时间 (min,images/BZ_8_1436_2971_1455_3002.png±s)101.30±19.84103.82±26.420.677images/BZ_14_1863_388_2276_462.pngimages/BZ_14_1863_537_2276_612.pngimages/BZ_14_204_686_781_761.pngimages/BZ_14_781_686_1218_761.pngimages/BZ_14_1218_686_1863_761.pngimages/BZ_14_1863_686_2276_761.pngimages/BZ_14_204_836_781_910.png术中出血量 (ml,x±s)住院天数 (d,images/BZ_8_1436_2971_1455_3002.png±s)images/BZ_14_781_836_1218_910.png400.00±156.52 12.93±8.93images/BZ_14_1218_836_1863_910.png394.74±191.29 12.76±4.85images/BZ_14_1863_836_2276_910.png0.907 0.925
两组患者均无切口深部感染、围手术期假体关节脱位和症状性血栓等并发症。两组患者均未发生围手术期心脑血管事件等严重问题,无死亡者。
2.2 随访结果
所有患者均完成随访,随访时间12~32个月。ALA组出现1例髋关节脱位,影像显示髋臼外翻角和前倾角过大,行髋关节翻修。其余患者随访期均无不良事件。
两组患者随访结果见表3。DAA组完全负重活动时间显著早于ALA组(P<0.05)。与术后1个月相比,末次随访时,两组患者Harris评分和髋伸屈ROM均显著增加(P<0.05)。术后1个月时,DAA组Harris评分和伸屈ROM均显著优于ALA组(P<0.05),但末次随访时,两组间Harris评分和髋伸屈ROM的差异均无统计学意义(P>0.05)。
表3 两组患者随访结果(±s)与比较

表3 两组患者随访结果(±s)与比较
images/BZ_14_205_1514_759_1587.pngimages/BZ_14_205_1660_759_1732.pngimages/BZ_14_759_1514_1073_1587.pngimages/BZ_14_759_1660_1073_1732.pngimages/BZ_14_1073_1514_1533_1587.pngimages/BZ_14_1073_1660_1533_1732.pngimages/BZ_14_1533_1514_1989_1587.pngimages/BZ_14_1533_1660_1989_1732.png完全负重活动时间(d)34.59±7.63744.18±7.00<0.001images/BZ_14_1989_1514_2275_1587.pngimages/BZ_14_1989_1660_2275_1732.png0.070images/BZ_14_205_1805_759_1878.pngimages/BZ_14_759_1805_1073_1878.pngimages/BZ_14_1073_1805_1533_1878.pngimages/BZ_14_1533_1805_1989_1878.pngimages/BZ_14_1989_1805_2275_1878.png髋伸屈ROM(°)images/BZ_14_205_1951_759_2024.pngimages/BZ_14_759_1951_1073_2024.png末次随访术后1个月P值images/BZ_14_1073_1951_1533_2024.png90.93±2.85 94.81±2.00<0.001images/BZ_14_1533_1951_1989_2024.png89.76±2.22 85.71±2.01<0.001images/BZ_14_1989_1951_2275_2024.png<0.001
2.3 影像评估
两组患者影像测量结果见表4。末次随访时,与ALA组相比,DAA组股骨前倾角和双侧股骨长度差值小,而髋臼外展角大,但两组间上述指标的差异均无统计学意义(P>0.05)。
表4 两组患者影像评估结果(±s)与比较
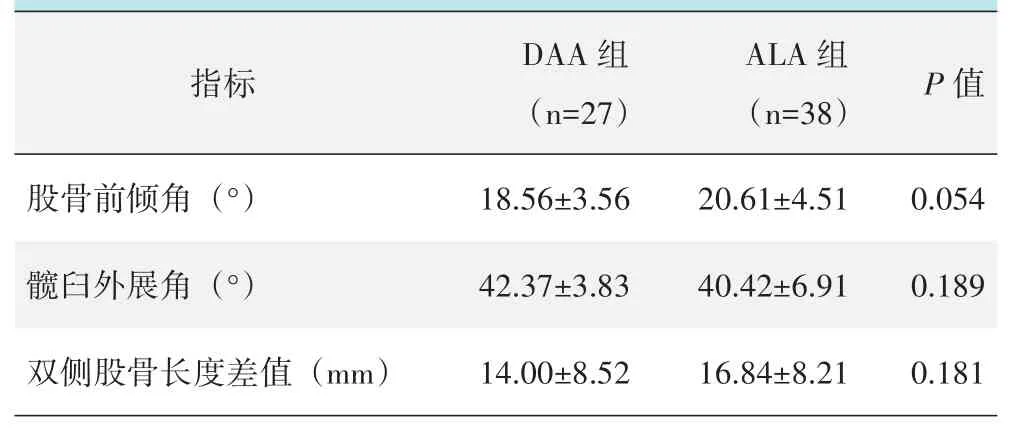
表4 两组患者影像评估结果(±s)与比较
images/BZ_14_204_2882_630_2969.pngimages/BZ_14_630_2882_832_2969.pngimages/BZ_14_832_2882_1051_2969.png股骨前倾角(°)18.56±3.5620.61±4.510.054images/BZ_14_204_2652_630_2795.pngimages/BZ_14_556_2768_560_2768.pngimages/BZ_14_630_2652_832_2795.pngimages/BZ_14_832_2652_1051_2795.pngimages/BZ_14_1051_2652_1187_2795.pngimages/BZ_14_1051_2882_1187_2969.png双侧股骨长度差值(mm)14.00±8.5216.84±8.210.181
至末次随访时,两组患者均未见髋臼与股骨假体松动或移位等不良影像改变。DAA组典型影像见图1d~1g。

图1 患者,女,83岁,左股骨颈骨折,行DDA入路全髋关节置换术 1a:术前体表标记DAA入路切口 1b:术中暴露取股骨头 1c:缝合手切口情况 1d,1e:术前正位和斜位X线片示左股骨股嵌插骨折 1f,1g:末次随访时正位和斜位X线片示股骨前倾、髋臼外展角可,假体未见下沉
3 讨论
老年股骨颈骨折常选择人工关节置换术,其手术入路包括前外侧、外侧、后外侧和后侧入路[6]。Parvaresh等[7]发现髋部短外旋肌肉主要起稳定关节作用,传统入路在手术过程中需打断外旋肌群、臀中、小肌等,使髋关节稳定性降低,增加术中出血和术后假体的脱位风险。本科翻修行1例髋关节脱位时发现,该患者的外旋肌群及臀中肌、臀小肌已出现萎缩,在股骨大转子处未见附着,这可能是导致该名患者髋关节多次脱位的原因。1980年,Light等[8]等DAA的手术过程进行了系统的阐述,DAA入路因其多项优势逐渐替代侧入路髋关节置换术[9]。Meermans等[10]发现DAA入路术后前六周Harris评分高于其他入路,本研究中DAA组术后1月harris评分高于ALA组,术后完全负重时间短于ALA组,差异有统计学意义,两组患者术后末次Harris评分差异无统计学意义。可见DAA组患者术后可早期下地活动,早期临床疗效更佳,但两种手术入路远期临床效果相似。Ponzio等[11]发现DAA入路术后翻修率约为0.4%,低于其他入路,因为DAA入路是经过Hueter间隙进入[12]。Rudert等[13]发现可用 tensor fasciae latae perforator等作为解剖学标准寻找Hueter间隙,术中要注意保护股外侧皮神经,寻找旋股外侧动脉的穿支并结扎,Zhao等[14]发现电凝旋股外侧动脉穿支可起到与结扎止血同的效果,从而加快手术速度,降低因线结脱落而导致出血的风险。显露髋臼后,假体可在Lewinnek安全区内安放[15],其角度为为前倾(15±10)°、外展(40±10)°,术后假体脱位率仅有1.5%,安装在该范围外则脱位率可上升到6.1%[16],Archbold 等[17]发现术中可通过髋臼横韧带确定髋臼中心,术后假体脱位率约0.6%。本研究中出现的1例髋关节脱位即为前倾角及外展角较大引起。DAA一般采用平卧位,该术式容易固定骨盆,确定髋臼置入角度,术中对比两侧下肢长度,但需要特定的手术床,本科行DAA入路时选择侧卧位,术中可内收、外旋、过伸患肢,使股骨近端更容易显露。本研究两组患者在出血量以及术后引流量等方面差异无统计学意义,与DAA入路学习曲线有关[18]。
综上所述,在手术医生熟练掌握DAA入路后,其具有创伤小、术后早期功能康复和低脱位率和低翻修率等优点,相信将来将会有更广阔的发展空间。
