自制取物袋应用于腹腔镜子宫肌瘤切除术的临床研究
2021-09-23王崇德田学鹏张艳红李绪芹张师前周克水
张 璇,王崇德,田学鹏,张艳红,李绪芹,张师前,周克水
(1.桓台县妇幼保健院妇科,山东 淄博,256400;2.山东大学齐鲁医院妇产科)
传统腹腔镜子宫肌瘤切除术往往需借助电动分碎器分割肌瘤,以利取出。有研究表明,腹腔镜手术借助开放式分碎器,高速运转的旋切装置导致肿瘤形成碎屑或细胞雾气,致使肿瘤组织播散并残留于盆腹腔内,进而造成良、恶性肿瘤盆腹腔内的播散、种植[1-2]。文献报道[3],约50%的腹膜播散性平滑肌瘤患者有腹腔镜子宫肌瘤分碎术史,肌瘤分碎器所致的医源性腹膜子宫平滑肌瘤病发生率为0.5%~1.2%[4]。我院妇科腹腔镜诊疗中心采用自制取物袋经脐取瘤,于取物袋内将肿瘤条块化,效果较好。现将结果报道如下。
1 资料与方法
1.1 临床资料 选取2018年2月至2019年5月于桓台县妇幼保健院行腹腔镜下单发子宫肌瘤切除术的106例患者,按应用的取物装置将患者分为观察组与对照组,其中57例采用自制取物袋经脐取瘤技术(观察组),49例采用充气式可视性密闭取物装置电动分碎器取瘤术(对照组),两组患者临床资料差异无统计学意义,见表1。

表1 两组患者临床资料的比较
1.2 纳入与排除标准 纳入标准:(1)术后病理结果证实为子宫平滑肌瘤;(2)均为肌壁间或浆膜下肌瘤;(3)术前超声检查提示均为单发肌瘤;(4)BMI<30 kg/m2;(5)无盆腔手术史;(6)无手术禁忌证;(7)能耐受腹腔镜手术及麻醉。排除条件:(1)严重的系统性疾病不能耐受麻醉及手术;(2)合并生殖道炎症;(3)术中盆腔广泛致密粘连,分解困难。两组患者术前血尿常规、生化全项、凝血系列、心电图、胸片检查均未见明显异常,术前均签署知情同意书,并经本院伦理委员会审核通过。
1.3 手术方法 两组患者术前辅助检查、术前准备、器械准备、围手术期护理基本相同。均采用气管插管全麻,术前30 min预防性应用抗生素。患者取膀胱截石位,留置导尿管。常规消毒腹部及会阴部,铺巾。观察组手术步骤:(1)麻醉前完成简易无菌取物袋的制作:取吸引器内包装袋,剪开其中一边形成开口,自该开口边缘下1~1.5 cm处用10号丝线单纯缝合1周后打体外滑结,剪掉多余的丝线,线结两头分别长1.5 cm、2.5 cm(图1、图2)。(2)脐孔上缘做长约0.2 cm纵行切口,穿刺气腹针建立气腹,压力维持在10~12 mmHg,延长脐孔上缘纵行切口至1.0 cm,巾钳提拉腹壁,穿刺Trocar,置入腹腔镜探查盆、腹腔。(3)经阴道留置举宫器以摆动子宫位置。(4)分别于右下腹麦氏点及左下腹麦氏点对应位置做0.5 cm切口,穿刺Trocar。(5)自肌瘤基底部注入3 U垂体后叶素生理盐水溶液6 mL。(6)用单极电凝钩于肌瘤表面做纵行切口,切口长度略小于肌瘤直径,肌瘤钻提拉肌瘤,电凝钳剔除肌瘤。(7)1号可吸收线间断缝合肌瘤创面。(8)折扇样折叠简易取物袋后经脐部切口置入,见图3,收紧滑结,使取物袋密闭。(9)大量温生理盐水反复冲洗盆腔,自左下腹或右下腹切口于子宫直肠窝留置引流管并1号丝线固定,电凝钳提拉取物袋缝扎的丝线末端至脐部切口处。(10)取出脐部Trocar,向下将脐孔切口扩至2.0~2.5 cm,提出取物袋上缝扎的丝线,将取物袋开口提出腹壁,剪刀沿取物袋缝扎线下0.5 cm处剪开,助手提拉取物袋边缘并外展,见图4,主刀用巾钳或艾利斯提拉肌瘤,刀片切开肌瘤,边切边调整肌瘤位置至肌瘤完全取出(条块化肌瘤),并随之取出取物袋。(11)用1号可吸收线缝合脐部切口腹膜、筋膜层,4-0可吸收线皮内缝合脐部及下腹切口。对照组:(1)~(6)步同实验组(2)~(7)步。(7)扩大右下腹切口至2.0 cm,穿刺相应Trocar,并自该Trocar内置入可视性密闭式取物装置。(8)将切除的肌瘤置入取物装置,扎紧取物装置敞口端,并剪断敞口端套扎线,将取物袋完全放入盆腹腔。(9)分别自3个Trocar中提出各指端至腹壁外,将Trocar取出后经指端置入取物装置并丝线扎紧固定,(10)左下腹Trocar内置换小抓钳,钳夹固定肌瘤,右下腹Trocar置换分碎器,钳夹肌瘤,边粉碎边取出肌瘤后松解Trocar与取物装置间的固定丝线,取出Trocar,自右下腹切口取出取物装置。(11)各切口再置入相应Trocar、腹腔镜等,用大量温生理盐水反复冲洗盆腔,自左下腹或右下腹切口于子宫直肠窝留置引流管,并用1号丝线固定。(12)用1号可吸收线缝合右下腹切口腹膜、筋膜层,1号丝线8字缝合脐部切口筋膜层,4-0丝线皮内缝合脐部及下腹切口。
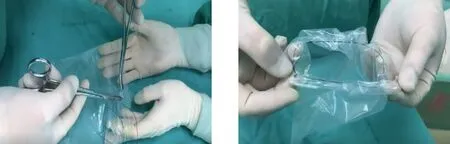
图1 袋口边缘下10号丝线单纯缝合后打滑结 图2 完成取物袋制作

图3 将肌瘤放入取物袋内 图4 提拉取物袋边缘并外展
1.4 评价指标 收集临床相关指标:手术时间(由建立气腹至皮肤缝合结束)、肌瘤取出时间(扩大切口至取出肌瘤的切口缝合结束)、术后切口疼痛持续时间(患者安返病房至切口无疼痛感)、术后住院时间(术后安返病房至办理出院手续)、住院费用。
2 结 果
2.1 两组手术相关指标的比较 观察组取瘤时间、手术时间、术后切口疼痛持续时间、住院时间均短于对照组,住院费用低于对照组,差异有统计学意义(P<0.05);见表2。术中两组取物袋均未发生破裂,术后充液检查取物袋均无漏液。均于术后24 h拔除尿管,术后48 h拔除引流管。
表2 两组患者手术相关指标的比较
2.2 随访 术后1年复查超声,均未查见肌瘤复发或盆腔内肿瘤,患者已正常生活或工作。对照组右下腹切口均可见,瘢痕组织隆起于皮肤表面者4例;观察组手术瘢痕均不明显。两组患者手术切口及周围均未探及包块。
3 讨 论
传统开放式分碎器取瘤已被证实可引起良恶性肿瘤播散,导致寄生性肌瘤的发生[5]。有研究表明,子宫肌瘤发生肉瘤变性的概率为0.4%~0.8%[6],电动旋切器的应用可导致肉瘤细胞的腹腔播散率增加,缩短患者的生存期[7]。分碎术可导致子宫肌瘤种植生长,形成腹膜播散性平滑肌瘤病[8]。而密闭装置内组织粉碎可有效减少组织种植[9]。1991年Semm发明了手工分碎器,可经较小切口取出较大的组织、器官,避免了剖腹取标本,缩短了手术时间;此后,电动分碎器被逐步应用于各类微创手术。1995年美国食品药品监督管理局批准电动分碎器应用于临床,应用过程中脏器损伤、良恶性肿瘤或组织的播散、种植等相关并发症的报道越来越多,因此,美国食品药品监督管理局于2014年4月17日提示不建议腹腔镜下行子宫肌瘤分碎术,同年11月25日再次进行了警告。2020年2月5日美国食品药品监督管理局更新了2014年关于腹腔镜分碎器的安全通告,重申子宫肌瘤切除术或子宫切除术的特定患者应用包含组织密闭系统的腹腔镜分碎器。
近年已有多种密闭取物装置应运而生,这些装置可有效降低肿瘤播散种植风险,但部分装置价格较高,增加了手术费用,加重了患者的经济负担。我们一直探索经济实用、安全可靠的密闭系统,并于2015年开始使用自制充气式取物袋[10],保持了腹腔镜切口小、疼痛轻、康复快等优点,但使用过程中充气量不易把握,术中仍需使用分碎器,粉碎过程中有装置破裂的可能,不能降低术中脏器损伤风险,切口同传统腹腔镜手术。本研究中的自制取物袋无需充气,取瘤时为提出腹壁手工分碎。经腹壁切口手工粉碎并取出组织较分碎器旋切取出组织更安全[11]。较大切口为脐部切口,皮肤自然皱褶可遮盖切口,从而达到无瘢痕的目的,具有美容效果;此外,下腹切口减小,降低了切口疝的发生风险。
本研究中,两组患者年龄、BMI、孕次及肌瘤直径差异无统计学意义,肌瘤取出时间、手术时间、切口疼痛时间、住院时间、住院费用差异有统计学意义。观察组应用自制取物袋,不应用分碎器,无耗材应用,术后住院时间又短于对照组,因此住院费用更低,有效减轻了患者的经济压力,节约了医保资金,具有社会经济学意义。此外,术后切口疼痛时间短利于早下床活动、早恢复,预防下肢静脉血栓,促进胃肠蠕动。住院时间短、住院费用低、切口无瘢痕对患者术后心理恢复具有良好的作用。
自制取物袋手工粉碎取出肌瘤安全、可靠,可有效防止良恶性肿瘤的播散与种植。较目前临床常见的成品取物装置操作简单,且经济、实用。该简易取物袋无需额外耗材,临时取材即可(吸引管内包装袋),减少了手术耗材,减轻了患者的经济负担;因无需使用旋切器,有效降低了术中脏器、组织损伤风险及住院费用;制作简单,即学即会,无需花费大量时间学习。同时与单孔腹腔镜手术相比,此技术保留了传统腹腔镜手术的优点,操作孔间的间距大、操作难度低、脏器损伤风险小;与经阴道取物的方法相比,感染风险低[12],操作视野开放、清晰。
该简易取物袋目前在我院已应用于大部分肌瘤切除术、卵巢囊肿剥除术、附件切除术,是安全、可靠的取瘤方法,符合“决策、无瘤观念与无瘤技术三位一体是分碎术完整的防范体系[8]”的共识。
