北京市医药分开综合改革背景下基层卫生服务对慢病控制的影响研究
2021-09-16王惠娟刘晓云
王惠娟,刘晓云
(1.北京大学公共卫生学院,北京 100191;2.北京大学中国卫生发展研究中心,北京 100191)
通过基层医疗卫生机构为慢性非传染性疾病患者提供干预措施,基层医务人员作为慢病防治的第一线守护者,是我国慢病管理的主要方式,也是国际社会的通行做法和成功经验[1,2]。自2009年起,我国基本公共卫生服务项目启动,基层医疗机构承担起高血压、糖尿病患者健康管理的主要职能。基层医疗服务有助于促进慢病管理服务的连续性,减少慢病患者对于二三级医疗机构的需要,降低医疗费用[3]。尽管如此,长期以来,许多常见病、轻症患者就医时更倾向于选择大医院、专科医院,他们认为大医院能够提供质量更高的医疗服务,一定程度上造成三级医院“看病难”的局面[4],在一项对我国医生的调查中,84%的医生认为常见病、轻症患者会绕过基层医疗机构去更高层级的医疗机构就诊[5]。如何引导患者合理有序就诊,促使患者下沉到基层医疗机构,分化各级医疗机构的功能,成为我国医疗卫生体制改革的难点和痛点。
2017年北京市医药分开综合改革的实施通过梯度化的医事服务费、基层药物目录的完全对接以及慢病长处方等综合措施促使慢病患者下沉到基层医疗机构就诊[6,7]。但有研究人员认为当前我国基层医疗机构慢病管理能力不足,较少有高血压、糖尿病患者在基层医疗机构确诊,其中极少数患者得到控制[8]。以当前基层医疗机构的服务能力,通过政策手段将患者下沉到基层,可能会对服务质量、患者健康结局产生不利影响。因此,基于北京市当前的宏观卫生政策背景,基层医疗卫生服务与慢病患者慢病控制效果的关系及其变化亟需科学的定量证据。国内关于基层就诊对于慢病控制效果影响的实证研究较少,比较医疗体制改革进程中基层医疗卫生服务与慢病控制效果的关系变化的相关研究更为缺乏,且研究多为定性研究[9],未能发现基层就诊对慢病控制效果的独立影响作用,本研究利用北京市第五次(2013年)和第六次(2018年)卫生服务调查数据,选择因“高血压”“糖尿病”就诊的患者作为研究对象,分析基层就诊对慢病控制效果的作用及其变化,为我国基层医疗卫生机构提高服务质量、完善基层慢病管理模式提供科学依据和参考。
1 资料与方法
1.1 数据来源与样本情况
国家卫生服务调查(National Health Service Survey,NHSS)是了解我国居民卫生服务需要、卫生服务利用、医疗费用等信息的重要途径。NHSS始于1993年,每五年开展一次,调查方法采用多阶段整群随机抽样。2013年和2018年分别开展了第五次和第六次国家卫生服务调查[10,11]。作为国家卫生服务调查的样本点,2013年北京市共10个区参加调查[12]:东城、朝阳、海淀、石景山、门头沟、通州、昌平、怀柔、密云、延庆,共7800户20,376人;2018年北京市全部区县(16区)参加调查[13]:东城、西城、朝阳、海淀、丰台、石景山、通州、顺义、大兴、昌平、房山、门头沟、平谷、怀柔、密云、延庆,共12,303户29,197人。选择北京市2次(2013年和2018年)卫生服务调查中35岁及以上、因“高血压”或“糖尿病”就诊的患者作为研究对象。
1.2 理论框架及变量筛选
本研究以高血压、糖尿病患者自我报告的血压、血糖控制情况判断患者慢病控制效果。基于安德森理论模型[14],结合变量的可获得原则,将影响慢病患者慢病控制效果的影响因素分为个人特征、医疗行为以及宏观政策因素。其中,个人特征包括倾向特征(人口学特征、社会结构、健康信念)、使能资源以及健康需求3个维度。人口学特征包括年龄、性别、教育程度、城郊地区、体重、吸烟、饮酒、锻炼情况和服药依从性。使能资源包括收入水平、医保类型和距最近医疗机构距离。以合并其他慢病情况对慢病患者健康需求加以测量,以就诊机构类型衡量医疗行为,以年份反映宏观政策因素的影响。变量分组参考既往文献研究及国家卫生服务调查报告的分组方式。
1.3 统计分析方法
分类变量采用率、构成比进行描述,并采用卡方检验进行单因素分析。通过单因素分析比较不同年份慢病患者的分布、不同特征患者慢病控制情况的差异。若理论频数超过5,应用Pearson卡方进行检验,若理论频数小于5,用连续校正的卡方进行检验。通过多因素回归模型研究北京市慢病患者慢病控制效果的影响因素。根据因变量特征,血压/血糖得到控制赋值为1,未控制赋值为0,应用二分类变量的logistic回归模型分析慢病控制效果的影响因素。通过在模型中加入年份与是否基层就诊的交互项分析基层就诊与慢病控制效果的关系变化。构建模型如下:
logit(y)=β0+β1phc+β2t+β3phc·t+βnxn+ε
其中,y表示慢病控制效果,以高血压患者自报血压控制情况以及糖尿病患者血糖控制情况来度量慢病控制效果;phc为是否基层机构就诊,指调查前两周因高血压或糖尿病首次就诊的医疗机构类型,基层就诊赋值为1,非基层就诊赋值为0;t为时间的虚拟变量,2018年赋值为1,2013年赋值为0。β1度量了2013年非基层就诊与慢病控制效果的关系,β2表示非基层就诊与慢病控制效果的关系变化,β3指是否基层就诊与慢病控制效果关系的变化,即本研究所关心的参数。β3为正时,表示与2013年相比,2018年基层就诊与慢病控制效果正相关[15]。本研究应用统计软件为Stata 15.0。
2 结果
2.1 调查患者基本情况
2013年高血压就诊患者共1153人,糖尿病就诊患者共408人。2018年由于调查范围扩大,高血压就诊患者共2570人,糖尿病就诊患者1064人。2018年相较于2013年:从人口学特征来看,两种慢病患者性别、年龄以及城郊地区分布较为稳定,受教育程度较高的患者比例显著增加;从使能资源来看,平均家庭年收入显著增加(经CPI校正后);从医疗行为来看,高血压患者就诊机构选择行为变化不显著,而糖尿病患者基层就诊比例显著增加(P<0.05)。
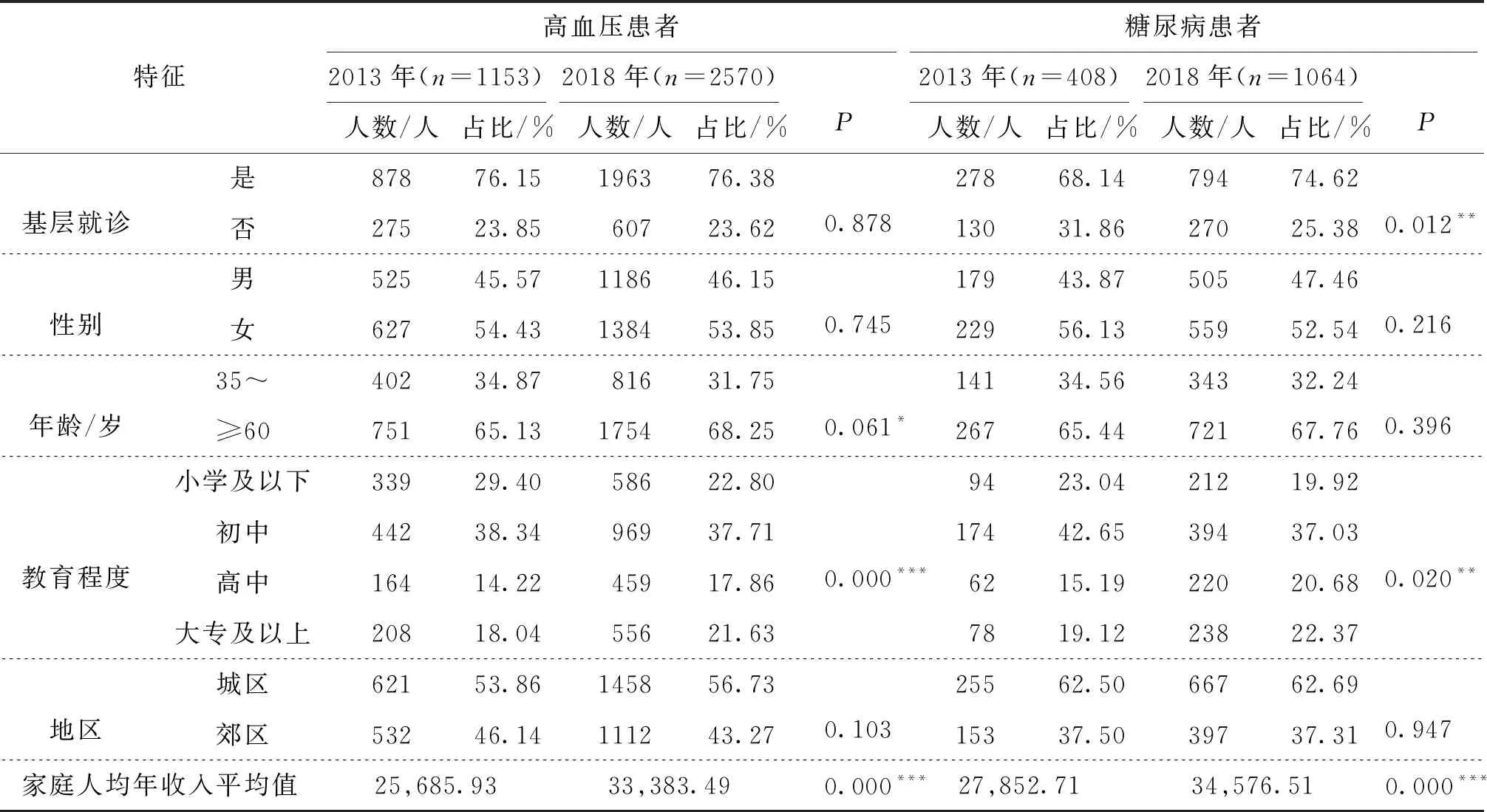
表1 2013年和2018年调查患者基本情况
2.2 2013年和2018年慢病患者慢病控制情况比较
总体来看,2018年相较于2013年就诊高血压患者自报血压控制率变化不大,就诊糖尿病患者自报血糖控制率从51.47%下降到46.15%,但差异均无统计学意义。从高血压患者血压控制情况来看:2018年相较于2013年,基层医疗机构就诊的高血压患者血压控制率差异无统计学意义(P=0.641),非基层医疗机构就诊的高血压患者血压控制率差异无统计学意义(P=0.153)。从糖尿病患者血糖控制情况来看:2018年相较于2013年,不同就诊机构的糖尿病患者血糖控制率变化存在异质性,基层就诊患者血糖控制率降低9.68个百分点(P=0.005);非基层就诊患者血糖控制率上升4.33个百分点(P=0.416)。见表2。
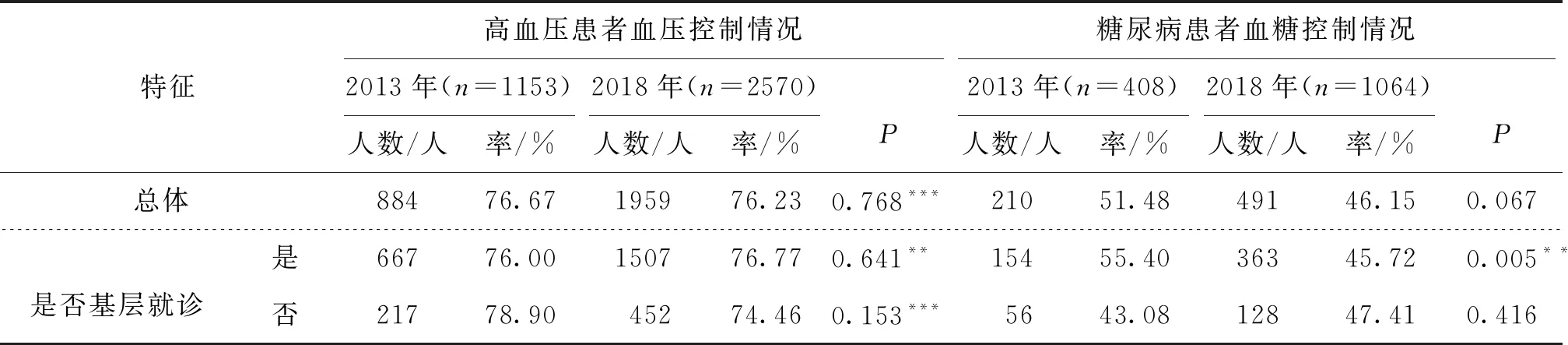
表2 2013年和2018年基层就诊慢病患者慢病控制情况变化
2.3 基层卫生服务利用对慢病控制效果的影响分析
从高血压患者血压控制情况来看,在控制其他变量条件下,未发现基层卫生服务与高血压患者血压控制率的关系发生变化。从糖尿病患者血糖控制情况来看,在控制其他变量条件下:就诊机构类型的OR值为2.03,说明2013年基层就诊糖尿病患者血糖控制率是非基层医疗机构就诊患者血糖控制率的2.03倍;就诊机构与年份交互项的OR值小于1,说明与2013年相比,2018年选择基层就诊对糖尿病患者血糖控制具有负向影响。见表3。
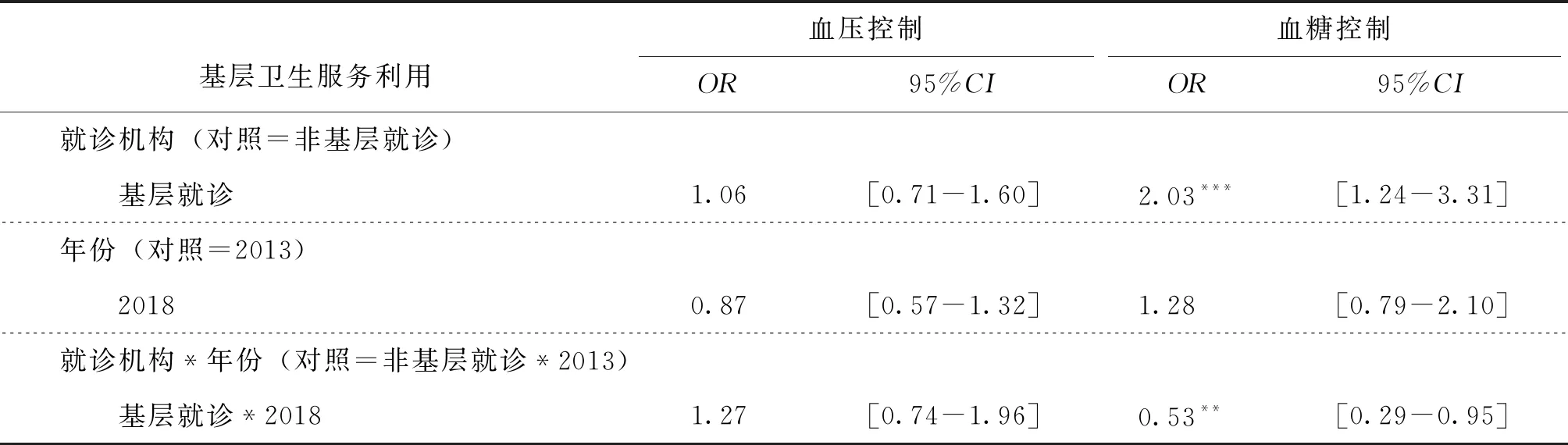
表3 基层卫生服务利用对慢病控制情况的影响logistic回归分析
3 讨论
3.1 2013-2018年糖尿病患者基层卫生服务利用行为增加
分级诊疗、基本公共卫生项目以及基层医疗机构建设是我国深化医药卫生体制改革的重要内容,对建立高效的就医格局和解决“看病难、看病贵”问题具有重要意义。本研究发现相较2013年,2018年北京市高血压患者基层就诊比例略有增加,从76.15%增加到76.38%(P>0.05),而糖尿病患者基层就诊比例增速较快,从68.14%上升到74.62%(P<0.05)。周书铎等[6]人采用间断时间序列分析方法分析北京市医药分开综合改革后患者就医流向的变化,发现2017年4-10月,三级医院平均每家机构门急诊人次同比下降12.11%,基层医疗机构同比上升11.49%,北京市医药分开综合改革通过基层药物目录的完全对接以及梯度化医事服务费的设置促使轻症、以开药为主的慢病患者下沉到基层就诊[7]。理论上,除北京市医药分开综合改革措施外,基本公共卫生项目的发展、家庭医生签约制度覆盖范围的扩大等均可能是导致慢病患者基层就诊行为增加的原因,但是缺少对于医疗行为相关实证研究的证据。参考其他地区慢病患者基层就诊行为的变化来看,2015年,慢病先行、三师共管的分级诊疗“厦门模式”在厦门市全面推行,改革实施一年后调查显示糖尿病患者基层就诊比例从40.7%上升到78.1%,高血压病人从72.6%提高到95.7%[16]。本研究的慢病患者基层就诊比例增速慢于既往研究,一方面可能是本研究时间跨度较长,未能发现相关卫生政策实施后的短期波动;另一方面可能是政策环境差异所致,北京市区域内交通便捷,优质医疗服务资源更多,居民获得大医院服务更加容易。因此,北京慢病患者基层就诊比例仍有上升空间,除了价格和地理可及性的吸引,针对北京市基层医疗卫生机构,如何通过服务质量吸引慢病患者下沉到基层就诊是北京市医改的难点。
3.2 基层医疗机构应进一步提高糖尿病综合管理能力,以适应糖尿病患者的下沉
我国高血压和糖尿病的管理模式是通过在社区实施国家基本公共卫生服务项目落实的[17]。随着基层医疗机构慢病患者的增加,长远来看,基层医疗机构能否“接得住”下沉到基层医疗机构的慢病患者对于其慢病控制效果具有重要影响。高血压、糖尿病是冠心病、卒中的主要危险因素[18]。在慢病管理中,如何管理好各种心血管病的风险;控制血压、血糖水平,从而降低远期合并症的发生率和死亡率,提升患者生存质量是临床和公共卫生需要迫切应对的重要问题[19]。本研究发现,2018年选择基层医疗机构就诊的高血压患者血压控制率显著上升,选择非基层医疗机构就诊的高血压患者血压控制率显著下降;选择基层医疗机构就诊的糖尿病患者血糖控制率显著下降。进一步多因素回归分析就诊机构选择与慢病控制情况的关系发现,就诊机构选择与高血压患者血压控制的关系未发生变化,但是与糖尿病患者血糖控制的关系发生变化,与2013年相比,2018年选择基层医疗机构就诊的糖尿病患者血糖控制率下降。可能的原因是:随着家庭医生签约制度、基本公共卫生服务与基层医疗机构建设的推进,基层医疗机构的服务质量得到了一定的提升,但是还不足以应对大量糖尿病患者的下沉。与高血压患者通过健康指导、自我管理控制血压不同,糖尿病患者血糖的控制情况受药物支持以及医疗服务质量的影响较大[20]。针对糖尿病患者,医疗服务质量决定了医务人员能否开出安全有效的治疗药物处方,能否及时发现患者的合并症症状上转到上级医院。有研究对上海市不同机构就诊的慢病患者慢病控制情况进行分析,多元回归分析发现社区卫生服务中心就诊有利于高血压患者血压控制,未发现社区卫生服务中心就诊有利于糖尿病患者血糖控制[21]。随着基层医疗机构患者的增加,机构医务人员工作负担加重,对患者个人的健康教育、健康行为指导、慢病管理指导时间减少也会导致基层就诊糖尿病患者血糖控制下降。因此,针对糖尿病患者血糖控制,在基层卫生的供给侧改革中,培养卫生技术人员的专业知识和临床技能是基础。有研究认为卫生人员的医学知识和实际诊疗行为之间存在差异,缺乏有效的激励机制促使卫生人员采取正确的诊疗行为[22]。通过年薪制改革,改善基层医生的收入水平,使基层医生有提供高质量服务的积极性,从而改善基层医疗机构糖尿病管理能力。
3.3 本研究的局限性
本研究数据来源于问卷调查,可能存在回忆偏移的问题,居民自报的血压、血糖控制情况可能存在假阳性。此外,研究使用两期横断面数据进行分析,无法控制个体不随时间变化的潜在变量,未来的研究可进一步分析。
