腹腔镜下NOSES手术与小切口手术治疗结直肠癌的临床疗效比较
2021-09-09夏国志徐如彬李力李方跃余宏铸
夏国志,徐如彬,李力,李方跃,余宏铸
(安徽医科大学附属阜阳医院普通外科,安徽阜阳236000)
结直肠癌是临床高发恶性肿瘤之一,发病的高风险因素包括高脂高蛋白、肥胖、炎症性肠病等因素,患者主要以排便性状改变、肛门坠胀、大便带血为主要体征,多数患者就诊时已处于中晚期,增加了临床治疗难度,对患者生命安全和身心健康产生严重的影响[1]。手术切除是根治结直肠癌的重要方法,近年来腹腔镜手术由于视野清晰、操作过程中利用器械有助于医生开展精细解剖在临床广泛应用,可完成高质量的全直肠系膜切除手术;传统腹腔镜结直肠癌手术需在患者腹壁辅行3~5 cm 切口以成功取出标本继而进行消化道重建,对患者术后心理健康产生一定的影响。腹腔镜下经自然腔道取标本手术(NOSES)利用人体的天然腔道如直肠、阴道或口腔取出手术标本,无需在腹壁进行小切口,因此微创优势更为显著[2]。本研究观察两种手术方案应用在结直肠癌中的效果,以期为临床提供指导和依据。
1 资料与方法
1.1 一般资料
前瞻性选取结直肠癌患者89 例,时间范围2018年4月—2020年12月。纳入标准:⑴均经病理学确诊为直肠癌或乙状结肠癌;⑵能耐受腹腔镜下直肠或乙状结肠癌根治手术,并行一期肠道连续性重建;⑶无转移或侵犯相邻器官组织;⑷年龄≥18岁;⑸患者及家属知情同意。排除标准:⑴有腹部手术史者;⑵复发性结直肠癌、合并其他恶性肿瘤者;⑶肿瘤直径>5 cm、肿瘤距肛缘<5 cm;⑷肿瘤致肠道梗阻或穿孔。根据患者住院病历号末尾奇偶数分为观察组(n=42)和对照组(n=47),两组患者临床资料比较见表1,具有可比性(均P>0.05)。
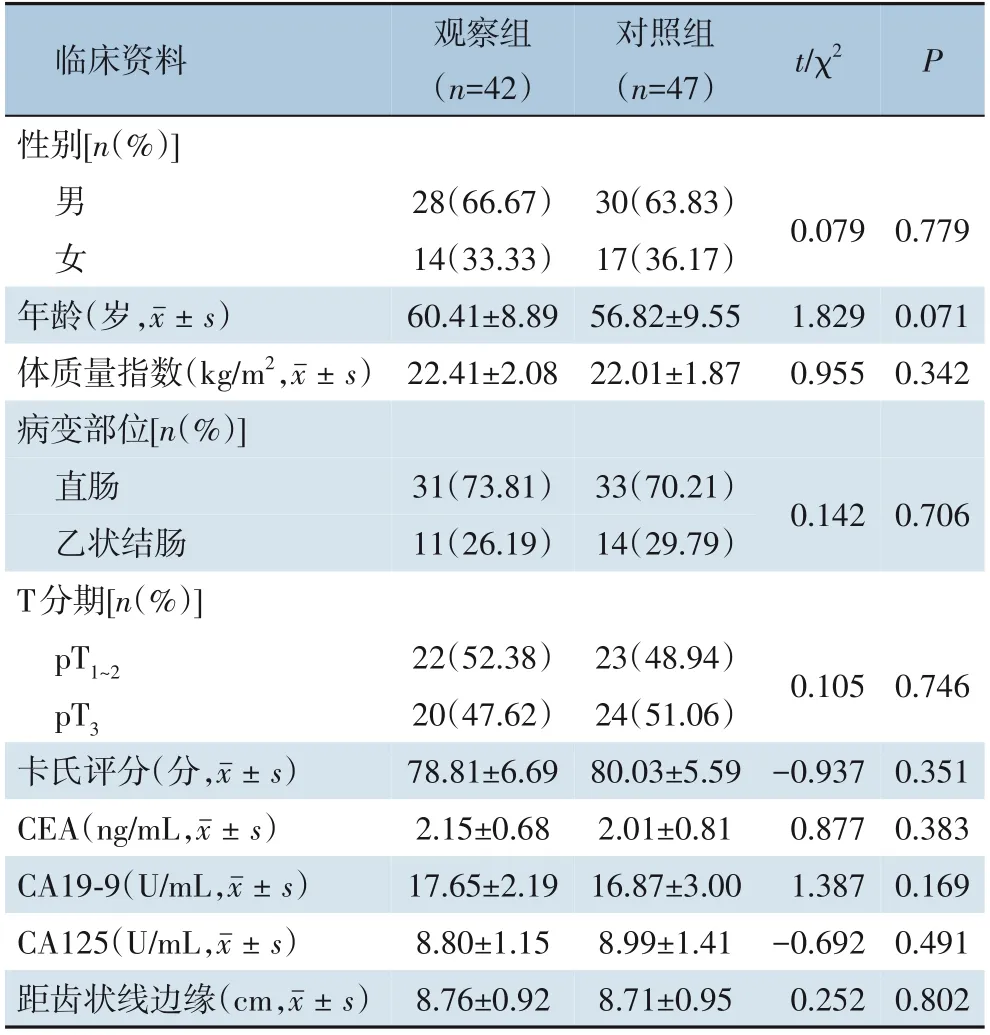
表1 两组临床资料比较
1.2 治疗及随访方法
患者按照中国CSCO 指南中对于距肛缘10 cm以下的中低位直肠癌,T3 或N1 以上先进性新辅助化疗±放疗处理,然后再开展手术治疗。
⑴观察组:给予腹腔镜下NOSES 治疗,患者取截石位,建立人工气腹置入腔镜器械,超声刀将Toldt's 间隙和乙状结肠系膜根部打开,清扫淋巴结,乙状结肠癌高位离断肠系膜下动静脉,直肠癌患者离断该动静脉前常规保留左结肠动脉,将患者乙状结肠游离,按照TME 原则游离直肠系膜至肿瘤远端约5 cm 处或盆底,充分扩肛后,蒸馏水冲洗肿瘤远端直肠。低位直肠癌:游离结肠系膜,距离肿瘤近端10 cm 直线切割闭合器离断肠管,经肛伸入有齿弯形卵圆钳对肿瘤钳夹,在远断端闭合器钉闸处缓慢、持续牵拉肠管,翻出肿瘤后关闭气腹,距肿瘤远端5 cm 荷包钳钳夹肠管后切下荷瘤手术标本。中位直肠癌:游离结肠细末在距离肿瘤近端10 cm 采用直线切割闭合器离断肠管,经肛伸入齿弯形卵圆钳将肿瘤、肠管及其系膜拖至体外,关闭气腹,肉眼直视下于肿瘤近端10 cm 荷包钳钳夹离断肠管,切除肿瘤使用吻合器抵钉座置入体外开放的正常肠管肠腔,仔细修剪后重置气腹切割闭合器再次闭合远端肠管残端。高位直肠癌或乙状结肠远端癌:游离结肠细末在距离肿瘤近端10 cm 采用直线切割闭合器离断肠管,切开远端肠管闭合端,经肛伸入有齿弯形卵圆钳将吻合器钻头进入将肿瘤拖出,直线切割闭合器再次闭合远端肠管残端。所有患者核对肠管长短、系膜方向、肠管张力无误后经肛伸入管型吻合器后直视下行肠管端端吻合,关闭盆腹膜,冲洗盆腹腔后结束手术。
⑵对照组:采用传统腹腔镜小切口手术进行肿瘤切除,方法同观察组。冲洗肿瘤远端直肠后采用直线切割闭合器离断肿瘤远端5 cm 肠管,将肠管近断端拖出体外,荷包钳钳夹距离肿瘤近断端15 cm 正常肠管切断,整块切除荷瘤手术标本,蚊式止血钳钳夹近断端肠管置入吻合器抵钉座,所有患者核对肠管长短、系膜方向、肠管张力无误后经肛伸入管型吻合器后直视下行肠管端端吻合,关闭盆腹膜,冲洗盆腹腔后结束手术。
1.3 检测项目及方法
抽取患者空腹静脉血3 mL 以2 000r/min 离心30 min,分离血清后采用酶联免疫吸附试验测定GAS 和MTL 浓度变化,仪器为日立公司提供的7600i 全自动生化分析仪,试剂盒为南京建成生物制品有限公司提供。使用合肥凯利光电科技有限公司XDJ-S8G 型消化道动力检测仪患者左侧卧位,首先将球囊或探头置于肛管内,测量最大肛管收缩压(MSP)直肠静息压(RRP)。
1.4 统计学处理
采用SPSS 22.0 软件,计量资料采用均数±标准差(±s)表示,组间比较使用t检验,计数资料采用频数或百分比表示,组间比较使用χ2检验。检验水准=0.05。
2 结果
2.1 两组手术情况资料比较
观察组手术时间明显长于对照组(P<0.05),术中出血量、术后住院时间、引流管拔出时间、淋巴结清扫数两组差异均无统计学意义(均P>0.05)(表2)。
表2 两组手术情况资料比较(±s)
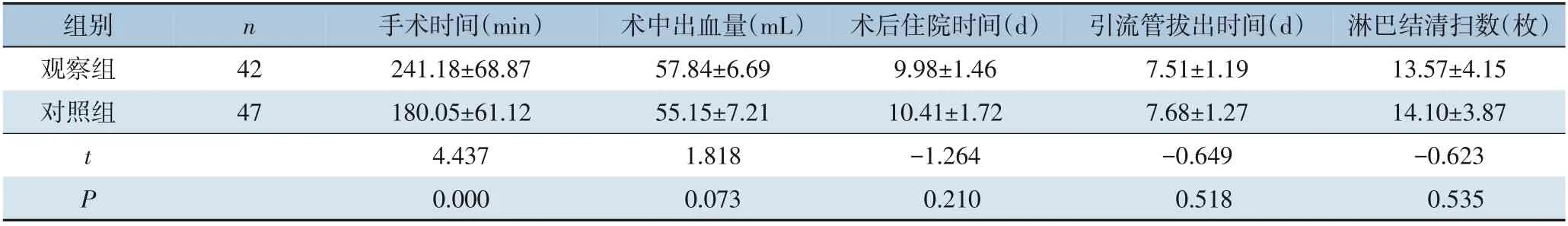
表2 两组手术情况资料比较(±s)
组别观察组对照组n 42 47 t P手术时间(min)241.18±68.87 180.05±61.12 4.437 0.000术中出血量(mL)57.84±6.69 55.15±7.21 1.818 0.073术后住院时间(d)9.98±1.46 10.41±1.72-1.264 0.210引流管拔出时间(d)7.51±1.19 7.68±1.27-0.649 0.518淋巴结清扫数(枚)13.57±4.15 14.10±3.87-0.623 0.535
2.2 两组病灶环周切缘阳性率比较
观察组和对照组病灶环周切缘阳性率比较差异无统计学意义(P>0.05)(表3)。

表3 两组病灶环周切缘阳性率比较
2.3 两组术后情况比较
观察组首次排气时间、首次排便时间和首次下地时间明显优于对照组(均P<0.05),首次进食时间两组差异无统计学意义(P>0.05)(表4)。
表4 两组术后情况比较(±s)

表4 两组术后情况比较(±s)
组别观察组对照组n 42 47 t P首次进食时间(d)3.20±1.50 3.35±1.80-0.424 0.672首次排气时间(d)2.50±0.80 3.45±0.71-5.936 0.000首次排便时间(d)3.20±0.95 4.22±0.81-5.466 0.000首次下地活动时间(d)1.25±0.32 1.80±0.75-4.406 0.000
2.4 两组术后疼痛情况比较
观察组术后24 h 疼痛VAS 评分、额外使用止痛药比例明显少于对照组(P<0.05)(表5)。

表5 两组术后疼痛情况比较
2.5 两组手术前后肛肠动力学指标、胃肠激素比较
观察组术后MSP、RRP、GAS 和MTL 较术前降低(P<0.05);观察组术后1 周GAS 和MTL 明显高于对照组(P<0.05);两组术后1 个月MSP 和RRP比较差异无统计学意义(P>0.05)(表6)。
表6 两组手术前后肛肠动力学指标、胃肠激素比较(±s)

表6 两组手术前后肛肠动力学指标、胃肠激素比较(±s)
注:1)与术前比较,P<0.05
组别观察组对照组n 术后1周230.05±31.171)197.76±30.811)4.909 0.000 42 47 MSP(mmHg)术前135.56±12.28 134.01±13.55 0.563 0.575术后1个月98.46±15.561)102.11±16.681)-1.064 0.290术后1周66.15±7.211)60.10±6.801)4.073 0.000 MTL(pg/mL)术前310.05±36.68 313.36±40.05-0.405 0.687 RRP(mmHg)术前46.65±6.81 47.10±7.22-0.301 0.764 t P术后1个月27.41±4.031)28.87±5.151)-1.477 0.143 GAS(μmol/L)术前77.79±5.80 75.51±6.24 1.779 0.079
2.6 两组并发症比较
观察组和对照组并发症比较差异均无统计学意义(均P>0.05)(表7)。
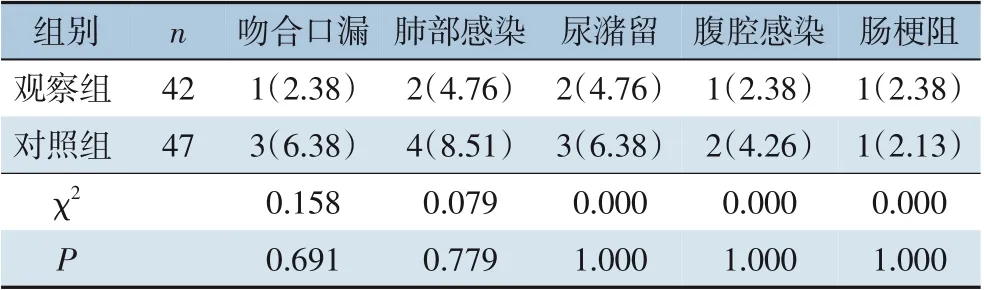
表7 两组并发症比较[n(%)]
3 讨论
结直肠癌在我国发病率高且治愈力低,手术治疗一直是临床重要的治疗方法之一,手术切口大小会对患者术后疼痛产生影响,也会对手术能否顺利进行产生影响[3]。近年来随着手术理念的发展腹腔镜手术在外科广泛应用,外科医生对于手术切口要求逐渐提高,已经发展为小切口手术[4-5]。传统的腹腔镜手术切口一般在下腹正中4~8 cm 进行辅助切口,可以将病灶组织和吻合器抵钉座置入,但是仍然存在较大的并发症发生风险[6-7]。NOSES 手术目前在临床开展广泛使用,该方法是利用人体自然腔道作为病灶组织和吻合器抵钉座置入的途径,无需再腹壁进行辅助切口,但是在NOSES 手术安全性方面则说法不一[8]。NOSES 手术要求更高的手术技巧,而且对于手术难度有了增加,要求手术团队在配合上更为默契[7,9]。
目前认为NOSES 手术适应证的标准包括:经肛门取标本时标本最大环周直径<5 cm;通过阴道取标本要求标本最大环周直径在5~7 cm;肿瘤的浸润深度应不超过T3;此外无法通过肛门切除或局部切除失败而无法切除的较大病变的良性肿瘤也是NOSES 合理指征。但是笔者认为在临床工作中,应具体问题具体分析,可结合手术团队腹腔镜技术水平与患者实际情况进行合理选择[10-11]。研究[8,12]发现NOSES 手术一方面可以减轻患者疼痛程度,该术式避免在患者腹壁做行切口、仅残留戳卡孔,患者疼痛程度减轻,应用止疼药物的次数减少。另一方面由于NOSES 手术患者疼痛轻微,切口小,因此患者术后早期活动的时间显著缩短,有助于改善局部血液循环,加速了伤口愈合,临床可以循序渐进、自主规律适当开展运动[9,13]。此外该术式美容效果更好,NOSES 手术可以避免了术后长切口瘢痕的形成,起到了很好的美容作用,提高了病人的自信[12]。在临床中我们的经验,一是本研究纳入患者肿瘤直径≤5 cm,但是部分患者存在系膜肥厚导致肿瘤拖出困难,因此在手术过程中对于取标本的无菌手套可以用石蜡油润滑,减少标本拖出阻力,同时也可以减少对肠道的摩擦,确保标本可以顺利拖出[14-15]。二是闭合肠管要进行充分扩肛,使用碘伏稀释溶液对肛管、直肠腔冲洗保证无粪便残渣残存。三是腹腔镜下近端肠管采用闭合状态下缝荷包的形式,可以缩短了肠腔开放的时间、减少了器械与肠腔接触的机会[16-19]。
本研究发现观察组手术时间明显长于对照组,主要是手术过程更为复杂导致手术时间延长,但是对于淋巴结清扫和出血量以及病变环周切缘阳性情况不会产生影响。观察组首次排气时间、首次排便时间和首次下地时间明显快于对照组,提示腹腔镜下NOSES 治疗结直肠癌有助于术后患者胃肠功能恢复。观察组术后24 h 疼痛VAS 评分、额外使用止痛药比例明显少于对照组,提示腹腔镜下NOSES 治疗结直肠癌可以有效减轻患者术后疼痛程度。观察组术后GAS 和MTL 明显高于对照组,提示腹腔镜下NOSES 治疗结直肠癌有助于改善患者术后胃肠动力恢复。本研究分析了腹腔镜下NOSES 治疗结直肠癌手术效果,与传统腹腔镜小切口手术治疗效果相当,其可显著改善术后患者疼痛、胃肠动力,提示临床NOSES 手术安全、有效,可以带来更好的临床效果。本研究纳入患者少、观察时间尚短、临床数据不够充分,尚需更大量、更全面、更有价值的数据证实NOSES 的远期疗效。
综上述所,腹腔镜下NOSES 治疗结直肠癌有较好的效果,具有术后疼痛轻、对胃肠功能影响小等优点。
