鞍区神经节细胞瘤误诊为垂体腺瘤一例报道并文献复习
2021-09-06南成睿张岩赵宗茂刘力强连宏光郝增方
南成睿,张岩,赵宗茂,刘力强,连宏光,郝增方
垂体腺瘤是最常见的一种鞍区肿瘤,占颅内肿瘤患病人数的10%~15%[1],其主要临床表现为头痛、呕吐、视力减退及视野缺损,但鞍区也可能会出现其他肿瘤。神经节细胞瘤是世界卫生组织发布的Ⅰ级肿瘤,是一种罕见的分化良好、生长缓慢的神经节上皮肿瘤,起源于神经节细胞,其是由不规则、大的多极性神经元群组成,好发于第三脑室、颞叶、额叶,极少在鞍区发病,手术切除是目前临床治疗该病的有效方法[2-3]。本文就1例鞍区神经节细胞瘤误诊为垂体腺瘤的患者进行报道,并进行文献复习,以期为鞍区神经节细胞瘤、垂体腺瘤的鉴别诊断提供参考。
1 病例简介
患者,女,26岁,主因“头痛4年,加重6 d”于2017-06-10就诊于河北医科大学第二医院。患者于4年前无明显诱因出现头痛,以双侧耳后疼痛明显,呈持续性胀痛,口服卡马西平片后症状可缓解,近6 d口服该药物后疼痛未减轻,故就诊于当地医院,行颅脑MRI检查诊断为垂体腺瘤,为求进一步诊治就诊于河北医科大学第二医院。患者自发病以来,体质量稍有减轻。患者既往体健,否认高血压、糖尿病、心脏病病史,否认肝炎、结核病等传染性疾病史,否认有手术创伤史。久居当地,未到过疫区及牧区,无吸烟、酗酒不良嗜好。无家族类似疾病史。
患者入院时体温(T)36.6 ℃,脉搏(P)74次/min,呼吸频率(RR)18次/min,血压(BP)107/75 mm Hg(1 mm Hg=0.133 kPa),意识清楚,皮肤、巩膜无黄染,全身浅表淋巴结无肿大。心律齐,各瓣膜未闻及杂音,胸廓无异常。双肺叩诊呈清音,呼吸音清,未闻及干/湿啰音及胸膜摩擦音。腹部外形正常,全腹柔软,无压痛及反跳痛,腹部未触及包块,肝脾肋下未触及,肾脏未触及。双下肢无水肿。神经专科检查:神清语利,双侧瞳孔正大等圆,对光反射灵敏,粗测视力正常,无视野缺损,正常面容,颈软无抵抗,四肢肌力、肌张力正常,腱反射对称正常引出,双侧巴氏征阴性,共济运动无异常。实验室检查:甲功五项及垂体六项均无明显异常,血清钾离子浓度为3.35 mmol/L(参考范围:3.50~5.30 mmol/L),血清钙离子浓度为2.09 mmol/L(参考范围:2.25~2.75 mmol/L)。蝶鞍CT平扫检查结果示垂体饱满,垂体窝稍增大;颅脑MRI检查结果示垂体左侧类圆形低信号影,考虑垂体腺瘤,见图1~3。
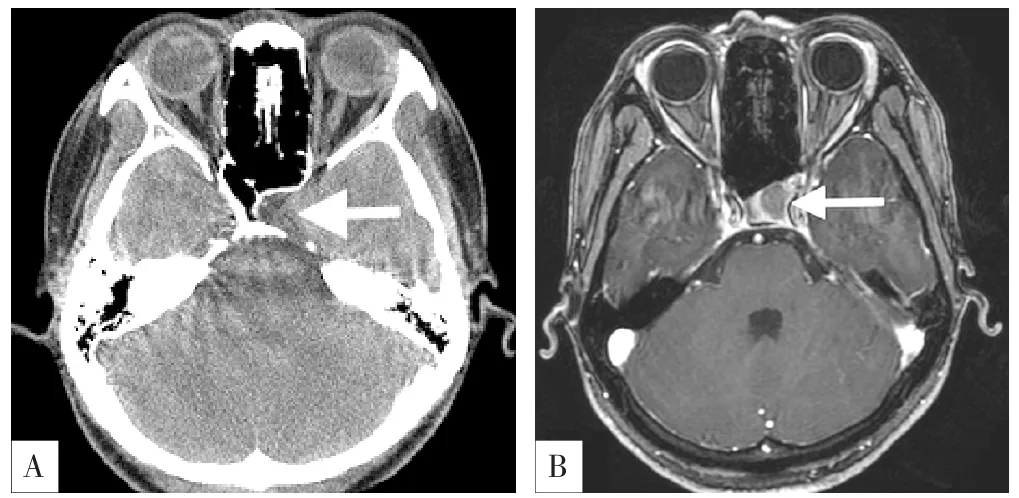
图1 患者轴位CT及MRI检查结果Figure 1 Examination results of axial CT and MRI of the patient
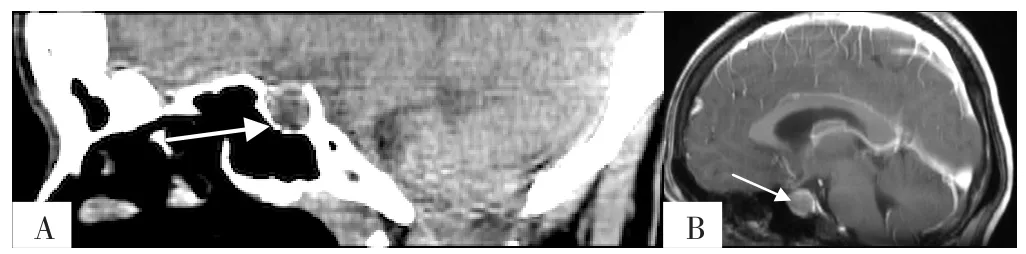
图2 患者矢状位CT及MRI检查结果Figure 2 Examination results of sagittal CT and MRI of the patient
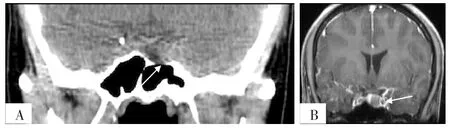
图3 患者冠状位CT及MRI检查结果Figure 3 Examination results of coronal CT and MRI of the patient
诊疗经过:医生根据患者的临床症状及影像学、实验室检查结果诊断为无功能型垂体腺瘤,拟行经鼻蝶神经内镜下鞍区肿瘤切除术,具体手术方法:患者行全身麻醉后,在神经内镜下弧形切开蝶窦开口处的黏膜,应用磨钻扩大蝶窦开口并磨除蝶窦壁,去除黏膜,暴露出鞍底;再用磨钻磨开鞍底(大小约为1 cm×1 cm),电灼硬膜,并进行放射状剪开,暴露出肿瘤组织,可见其呈灰粉色,质地稍韧,血运中等;而后分块切除肿瘤组织(大小约1.6 cm×1.3 cm×1.4 cm),可见鞍隔下降,无脑脊液漏,将切除的肿瘤组织及时送病理科进行病理检查。病理组织经HE染色后在光学显微镜下观察,可见一群不规则的、大的多极的、具有发育异常特点的神经元,间质由非肿瘤性胶质纤维和围绕在血管周围的网织纤维组成,局部可见滤泡样结构,见图4。免疫组织化学(IHC)染色结果显示:神经节细胞瘤胶质纤维酸性蛋白(GFAP)、细胞角蛋白(CK)表达阴性,突触素(Syn)、波形蛋白(Vimentin)、神经元特异性烯醇化酶(NSE)、神经丝蛋白(NF)、嗜铬粒素A(CgA)表达阳性,神经元核特异性蛋白(NeuN)散在阳性,Ki-67(+<3%),见图5。结合患者显微镜下病理组织形态学表现及IHC特异性蛋白检测最终诊断为鞍区神经节细胞瘤。术后,患者头痛症状消失,无内分泌紊乱症状及视力、视野改变。随访3年疾病未复发。
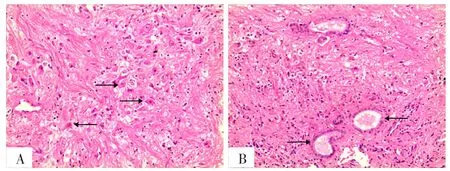
图4 患者病理组织光学显微镜检查结果(HE染色,×100)Figure 4 Results of tumor tissue under light microscope of the patient

图5 患者病理组织免疫组织化学染色结果(免疫组织化学染色,×100)Figure 5 Results of immunohistochemical staining of tumor tissue
2 讨论
目前国内外关于孤立性鞍区神经节细胞瘤(ISG)的相关报道较少。国内有研究表明,85%的鞍区神经节细胞瘤患者发病与鞍区神经节细胞瘤合并垂体腺瘤(SGPA)有关,女性患病率较高,生长激素-泌乳素(GH-PRL)混合腺瘤合并鞍区神经节细胞瘤的发生率较高,其次为生长激素(GH)腺瘤合并鞍区神经节细胞瘤,约25%的病例为单纯鞍内占位,约30%的病例为鞍上扩张,约40%的病例为广泛的浸润[4-5]。
有研究表明,ISG患者常表现为高泌乳素血症(44%)、视觉障碍(47%);SGPA患者常表现为肢端肥大症(67%),仅29%的患者有视觉障碍,可能是由于鞍区神经节细胞瘤患者在视交叉受压迫前即已出现有腺瘤成分的生长激素(GH)分泌症状[4]。关于ISG患者出现内分泌紊乱症状的原因可能与神经胶质细胞可分泌垂体或下丘脑激素有关[6-7]。目前临床关于ISG的诊断尚无统一标准,光学显微镜和IHC无法完全确定肿瘤中是否有腺瘤成分。本例患者仅出现头痛,无内分泌紊乱症状及视力、视野障碍,考虑肿瘤较小,尚未压迫视交叉神经,仅对鞍膈有所牵拉,进而引发头痛,这也是导致医生最初误诊为垂体腺瘤的原因。
关于ISG患者神经节细胞的起源问题,有研究提出了其可能来源于垂体腺瘤神经分化的假说[8-9]。神经生长因子(NGF)是诱导神经分化的关键递质因子,其与神经生长因子受体存在于各种腺瘤亚型中[10-11]。NF在神经节细胞中呈阳性,在腺瘤细胞中也呈阳性[12],这可能支持了垂体腺瘤神经分化的假说。根据另一种理论,正常垂体细胞中均存在神经元标志物(Syn和NSE),而腺瘤细胞中的神经元样细胞可能存在与垂体细胞(具有中间特征的细胞)相同的前驱体[9,13],然而,这些具有中间特征的细胞尚未在正常脑垂体中发现。本病患者病理组织光学显微镜下可见一群不规则的、大的多极的、具有发育异常特点的神经元,间质由非肿瘤性胶质纤维和围绕在血管周围的网织纤维组成,切片局部可见滤泡样结构,正常情况下滤泡样结构仅可见于腺垂体的中间部,且滤泡周围常有嫌色细胞和少量的嗜碱性细胞,在正常的解剖结构中,腺垂体的中间部位于远侧部和神经部之间,是被包绕在整个垂体的中间位置,如果在病理切片中发现了位于中间部的滤泡样结构则表明腺垂体的周围组织已被切除,但本例患者病理切片并未发现有嫌色细胞、嗜碱性细胞及垂体腺瘤组织结构,由此推测神经节细胞瘤起源于腺垂体的远侧部或神经部,或垂体腺瘤在某些因素作用下完全向神经节细胞瘤分化,但还需要大量的病理资料来证实这一假说。
有研究表明,肿瘤患者在CT表现为等密度或稍高密度,囊变坏死区为低密度,实性部分T1加权成像为等信号或稍高信号,T2加权成像为稍高信号或高信号,囊变坏死部分T1加权成像为低信号,T2加权成像为高信号;增强CT扫描显示囊壁和实性部分明显强化。脑卒中患者CT表现为稍高密度影,T1加权成像、T2加权成像均为高信号[14]。另有研究表明,与大腺瘤相比,神经节细胞瘤在蝶鞍上部分表现为球形,且其并不是在鞍横膈水平[8]。本例患者颅脑CT检查显示蝶鞍左侧扩大,其内可见不均匀低密度影,蝶鞍底部骨质吸收变薄、下陷,边界欠清楚;MRI检查显示蝶鞍内偏左侧可见一类圆形低信号影,肿瘤不均匀强化,且肿瘤与左侧颈内动脉海绵窦段相近,其影像学表现与垂体腺瘤并无差异,这也是患者被误诊为垂体腺瘤的原因。本例患者术后头痛症状消失,无内分泌紊乱症状及视力、视野改变,随访3年疾病未复发。有研究表明,神经节细胞瘤复发率为4.5%[5],而腺瘤复发率低于 3%[15]。
综上所述,ISG患者的临床症状及影像学表现与垂体腺瘤相似,临床极易出现漏诊或误诊,但治疗方法及预后与垂体腺瘤差异不大,因此在临床工作中应注意ISG存在的可能。
作者贡献:南成睿进行文章的构思与设计,撰写论文;张岩、刘力强进行文章的可行性分析;连宏光进行文献/资料收集;郝增方进行文献/资料整理;赵宗茂进行论文的修订,并对文章整体负责、监督管理,负责文章的质量控制及审校。
本文无利益冲突。
