颈椎矢状位参数变化与多节段ACDF手术预后的相关性分析
2021-08-13邱淳烈
邱淳烈
(安阳市人民医院骨科,河南安阳 455000)
颈前路椎间盘切除融合术(anterior cervical discectomy and fusion,ACDF)是治疗颈椎病的经典手术方案,在脊髓型或神经根型颈椎病的临床疗效已获得学术界广泛认可[1-2],但亦有文献报道少数患者术后疗效不理想,仍残留不同程度的症状与体征[3-4]。但目前,关于颈椎矢状位参数变化与ACDF手术预后的相关性,罕见有文献提及[5]。为了探讨颈椎矢状位参数变化与ACDF手术预后的相关性,本研究回顾性分析2014年7月~2019年7月行ACDF手术的多节段脊髓型颈椎病(cervical spondylotic myelopathy,CSM)患者97例,目的在于:①观察其临床预后及颈椎矢状位参数改善情况;②对两者的相关性进行分析,为临床对于ACDF手术预后的预测和手术方案的选择提供参考。
1 资料与方法
1.1 一般资料
97例中,男51例,女46例;年龄39~71岁,平均(53.6±9.8)岁;患病节段均在C3~C7之间,病程在3.1~13.9年之间、平均(7.3±2.5)年。纳入标准:①患者有CSM的典型症状、体征,颈椎病变节段≥3个,确诊为多节段CSM;②符合ACDF手术指征;③侧位X线片中显示T1上终板清晰,便于测量相关的颈椎矢状位参数;④患者临床资料和手术前、术后随访期间的影像学资料齐全;⑤随访时间在1年以上。排除标准:①因外伤等其他非颈椎病因素导致颈脊髓和神经受压,引起相应症状者;②伴颈椎发育畸形或局部感染、肿瘤等疾病者;③既往有颈椎手术史或外伤史;④单节段或双节段CSM;⑤术后随访时间不足1年,或非ACDF手术者;⑥临床资料或影像学资料不齐全。
1.2 手术方法
所有患者术前均完善相关检查,确定符合ACDF手术指征,并于术前3~5 d予以吞咽训练和气管推移训练,卧床排便、排尿训练等,以减少术中及术后相关不适。97例均由同一高年资医师所在手术团队完成ACDF手术,患者接受全身麻醉,仰卧于手术床上,经X线透视结合术前影像学资料确定手术减压范围,将突出的椎间盘组织、后纵韧带和椎体上下缘骨赘切除,沿椎体后缘行上下节段潜行减压。减压结束后,取大小合适的Cage融合器,填充术中取出的自体碎骨颗粒,置入椎间隙内。椎体前缘以钛板螺钉做内固定处理,X线透视确认Cage和钉板位置理想,冲洗术野,留置负压引流管,缝合切口,手术完毕。典型病例资料见图1。
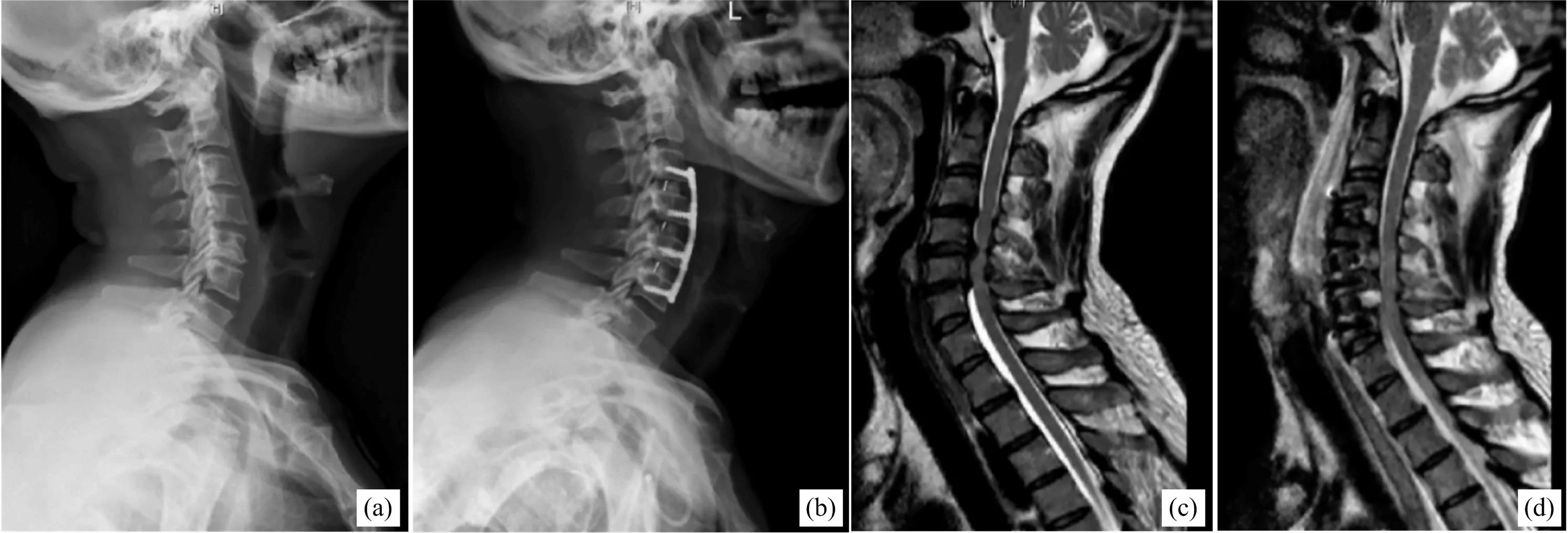
图1 患者,男,61岁,C3-C6脊髓型颈椎病,采用ACDF手术。A:术前侧位X线提示颈椎稍后凸,椎间隙狭窄;B:术后侧位X线提示C3-6节段Cage+钢板固定,颈椎曲度恢复较好,椎间隙高度也有良好恢复;C:术前MRI提示C3-6椎间盘突出压迫脊髓;D:术后MRI提示脊髓获彻底减压。
1.3 观察指标
分别于患者术后3个月、半年和1年定期门诊随访,观察评价以下指标:(1)预后指标:①采用日本骨科学会JOA评分进行颈椎脊髓神经功能评定,总分17分,JOA改善率=(术后JOA评分-术前)/(JOA总分-术前)×100%。以JOA改善率≥75%、50%~75%、25%~50%、<25%,将其预后情况分为优、良、可、差。②采用颈椎功能障碍指数(neck disability index,NDI)进行颈椎功能受限程度的评价。(2)颈椎矢状位参数:①T1倾斜角(T1slope,T1S):T1上终板切线与水平线的夹角;②颈椎前凸角:为C2上终板、C7下终板切线之垂线所形成的夹角;③C2-C7矢状面轴向距离(C2-C7sagittal vertical axis,C2-C7SVA) :由C7上终板后角与C2椎体中心的铅垂线之间的水平距离。所有影像学数据均由2名影像科医师独立测量3次完成,取其平均值为最终数据。上述各项指标在手术前和术后1年的变化值=术后1年-术前,变化值以“▲”表示。
1.4 数据分析

2 结果
97例患者手术时间为53~172分钟,平均(106.3±21.8)分钟;术中失血量91~152 mL,平均(118.3±16.5)mL。所有患者均未发生脑脊液漏或C5神经根麻痹等并发症;术后发生切口延迟愈合3例,吞咽困难5例,均经对症处理后恢复。术后获随访时间为15~29个月,平均(21.7±4.3)个月。
与术前相比,所有患者术后1年的NDI指数均显著降低,JOA评分显著升高,差异有统计学意义(P<0.05),见表1;总体JOA改善率为(55.8±17.3)%,其中神经功能恢复为优25例,良49例,可15例,差8例,总体优良率为76.3%。与术前相比,术后1年的T1S、颈椎前凸角和C2-C7SVA值均显著升高,差异有统计学意义(P<0.05),见表2。

表1 ACDF手术前和术后1年的疗效指标比较
以患者术后T1S变化值≥0°和<0°、颈椎前凸角变化值≥0°和<0°、C2-C7SVA变化值≥0 mm和<0 mm分别进行分组,见表3:在颈椎前凸角变化值≥0°和<0°分组中,JOA和NDI的变化值有统计学差异(P<0.05);在C2-C7SVA变化值≥0 mm和<0 mm分组中,JOA变化值有统计学差异(P<0.05)。
Spearman相关性分析可见:颈椎前凸角变化值与JOA变化值呈正相关关系(r=0.318,P<0.05),与NDI变化值呈负相关关系(r=-0.337,P<0.05);C2-C7SVA变化值与JOA变化值呈负相关关系(r=-0.386,P<0.05);颈椎矢状位参数变化值之间的相关性为:T1S变化值与C2-C7SVA变化值呈正相关关系(r=0.287,P<0.05),见表4。

表2 ACDF手术前和术后1年的颈椎矢状位参数比较

表3 颈椎矢状位参数不同分组中各项疗效指标的差异性分析

表4 颈椎矢状位参数变化值与各项疗效指标变化值的相关性(r值)
3 讨论
ACDF手术是临床常用的颈椎病前路减压术式,与后路椎管开门术相比,其减压较彻底,可直接彻底地解除颈髓前方的致压因素,并减少术中对颈髓的干扰,同时有助于重建颈椎稳定性,纠正其生理曲度。但颈椎前部毗邻较多的重要组织,如气管、食管等,术后易出现吞咽困难、食管损伤和切口血肿,甚至Cage下沉或移位、内植物断裂、邻近节段退变等相关并发症[6-10]。本研究97例患者术后1年的NDI指数均显著降低,JOA评分均显著升高,较之术前有显著性差异(P<0.05);患者术后1年的JOA改善率为(55.8±17.3)%,总体优良率为76.3%。术后发生吞咽困难5例、切口延迟愈合3例,未发生C5神经根麻痹或脑脊液漏、切口血肿、食管损伤等并发症,均经对症处理后恢复。
本文观察了ACDF手术前后的T1S、颈椎前凸角和C2-C7SVA值等颈椎矢状位参数变化情况,其中,T1S是反映颈胸段后凸程度的重要指标,也是颈椎失稳的风险指标之一;C2-C7SVA是颈椎矢状位平衡的重要参数;颈椎前凸角是评估颈椎曲度变化的主要参数。表2中可见,患者术后1年的T1S、颈椎前凸角和C2-C7SVA值均比术前显著升高,差异有统计学意义(P<0.05),提示ACDF对于颈椎矢状位参数产生了明显影响。在本文的相关性分析可见,T1S变化值与C2-C7SVA变化值呈正相关关系(r=0.287,P<0.05),这与部分其他研究的结论一致[11,12]。分析其原因,可能是由于ACDF手术通过椎间植骨融合而撑开了椎间隙高度,在某种程度上增加了颈椎前凸角,从而使T1S增加;而T1作为颈椎的“底座”,当T1S增加时可使颈椎前倾更为明显,从而增加了C2-C7SVA值。
在表3的分组比较和表4的Spearman相关性分析中可见,患者手术前后的颈椎前凸角和C2-C7SVA变化值与JOA和NDI变化值存在明显相关性,其中颈椎前凸角的变化值与JOA变化值呈正相关性、与NDI变化值呈负相关性,C2-C7SVA的变化值与JOA变化值呈负相关性。作者分析认为,ACDF手术通过恢复颈椎前凸角,在某种程度上缓解了颈后肌群的张力,减轻了劳损,从而有利于改善JOA和NDI等疗效指标;而当术后C2-C7SVA值增加时,则意味着出现颈椎前倾,颈后肌群难以维持最小的能量消耗,易出现颈部疲劳、不适甚至疼痛等症状,对疗效指标产生了一定的不良影响。其他相关学者的报告也与本文结论相符,例如,钟远鸣等[13]观察了CSM患者行ACCF术后的矢状位参数变化,发现C2-C7SVA值与患者术后的JOA评分存在负相关性(P<0.05),而C2-7Cobb角则与NDI指数呈负相关性,与JOA评分呈正相关性(P<0.05);Kato等[14]亦证实,C2-C7SVA值与CSM患者和后纵韧带骨化症患者的生活质量改善情况有明确相关性。但应注意的是,JOA术后改善情况与颈椎矢状位参数是否相关,仍然缺少足够的证据支持。颈椎矢状位参数或许更多地与患者满意度或术后颈部轴性症状相关。因此,要得到更确切的结论,还有待大宗样本或高质量文献的Meta分析进行总结。
