加味桃核承气汤治疗脓毒症胃肠功能障碍的临床研究∗
2021-07-30申建国王知兵
王 健 申建国 陈 羽 张 亮 王知兵 孙 滢
(河北省沧州中西医结合医院,河北 沧州 061000)
脓毒症是一种由严重创伤、感染或大手术引起的临床综合征,是重症监护病房死亡的主要原因。2019年美国一项对6家医院568名死亡患者的队列调查显示,300名(52.8%)患者患有脓毒症,而198名患者(34.9%)的直接死亡原因是脓毒症[1]。由此可见,脓毒症已成为当前重症医学科亟须解决的重要疾病。而对于脓毒症患者,由于胃肠道特异的功能结构而成为最先受到伤害的器官,因此胃肠功能障碍在脓毒症患者中十分常见。胃肠道除具有消化功能外,它还能产生具有局部和全身效应的激素,在免疫功能中起主要作用,并作为抵抗其腔内抗原的屏障[2]。因此,脓毒症患者一旦出现胃肠道损伤,将会进一步降低机体的免疫功能,从而加剧病情的进展,导致死亡率的增加。可见,胃肠功能障碍既是脓毒症发生发展的结果,又能进一步促进脓毒症的进展,形成恶性循环[3]。当前,西医对于脓毒症胃肠功能障碍患者主要予以对症药物治疗,但仍然没有十分有效的方法。中医学在治疗胃肠功能障碍方面有着显著的优势与临床疗效[4-6]。本研究采用随机对照研究方法,客观评价加味桃核承气汤治疗脓毒症胃肠功能障碍的临床疗效,以为临床中医药的应用提供一定的参考。现报告如下。
1 资料与方法
1.1 病例选择 诊断标准:脓毒症诊断标准参照第3版脓毒症和感染性休克定义国际共识[7]、中国脓毒症/脓毒症休克急诊治疗指南(2018)[8];胃肠功能障碍诊断标准参考2012年欧洲危重病学会提出的急性胃肠损伤分级诊断标准[9]。纳入标准:符合脓毒症诊断标准;年龄18~80岁;胃肠功能损伤为Ⅱ、Ⅲ级;自愿并签署知情同意书。排除标准:原发性胃肠疾病造成胃肠功能障碍者;胃肠道黏膜应激性溃疡出血者;治疗48 h内死亡或出院的患者;恶性肿瘤患者;不具备膀胱压测量条件者(如膀胱损伤或挛缩、尿道狭窄断裂等);妊娠或哺乳期者;过敏体质或对多种药物过敏者。剔除标准:不符合纳入标准;病例选择虽然符合入选标准,并且已经分组,但由于各种原因尚未实施者。脱落标准:因各种原因没按照规定完成临床方案的病例,例如病例观察记录表资料不完整、不规范用药,或无法判断疗效,资料不全影响安全性判定者;自行退出或依从性差者;中途转院者。中止试验标准:研究期间患者若出现对所用中药过敏、不耐受、胃肠道黏膜溃疡出血以及急需进行胃肠道手术等严重不良事件时,立即中止本试验。
1.2 临床资料 选择2020年1月至2020年12月入住本院重症医学科和急诊ICU的脓毒症胃肠功能障碍患者60例,采用随机数字表法按照1∶1比例随机分为治疗组与对照组各30例。治疗组男性15例,女性15例,平均年龄(62.00±10.90)岁,SOFA评分(6.53±1.28)分,急性生理与慢性健康状况Ⅱ(APACHEⅡ)评分(23.66±3.34)分;胃肠功能障碍评分(1.53±0.51)分;基础疾病方面:肺部感染11例,骨折术后感染6例,胆系感染4例,泌尿系感染3例,其他感染6例。对照组男性17例,女性13例,平均年龄(59.13±11.79)岁,SOFA评分(6.50±1.36)分,APACHEⅡ评分(23.14±3.21)分;胃肠功能障碍评分(1.50±0.51)分;肺部感染10例,骨折术后感染6例,胆系感染4例,泌尿系感染4例,其他感染6例。两组性别、年龄、SOFA评分、APACHEⅡ评分、胃肠功能障碍评分、基础疾病等临床资料比较,差异无统计学意义(P>0.05)。本研究经河北省沧州中西医结合医院伦理委员批准(批件号:2019074)。
1.3 治疗方法 对照组采用包括针对脓毒症患者常规的液体复苏、抗感染、机械通气等治疗措施,并积极改善肠功能障碍,给予胃肠减压、肠内营养等治疗措施[7-8]。治疗组在对照组西医治疗方案基础上另予加味桃核承气汤。为使口服中药汤剂规范化,均采用河北神威药业有限公司生产的中药配方颗粒,组方:桃仁10 g,桂枝 6 g,制大黄 10 g,芒硝 6 g,甘草 6 g,枳实15 g,白术10 g。若伴有气虚者,加用生晒参10 g;伴有阳虚者,加用附子15 g,干姜10 g,人参10 g;若伴有阴虚者,加西洋参15 g,麦冬15 g,石斛15 g。每日1剂,分早、晚2次冲服,连续用药1周。
1.4 观察指标 1)主要疗效指标:胃肠功能障碍评分。参照2016年中国中西医结合学会急救医学专业委员会重修后的“MODS病情分期诊断及严重程度评分标准”[10]:无腹部胀气、肠鸣音正常者为0分;腹部胀气、肠鸣音减弱为1分;高度腹部胀气、肠鸣音近于消失、腹内压升高为2分;麻痹性肠梗阻、或应激性溃疡出血、或非结石性急性胆囊炎、或急性胰腺炎(具备1项即可)为3分。于治疗前、第7日分别评测1次。2)次要疗效指标。(1)腹内压测量:本研究采用经膀胱测量膀胱压,以间接反应腹腔内压。测量前放平病床床头,患者取仰卧位,取输液器连接生理盐水,将输液器中的空气排尽后夹闭待用,等患者膀胱排空后,将导尿管夹闭,消毒导尿管上壁,将输液器针头沿上壁插入导尿管中并加以固定,往膀胱中输注25 mL的生理盐水,将输液器与生理盐水断开,待输液器中的液体不再下降后,以患者呼气末耻骨联合上端为零点,测量液柱高度,即为膀胱内压力。测量时暂停患者鼻饲,将呼吸机PEEP调至零,并确认患者处于安静状态。在2、4 h后复测,取3次测量结果平均值作为本次数据记录。于治疗前、治疗后第3日及第7日各进行测评1次。(2)WBC计数。于治疗前及治疗过程中每天进行检测。(3)炎症指标:C反应蛋白(CRP)、降钙素原(PCT)、血清淀粉样蛋白A(SAA)。于治疗前、治疗后第3日及第7日各检测1次。(4)APACHEⅡ评分。治疗前、治疗后第3日及第7日各进行测评1次。(5)记录两组28 d生存率。3)安全性分析。观察两组患者胃肠道出血情况等不良事件的发生率、严重程度,并对不良事件与治疗药物的相关性进行判别,综合分析临床安全性。
2 结 果
2.1 两组治疗前后胃肠功能障碍评分、APACHEⅡ评分比较 见表1。治疗7 d后两组胃肠功能障碍、APACHEⅡ评分均较治疗前降低(P<0.0.5),治疗组均低于对照组(P<0.0.5)。
表1 两组治疗前后胃肠功能障碍评分、APACHEⅡ评分比较(分,±s)
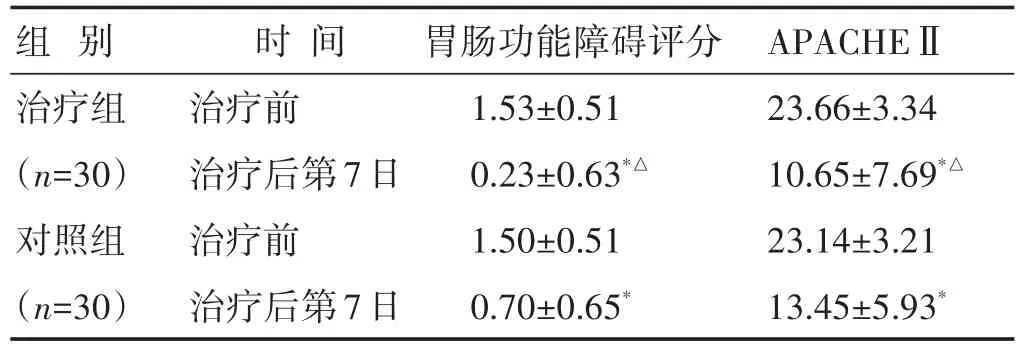
表1 两组治疗前后胃肠功能障碍评分、APACHEⅡ评分比较(分,±s)
注:与本组治疗前比较,∗P<0.05;与对照组同期比较,△P<0.05。下同。
组别治疗组(n=30)对照组(n=30)时间治疗前治疗后第7日治疗前治疗后第7日胃肠功能障碍评分1.53±0.51 0.23±0.63*△1.50±0.51 0.70±0.65*APACHEⅡ23.66±3.34 10.65±7.69*△23.14±3.21 13.45±5.93*
2.2 两组治疗前后炎症指标、腹内压比较 见表2。治疗第7日两组CRP、PCT、SAA、腹内压均较治疗前显著降低(P<0.05);组间比较,治疗第7日治疗组CRP、腹内压均低于对照组(P<0.05),PCT、SAA组间差异无统计学意义(P>0.05)。
表2 两组治疗前后炎症指标、腹内压比较(±s)

表2 两组治疗前后炎症指标、腹内压比较(±s)
组别治疗组(n=30)对照组(n=30)时间治疗前治疗后第3日治疗后第7日治疗前治疗后第3日治疗后第7日CRP(mg/L)158.15±14.75 119.37±20.62 54.89±17.53*△155.25±26.99 121.29±25.15 77.43±24.24*PCT(ng/L)26.74±19.92 12.57±12.29 2.92±6.73*20.26±10.63 10.95±9.00 3.52±9.79*SAA(mg/L)896.21±351.94 571.59±348.73 169.17±229.17*869.67±294.39 602.63±260.48 220.30±206.59*腹内压(cmH2O)17.55±2.66 13.00±2.78 9.83±4.13*△16.89±2.96 14.70±3.15 12.67±5.16*
2.3 两组治疗后WBC水平比较 见表3。治疗组与对照组治疗后WBC均呈现逐渐下降趋势(P<0.0.5)。组间比较,治疗组较对照组WBC改善更加明显(P<0.0.5)。
表3 两组治疗前后WBC水平比较(×109/L±s)

表3 两组治疗前后WBC水平比较(×109/L±s)
组别治疗组对照组n 30 30治疗前17.84±2.44 17.85±3.64第1日15.80±3.15 16.48±4.13第2日14.42±4.34 15.77±6.02第3日12.80±3.81 13.41±5.43第4日11.29±3.96 12.04±6.25第5日10.37±4.44 11.13±6.60第6日8.90±2.13 10.57±6.31第7日8.23±1.91*△9.56±5.74*
2.4 两组28 d生存率比较 治疗组28 d死亡3例,生存27例,生存率为90.00%;对照组28 d死亡3例,生存27例,生存率为90.00%。两组相比,生存率无明显差异(P>0.05)。
2.5 安全性分析 治疗组有2例、对照组有3例患者出现轻度的腹胀、腹泻情况,予以对症处理后症状消失,继续完成本次试验。所有患者包括死亡病例在治疗期间均未出现胃肠道黏膜出血事件。综合分析,加味桃核承气汤有着较好的安全性。
3 讨 论
脓毒性严重感染及休克状态下,机体组织血管出现选择性的收缩以保证重要生命器官的血液供应,从而造成胃肠道缺血,肠道上皮细胞继而出现坏死、脱落,造成肠道屏障功能损伤[11-12]。脓毒症发生时亦破坏肠道的微环境,导致肠内益生菌减少,而铜绿假单胞菌等肠内条件致病菌大量增殖,从而介导局部炎症反应和肠道细胞的凋亡,加重胃肠道功能损伤;同时,肠壁黏膜屏障破坏及黏膜通透性增加,促使了胃肠细菌及其毒素移位入血,进一步加重机体组织器官的损伤[13-14]。此外,脓毒症MODS时应激或全身炎症反应造成分解代谢增加、负氮平衡,由于禁食及全胃肠外营养可使胃肠道缺乏进行自身修复所必需的谷氨酰胺,导致肠黏膜细胞数量减少,进一步加重胃肠道屏障功能受损[15-16]。总之,脓毒症与胃肠道功能障碍的发生发展关系密切,相互影响。因此,在脓毒症的诊疗过程中,应注意胃肠生理功能的保护,多方面多角度防治胃肠功能障碍。
中医学中无脓毒症及胃肠功能障碍的病名概念。中医根据脓毒症的临床特征,可将其归属于伤寒、温病疾病范畴,胃肠功能障碍可归属于“痞满”“肠结”“腹胀”等疾病范畴。而危重症患者腹胀严重,并且可出现呕血、便血症状,又可将其归属“血证”范畴。我们于前期临床观察中发现脓毒症胃肠功能障碍患者往往表现出“瘀水互结胃肠”的病机特点。目前,中医认为脓毒症患者的基本病机在于正气不足,瘀阻络脉[17-18]。由于正气不足,毒邪内蕴,内陷营血,络脉气血营卫运行不畅,导致毒热、瘀血、痰浊内阻,瘀滞络脉,进而令各脏器受邪而损伤,引发本病。络脉亦是经脉气血实施调节与营养作用的场所,相当于现代医学的微循环,络脉瘀滞即为微循环障碍,最终导致气血运行不畅,营养交换失调。同时脓毒症血管通透性增加,毛细血管渗漏,导致组织的水肿,出现“饮聚胃肠”。此外,脓毒症患者存在大循环障碍,大循环障碍需要补液及血管活性药物才能维持,而大量补液进一步造成水饮内聚,导致肠壁等脏器水肿。因此,我们认为“瘀水互结胃肠”为脓毒症胃肠功能障碍的主要病机,从而提出以“化瘀逐水,通腹消胀”为治疗原则,予以加味桃核承气汤进行治疗。加味桃核承气汤是由桃核承气汤与枳术汤组合而成,二者均出自《伤寒杂病论》。桃核承气汤出自《伤寒论》,治疗热瘀互结下焦之下焦蓄血证。枳术汤出自《金匮要略》,治疗饮停心下证。二方合用,桃仁苦甘平,活血破瘀;大黄苦寒,下瘀泻热逐饮;芒硝咸苦寒,泻热软坚,助大黄下瘀泻热;白术益气健脾,燥湿利水;枳壳理气宽中,行气消胀;桂枝辛甘温,既助桃仁活血祛瘀,又能温阳化饮,还可防硝、黄寒凉凝血之弊;炙甘草护胃安中,并缓诸药之峻烈。诸药相合,共起化瘀逐水,通腹消胀之功效。
本研究显示在常规治疗基础上加用加味桃核承气汤能够进一步降改善患者的胃肠功能障碍评分,降低腹内压,促进胃肠功能的恢复。同时加味桃核承气汤亦促进了WBC的恢复,降低了CRP水平。CRP、SAA均为机体内急性时相蛋白,临床上作为炎症反应的标志物,能够灵敏反映机体的炎症状态。PCT作为降钙素的前体物质,与细菌感染程度密切相关。CRP、SAA、PCT三者与脓毒症的严重程度呈正相关,是诊断与评估脓毒症的重要生物标志物。尽管在SAA、PCT改善方面两组无明显差异,但在CRP方面,治疗组改善更加明显,说明加味桃核承气汤对炎症反应可能起到了进一步的抑制。此外,治疗组患者APACHEⅡ评分出现进一步的下降。临床中APACHEⅡ评分常用来评估脓毒症的病变程度,其分值越高,意味着病情程度越重。治疗组APACHEⅡ评分的进一步下降,表明加味桃核承气汤可能促进了脓毒症患者组织器官生理功能的恢复,改善了疾病的病情。然而,两组28 d生存率无明显差异,这可能与样本量偏小、观察时间较短有一定的关系。安全性分析,两组无明显差异,说明加味桃核承气汤有着较好的临床安全性。尽管本研究展现出加味桃核承气汤在治疗脓毒症胃肠功能障碍方面的临床疗效,但尚需进一步大样本、多中心研究来进行证实。
