鼻腔鼻窦内翻性乳头状瘤误诊八例报告
2021-07-26高亚娜杨泽垠魏英粉田东倩
王 嘉,高亚娜,杨泽垠,魏英粉,田东倩,邸 斌
鼻腔鼻窦内翻性乳头状瘤(nasal inverted papilloma,NIP)是一种临床较为常见的鼻腔鼻窦良性肿瘤,男性多于女性,常为单侧发病,不同资料统计的发病率并不一致[1-2]。NIP不管是术前相关检查还是术中所见均缺乏特异性表现,所以误诊情况时有发生。2019年1月—2020年6月我科共诊治NIP 45例,其中8例曾误诊误治,误诊率17.78%,此8例均曾在外院诊断为鼻息肉或鼻窦炎,并行多次鼻内镜手术治疗。本文回顾性分析此8例临床资料,探讨NIP临床特点和诊疗要点,总结其误诊原因和防范措施,以降低误诊率。
1 临床资料
1.1一般资料 本组8例,男6例,女2例;年龄18~80岁,中位年龄61岁,青年1例(18岁),中老年7例(40岁以上);病程1~10年。发病部位:上颌窦5例,鼻腔内、额窦和筛窦各1例。合并高血压病3例,2型糖尿病1例。
1.2临床表现 本组均为单侧发病,皆以鼻塞和流涕为主要症状,其中涕中带血丝1例。
1.3医技检查 本组术前鼻内镜检查鼻腔内可见新生物7例,鼻腔内未见明显新生物1例;息肉样肿物4例,见图1;肿物表面欠光滑4例;肿物直径0.5~6.8 cm。8例术前均行鼻窦CT检查,结果显示局部骨质增生3例,见图2,无特异性表现5例。4例术前行鼻窦MRI检查,结果显示肿物均呈混杂信号,见图3和图4,皆出现“脑回征”。
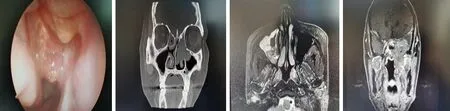
图1 曾误诊为鼻息肉的鼻腔鼻窦内翻性乳头状瘤患者术前鼻内镜检查结果(男,18岁)
1.4误诊情况 本组发病初期均曾在外院误诊,误诊为鼻息肉7例,鼻窦炎1例,皆行手术治疗(在外院行1次手术治疗6例,2次以上手术治疗2例)。8例在外院行手术治疗后症状无明显改善3例,部分改善5例(均在术后6个月左右复发)。8例于县级医院误诊5例,村卫生院误诊3例。误诊时间3个月~10年。
1.5手术方法 本组入我院后诊断为NIP术后复发5例,鼻腔鼻窦肿物3例,遂行手术治疗,鼻腔内、额窦和筛窦各1例行鼻内镜鼻腔肿物切除及相关鼻窦开放,上颌窦5例行鼻内镜泪前隐窝入路的上颌窦开放。术中见肿物呈分叶状4例,肿物蒂部组织欠光滑和凹凸不平各2例。8例均采用单极电刀充分烧灼NIP蒂部和周围骨质。
1.6病理检查 本组术中快速冷冻病理和术后病理检查均诊断为NIP,4例NIP边缘组织呈息肉样变。
1.7随访情况 本组术后随访6~14个月,7例未复发;1例NIP恶变(术后1年余),后失访。
2 讨论
2.1临床特点 NIP作为鼻腔鼻窦的一种常见良性肿瘤,多见于中老年患者,其中男性居多。NIP的病理特征非常典型[3],源于鼻腔或鼻窦的外胚层呼吸上皮,主要由移行细胞和柱状细胞构成,向间质呈指状内翻生长,故名NIP。但与此相反的是,NIP外观无明显特征性,有时酷似鼻息肉,甚至可与鼻息肉同时存在[4]。以往研究认为NIP发病与乳头状瘤病毒感染相关,但近年人们发现NIP与感染、环境及自身体质等因素均有一定程度关系[1]。目前,临床公认的观点是,NIP患者采用手术彻底切除的方法进行治疗可降低复发率,但是NIP的复发率始终较高,这是困扰临床医师多年的一个难题[5]。因此,NIP术前和术中的诊断至关重要,其直接关系到手术方式和切除范围,甚至影响患者预后。
2.2诊断及鉴别诊断 病理检查是NIP诊断的金标准,但不容忽视的误诊率提醒临床医生需要将NIP与相关疾病进行认真鉴别。本组发病初期均曾在外院误诊,误诊为鼻息肉7例,鼻窦炎1例。鼻息肉是临床上常见疾病,是赘生于鼻腔鼻窦黏膜的新生物,表现为一个或多个表面光滑的灰白色、淡黄色或淡红色如荔枝肉状半透明肿物,触之柔软,不痛,不易出血;且多为双侧发病,与过敏性鼻炎和哮喘等疾病关系密切。鼻窦炎为鼻窦黏膜慢性炎症,病变较轻时窦腔黏膜轻度肿胀或局部水肿,病变较重时窦腔黏膜可呈鹅卵石样改变,但质地均一。不管是鼻息肉还是鼻窦炎,MRI检查均表现为病变信号均一,无混杂信号,T2呈高信号,T1呈低信号。NIP蒂部一般都有明确滋养动脉。
2.3误诊原因及防范措施 结合本组临床资料分析NIP可能误诊原因和防范措施如下。①临床表现缺乏特异性。本组均为单侧发病,皆以鼻塞和流涕为主要症状,临床表现缺乏特异性,且多为中老年男性,易导致误诊。提示临床遇及单侧鼻腔病变患者时,应考虑到NIP或其他肿瘤可能[6],避免仅依靠观察病变外观就盲目诊断为鼻息肉。②接诊医生诊断经验不足。本组于县级医院误诊5例,村卫生院误诊3例。分析原因可能与基层医院医生对该病缺乏认识、诊断经验不足有关。提示临床医生应加强对此类疾病的学习,提高诊断水平,临床遇及鼻腔肿物复发病例时应提高警惕,避免受之前诊断结果干扰。③影像学表现不典型。鼻窦CT和MRI检查是诊断NIP重要的参考依据,其中CT检查可以比较清楚显示病变大致范围及其对周围骨质的影响。NIP的CT特点为局部的骨质增生或破坏及肿物内部的“气泡征”等,局部骨质变化可能是成骨和破骨相互作用所致,这与肿瘤刺激有关,但需要注意的是并非所有NIP患者CT检查均有如此典型的表现[7-10]。本组鼻窦CT检查仅3例表现为局部骨质增生,均无骨质破坏或“气泡征”表现,故易导致误诊。根据NIP病理特征可知其为一种软组织肿瘤,故MRI检查对其显示较清晰。目前,有研究发现NIP MRI检查表现出“脑回征”,这是由于肿瘤上皮向肿瘤深部突入生长,有点像脑组织形成的沟回,这种征象会在MRI上体现出来[11-13]。本组4例行MRI检查,皆出现“脑回征”。NIP蒂部血管较粗,管壁细胞间联系较为紧密,在强化MRI中该处造影剂漏出较少,故呈现信号缺失,相反NIP外周血管较细,管壁细胞间联系较松,造影剂渗出较多,MRI可呈现高信号[14],这可以指导我们按照逆向寻找法来确定NIP蒂部位置,但需要强调的是“脑回征”并非NIP独有的特征,若接诊医生过分依赖这一检查结果易导致误诊。④术前鼻内镜检查准确性较低。术前行鼻内镜检查是此类疾病患者必不可少的,但NIP患者术前鼻内镜与术中鼻内镜所观察到的情况可能不尽相同,从而易导致误诊。分析NIP患者术前鼻内镜与术中鼻内镜表现不同的原因可能与内镜操作者水平差异有关,但更多与在全身麻醉手术中术者可以更清楚和充分观察病变外观有关,对此临床医生应引起警惕。提示临床医生行鼻内镜检查时需充分做好局部麻醉准备,并缓解患者紧张情绪。⑤未能及时完善相关医技检查。病理检查是诊断NIP的金标准。本组术中快速冷冻病理和术后病理检查均诊断为NIP。因此,我们认为对于术前不能明确诊断的类似本文病例可考虑术前行活组织病理检查。本组术前皆未行活组织病理检查,这是导致其误诊的原因之一。需要注意的是,NIP可能与鼻息肉共存于鼻腔内,故术前行活组织病理检查需要多点取材。MRI检查可提供肿物范围及蒂部大概位置,对于活组织病理检查取材有一定指导意义。术中对于此类可疑病变组织亦可行冷冻病理检查,这对手术有一定指导意义[15]。目前,临床上NIP主流手术方式为鼻内镜和鼻内镜联合鼻外径路[16-24],但术中对鼻腔肿物的诊断十分重要。只有临床医生考虑到NIP的可能性,才会采取相应处理,从而减少或避免误诊误治。提示临床医师对鼻腔鼻窦内病变的诊断要提高警惕,避免受患者病史或惯性思维的影响。另外,临床分期和手术方式改进对NIP的治疗均有重要意义[25-27],但这都需建立在明确诊断NIP的基础上,故病变尚未明确诊断时,接诊医生术前和术中的诊断思维就显得格外重要。
综上所述,病理检查是NIP诊断的金标准。临床表现和相关医技检查缺乏特异性,诊断经验不足,以及未能及时行相关检查是导致NIP误诊的主要原因。临床医生应加强对NIP认识,提高相关诊断经验,遇及单侧鼻腔鼻窦病变患者时要及时行CT和MRI检查,必要时行术前和术中病理检查,以早期确诊。
