视觉训练对成年人视功能异常所致视疲劳的改善作用
2021-07-16王静江洋琳芦文丽张琰
王静 江洋琳 芦文丽 张琰
1天津医科大学眼科医院 天津医科大学眼视光学院 天津医科大学眼科研究所 国家眼耳鼻喉疾病临床医学研究中心天津市分中心 天津市视网膜功能与疾病重点实验室 300384;2天津市眼科医院 300022;3天津医科大学公共卫生学院流行病与卫生统计学系卫生统计学教研室 300070
随着生活和工作方式的变化,人们近距离用眼的需求不断增加,视疲劳的发生非常普遍,表现为视物模糊、复视、眼酸胀、眼干涩等[1]。视疲劳患者尚未出现眼部器质性病变,给诊断和治疗带来一定的困难。对于视疲劳患者视功能检查发现异常者,视功能训练有助于症状的改善[2]。视功能异常的青少年视疲劳患者需要花费时间和精力配合训练,但多数成年人会因担心年龄对视觉训练的敏感性差而担心训练效果[3]。探讨视觉训练对成年人伴有视功能异常的视疲劳患者的治疗方法及其作用有助于缓解临床上普遍存在的视疲劳患者的眼部不适症状,改善患者的视觉质量,但目前相关治疗方法的研究不够深入。本研究拟探讨视觉训练法对伴有视功能异常的成年视疲劳患者的临床效果。
1 资料与方法
1.1 一般资料
采用系列病例观察研究方法,选取2018年10月至2019年10月在天津市眼科医院视光中心视觉训练室进行视觉训练的成年视功能异常所致视疲劳患者93例186眼。纳入标准:(1)年龄>18岁;(2)集合不足症状调查(convergence insufficiency symptom survey,CISS)问卷[4]得分≥21分或<21分但其中某1项或几项主诉明显且严重影响生活质量;(3)至少满足1种视功能异常的诊断体征(表1,2)[5-7];(4)依从性好,自愿完成训练过程且随访完整者。排除标准:(1)眼部有器质性疾病者;(2)有全身性疾病者;(3)有精神类药物服用史者。入组患者男48例,女45例;年龄20~48岁,平均(30.43±6.39)岁,其中20~30岁54例,31~40岁32例,41~50岁7例,分别占58.06%、34.41%和7.53%。患者屈光状态分布为正视者18例,轻度近视者24例,中度近视者26例,高度近视者18例,远视者7例,分别占19.35%、25.81%、27.96%、19.35%和7.53%。本研究经天津市眼科医院伦理委员会审核批准(批文号:KY201906),所有患者均签署知情同意书。

表1 调节功能异常诊断标准Table 1 Diagnostic criteria for abnormal accommodation检查项目调节不足调节过度调节灵活度不良调节不能持久NRA正常↓↓正常BCC↑↓正常↑PRA↓正常↓↓调节幅度↓正常正常正常单眼调节灵活度负镜不通过正镜不通过正负镜均不通过负镜不通过 注:NRA:负相对调节;BCC:双眼交叉柱镜;PRA:正相对调节;↓:低于正常值;↑:高于正常值 Note:NRA:negative relative accommodation;BCC:binocular cross-cylinder;PRA:positive relative ac-commodation;↓:lower than normal value;↑:higher than normal value
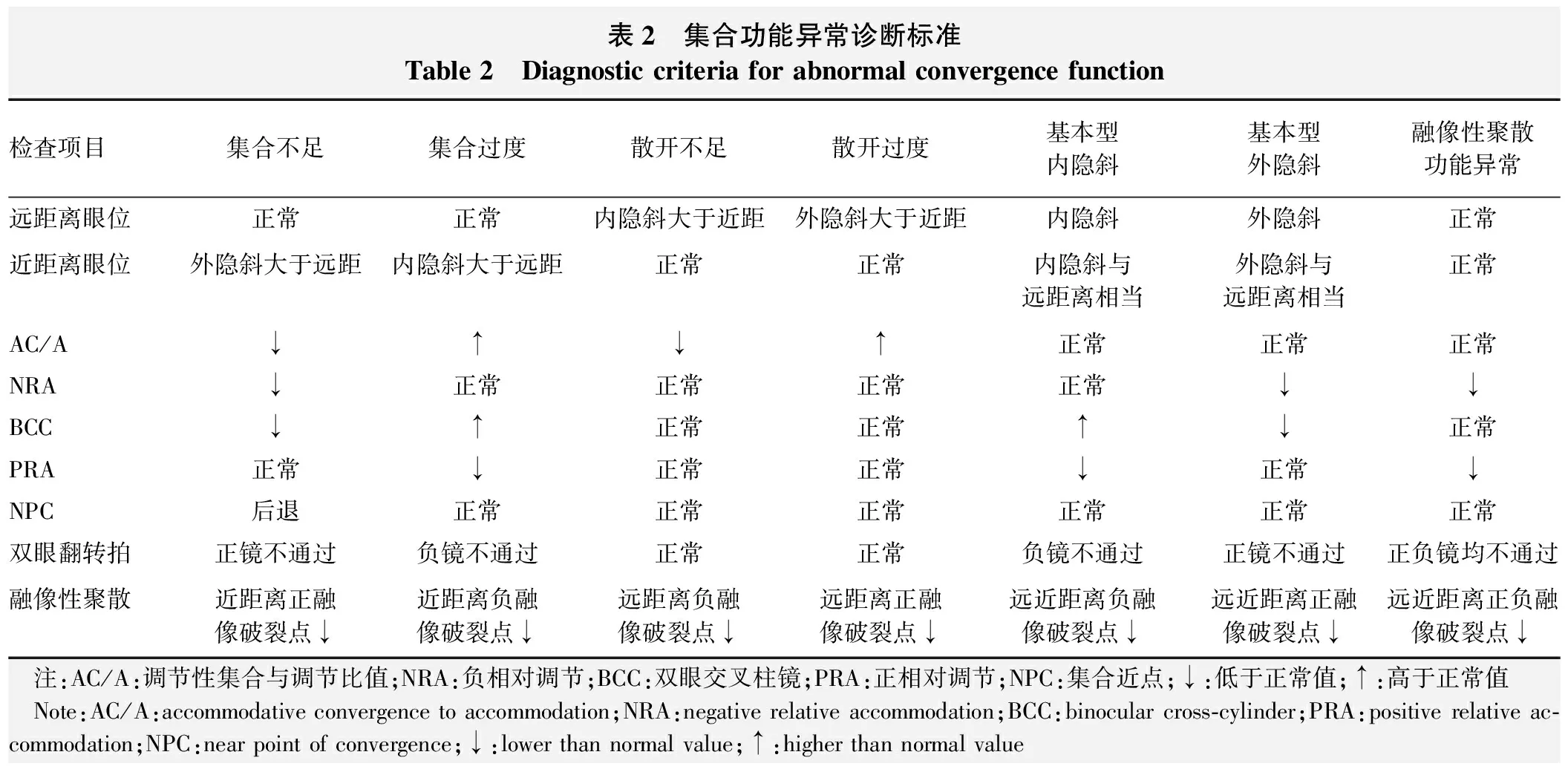
表2 集合功能异常诊断标准Table 2 Diagnostic criteria for abnormal convergence function检查项目集合不足集合过度散开不足散开过度基本型内隐斜基本型外隐斜融像性聚散功能异常远距离眼位正常正常内隐斜大于近距外隐斜大于近距内隐斜外隐斜正常近距离眼位外隐斜大于远距内隐斜大于远距正常正常内隐斜与远距离相当外隐斜与远距离相当正常AC/A↓↑↓↑正常正常正常NRA↓正常正常正常正常↓↓BCC↓↑正常正常↑↓正常PRA正常↓正常正常↓正常↓NPC后退正常正常正常正常正常正常双眼翻转拍正镜不通过负镜不通过正常正常负镜不通过正镜不通过正负镜均不通过融像性聚散近距离正融像破裂点↓近距离负融像破裂点↓远距离负融像破裂点↓远距离正融像破裂点↓远近距离负融像破裂点↓远近距离正融像破裂点↓远近距离正负融像破裂点↓ 注:AC/A:调节性集合与调节比值;NRA:负相对调节;BCC:双眼交叉柱镜;PRA:正相对调节;NPC:集合近点;↓:低于正常值;↑:高于正常值 Note:AC/A:accommodative convergence to accommodation;NRA:negative relative accommodation;BCC:binocular cross-cylinder;PRA:positive relative ac-commodation;NPC:near point of convergence;↓:lower than normal value;↑:higher than normal value
1.2 方法
1.2.1检查方法 采用IS-600综合验光仪(日本Topcon公司)测定屈光不正度数,获得最佳矫正视力的最大正镜度,视力相差2行以内者进行双眼矫正屈光度平衡,得到最终屈光度,在此基础上,用综合验光仪进行下列检查:(1)双眼视 采用Worth 4 Dots检查双眼同时视功能。(2)立体视 采用立体视视标和内置辅镜偏振镜片检查远距离立体视功能,根据患者能否判断视标有远近感觉以及感觉的正确与否检测立体视能力。(3)隐斜视 采用Von-Graefe法测量远隐斜和近隐斜。(4)正负融像范围 采用双眼前外置辅镜,同时增加底朝内(base in,BI)和底朝外(base out,BO)的棱镜度,分别测量远、近距离水平方向的正负融像范围,记录模糊点、破裂点和恢复点。(5)调节性集合与调节比值(accommodative convergence/accommodation,AC/A) 在测量近隐斜的基础上,分别加+1.00 D和-1.00 D再次测量隐斜视,得到梯度法AC/A值。(6)集合近点 采用移近法测量双眼集合近点,以厘米为单位。(7)单眼调节幅度 采用负镜片法测量单眼调节幅度。(8)调节反应 采用融像性交叉柱镜配合近交叉视标测量调节反应。(9)负相对调节(negative relative accommodation,NRA)和正相对调节(positive relative accommodation,PRA) 采用双眼前同时加正负球镜的方法分别测量NRA和PRA。(10)单、双眼调节灵活度 用±2.00 D翻转拍,配合20/30视力卡,测量单、双眼调节灵活度。(11)聚散灵活度 采用8△BI/8△BO翻转拍,配合20/30视力卡测量聚散灵活度。每5次训练后,对上述指标进行1次复查。
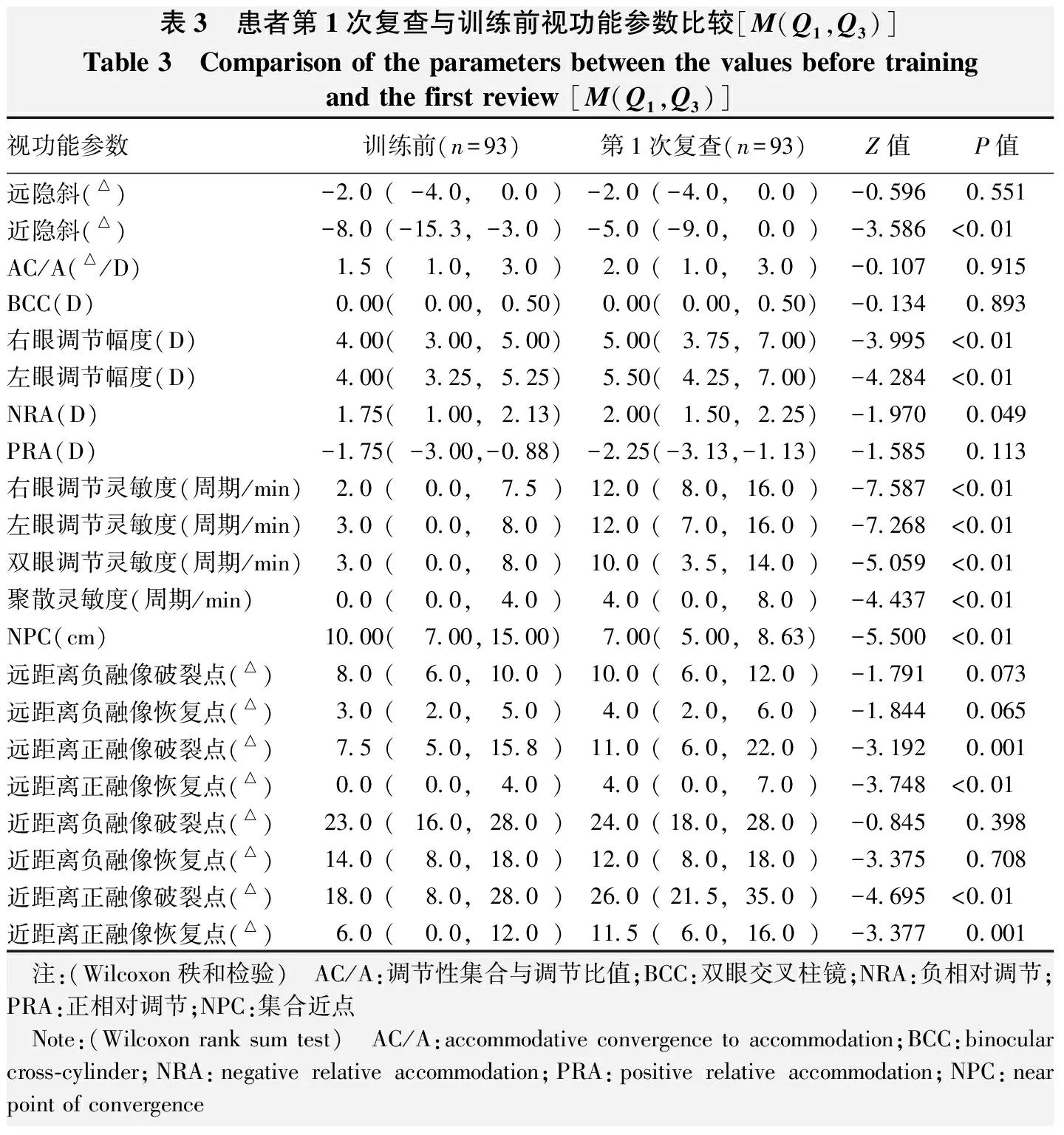
表3 患者第1次复查与训练前视功能参数比较[M(Q1,Q3)]Table 3 Comparison of the parameters between the values before trainingand the first review [M(Q1,Q3)]视功能参数训练前(n=93)第1次复查(n=93)Z值P值远隐斜(△)-2.0(-4.0,0.0)-2.0(-4.0,0.0)-0.5960.551近隐斜(△)-8.0(-15.3,-3.0)-5.0(-9.0,0.0)-3.586<0.01AC/A(△/D)1.5(1.0,3.0)2.0(1.0,3.0)-0.1070.915BCC(D)0.00(0.00,0.50)0.00(0.00,0.50)-0.1340.893右眼调节幅度(D)4.00(3.00,5.00)5.00(3.75,7.00)-3.995<0.01左眼调节幅度(D)4.00(3.25,5.25)5.50(4.25,7.00)-4.284<0.01NRA(D)1.75(1.00,2.13)2.00(1.50,2.25)-1.9700.049PRA(D)-1.75(-3.00,-0.88)-2.25(-3.13,-1.13)-1.5850.113右眼调节灵敏度(周期/min)2.0(0.0,7.5)12.0(8.0,16.0)-7.587<0.01左眼调节灵敏度(周期/min)3.0(0.0,8.0)12.0(7.0,16.0)-7.268<0.01双眼调节灵敏度(周期/min)3.0(0.0,8.0)10.0(3.5,14.0)-5.059<0.01聚散灵敏度(周期/min)0.0(0.0,4.0)4.0(0.0,8.0)-4.437<0.01NPC(cm)10.00(7.00,15.00)7.00(5.00,8.63)-5.500<0.01远距离负融像破裂点(△)8.0(6.0,10.0)10.0(6.0,12.0)-1.7910.073远距离负融像恢复点(△)3.0(2.0,5.0)4.0(2.0,6.0)-1.8440.065远距离正融像破裂点(△)7.5(5.0,15.8)11.0(6.0,22.0)-3.1920.001远距离正融像恢复点(△)0.0(0.0,4.0)4.0(0.0,7.0)-3.748<0.01近距离负融像破裂点(△)23.0(16.0,28.0)24.0(18.0,28.0)-0.8450.398近距离负融像恢复点(△)14.0(8.0,18.0)12.0(8.0,18.0)-3.3750.708近距离正融像破裂点(△)18.0(8.0,28.0)26.0(21.5,35.0)-4.695<0.01近距离正融像恢复点(△)6.0(0.0,12.0)11.5(6.0,16.0)-3.3770.001 注:(Wilcoxon秩和检验) AC/A:调节性集合与调节比值;BCC:双眼交叉柱镜;NRA:负相对调节;PRA:正相对调节;NPC:集合近点 Note:(Wilcoxon rank sum test) AC/A:accommodative convergence to accommodation;BCC:binocular cross-cylinder;NRA:negative relative accommodation;PRA:positive relative accommodation;NPC:near point of convergence
1.2.2训练方法 原配戴眼镜屈光度数不合适者,根据就诊时检查结果更换合适的眼镜,并要求其在日常生活及训练中配戴。训练室训练每周1次,每次45 min。根据文献[5]和工作经验,可将训练设定为3个层次;第1层次训练是调节感知、提高调节幅度,在调节与集合相匹配的状态下提高融像范围;第2层次训练是提高调节功能起始反应,同时进行相对集合训练;第3层次进行调节适应性训练以及开放空间下的融像训练。这3个层次的训练在每次训练中所占的比例视具体情况个性化定制。视觉训练的具体方法包括Brock线、偏振立体图、Aperture-rule、B-O Scope、同视机、翻转拍、远近字母表等。
1.2.3效果评价 93例病例中有22例患者在视光师的指导下在初查和复查时完成了可以评定集合不足程度和视疲劳程度的CISS问卷[4],问卷得分可以用于比较视觉训练前后视疲劳症状差异。病例中没有参与调查评分的患者,则记录其主要症状,复查时针对相应症状问诊,并根据患者主诉,参考美国集合不足研究小组对训练效果的分类方法[8],将训练效果分为3类:第1类为症状改善明显,各项体征趋于或达到正常;第2类为主诉症状有所改善,但体征仍有较多异常;第3类为主诉症状依然存在,体征改善轻微或没有变化。
1.3 统计学方法
采用SPSS 21.0统计学软件对数据进行统计分析。计量资料的数据采用Shapiro-Wilk检验法进行正态分布检验,正态分布的数据资料用mean±SD表示,偏态分布的数据资料用M(Q1,Q3)表示。采用两样本Wilcoxon秩和检验比较2次复查后患者视功能的改善情况;采用广义估计方程估计不同训练阶段调节幅度、近隐斜视测量值变化情况;采用Kruskal-Wallis检验比较训练前后不同屈光度组隐斜视、调节幅度改善情况;采用配对样本t检验比较初查和第1次复查时CISS评分;采用Logistic回归分析年龄及远、近隐斜对调节幅度改善的影响。回归方程中男性赋值为1,女性赋值为0;方程中第1次复查的远、近隐斜及调节幅度为原测定值;年龄为原值代入。P<0.05为差异有统计学意义。
2 结果
本组纳入患者中,集合不足者占52.69%(49/93),其中同时伴有调节不足者占22.58%(21/93);单纯调节不足者占41.94%(39/93);调节灵敏度异常者占5.38%(5/93)。所有患者全部完成第1次复查,50例患者完成第2次复查。
2.1 第1次复查各项视功能改善情况
患者5次视功能训练后,近隐斜度、集合近点值均明显低于训练前,差异均有统计学意义(Z=-3.586、-5.500,均P<0.01);单眼及双眼的调节灵敏度从初查时2~3个周期/min增加至10~12个周期/min,差异均有统计学意义(均P<0.01);双眼聚散灵敏度明显提高,调节幅度、远距离和近距离正融像范围均明显增加,差异均有统计学意义(均P<0.01)(表3)。
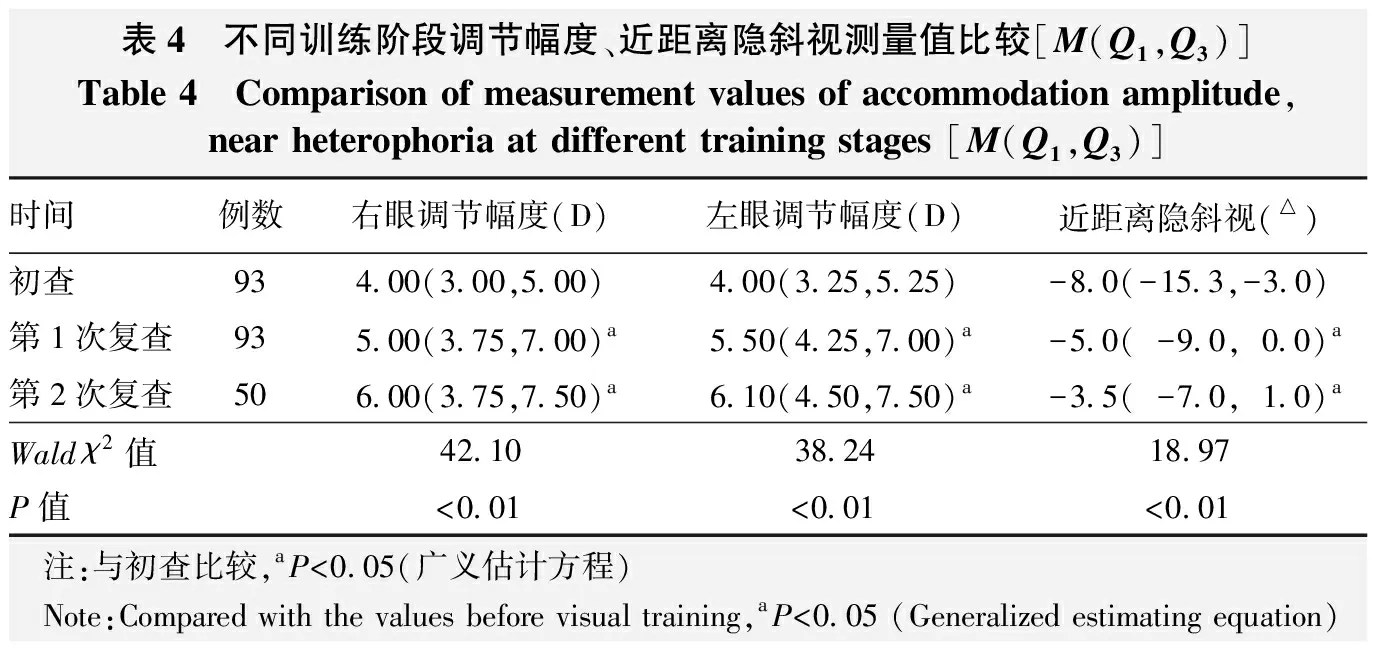
表4 不同训练阶段调节幅度、近距离隐斜视测量值比较[M(Q1,Q3)]Table 4 Comparison of measurement values of accommodation amplitude,near heterophoria at different training stages [M(Q1,Q3)]时间例数右眼调节幅度(D)左眼调节幅度(D)近距离隐斜视(△)初查934.00(3.00,5.00)4.00(3.25,5.25)-8.0(-15.3,-3.0)第1次复查935.00(3.75,7.00)a5.50(4.25,7.00)a-5.0(-9.0,0.0)a第2次复查506.00(3.75,7.50)a6.10(4.50,7.50)a-3.5(-7.0,1.0)aWald χ2值42.1038.2418.97P值<0.01<0.01<0.01 注:与初查比较,aP<0.05(广义估计方程) Note:Compared with the values before visual training, aP<0.05 (Generalized estimating equation)
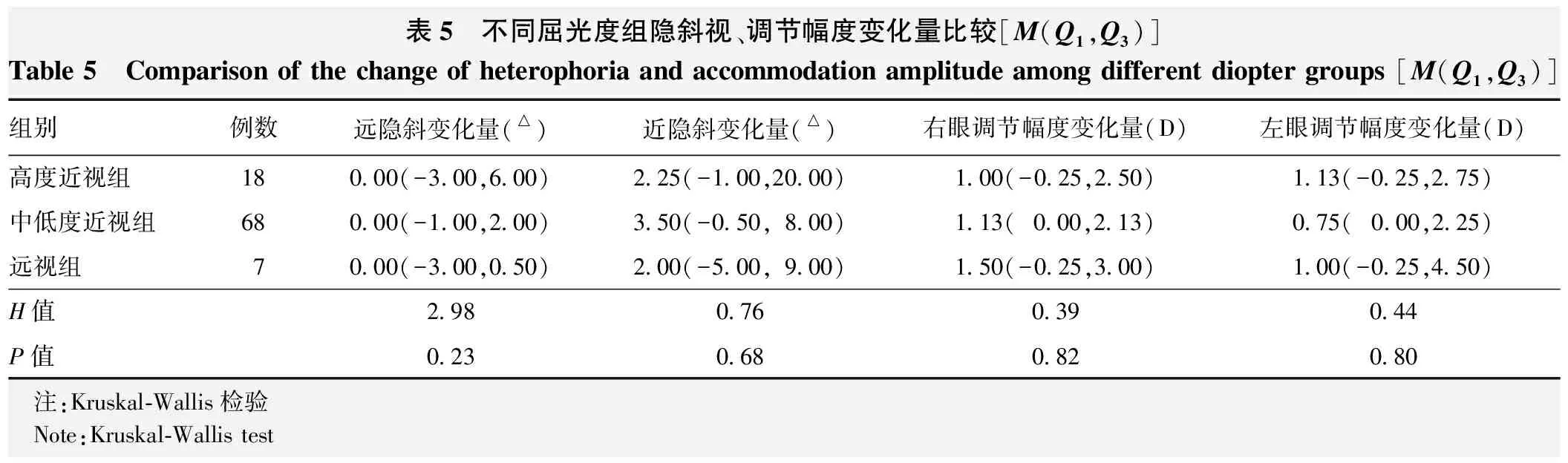
表5 不同屈光度组隐斜视、调节幅度变化量比较[M(Q1,Q3)]Table 5 Comparison of the change of heterophoria and accommodation amplitude among different diopter groups [M(Q1,Q3)]组别例数远隐斜变化量(△)近隐斜变化量(△)右眼调节幅度变化量(D)左眼调节幅度变化量(D)高度近视组180.00(-3.00,6.00)2.25(-1.00,20.00)1.00(-0.25,2.50)1.13(-0.25,2.75)中低度近视组680.00(-1.00,2.00)3.50(-0.50,8.00)1.13(0.00,2.13)0.75(0.00,2.25)远视组70.00(-3.00,0.50)2.00(-5.00,9.00)1.50(-0.25,3.00)1.00(-0.25,4.50)H值2.980.760.390.44P值0.230.680.820.80 注:Kruskal-Wallis检验 Note:Kruskal-Wallis test
2.2 第1次和第2次复查时患者调节幅度和近距离隐斜视的改善情况
左、右眼调节幅度、近距离隐斜视不同训练阶段总体比较差异均有统计学意义(waldχ2=38.24、42.10、18.97,均P<0.01)。第1次复查时上述指标均较初查时提高,差异均有统计学意义(均P<0.01);第2次复查与第1次复查结果相比,差异均无统计学意义(均P>0.05)(表4)。
2.3 年龄及远、近隐斜对调节幅度改善的影响
单因素Logistic回归分析结果显示,年龄不是右眼和左眼调节幅度改善情况的影响因素(OR=1.00,95%CI:0.98~1.07,P=0.59;OR=0.99,95%CI:0.93~1.05,P=0.71)。多因素Logistic回归分析结果显示,远隐斜和近隐斜不是右眼和左眼调节幅度改善情况的影响因素(远隐斜:OR=1.04,95%CI:0.95~1.14,P=0.35;OR=1.02,95%CI:0.93~1.11,P=0.74.近隐斜:OR=0.99,95%CI:0.92~1.07,P=0.85;OR=1.02,95%CI:0.95~1.09,P=0.54)。单因素回归方程为Logit(右眼调节幅度改善情况)=-0.92×性别+(-0.01)×年龄+0.02×远隐斜+0.02×近隐斜+(-0.02)×AC/A+(-0.30)×BCC+(-0.24)×右眼调节幅度+(-0.18)×左眼调节幅度+0.10×NPC+(-0.15)×立体视+0.28×NRA+0.04×PRA;Logit(左眼调节幅度改善情况)=-1.03×性别+(-0.01)×年龄+0.02×远隐斜+0.01×近隐斜+0.04×AC/A+(-0.85)×BCC+(-0.21)×右眼调节幅度+(-0.26)×左眼调节幅度+0.06×NPC+(-0.24)×立体视+0.13×NRA+(-0.02)×PRA。将单因素回归分析中P<0.05的变量以及年龄、远近隐斜纳入调节幅度改善情况的多因素模型进行计算,多因素回归方程为Logit(右眼调节幅度改善情况)=-0.73×性别+(-0.01)×年龄+0.04×远隐斜+(-0.01)×近隐斜+0.11×集合近点;Logit(左眼调节幅度改善情况)=-1.08×性别+(-0.05)×年龄+0.01×远隐斜+0.02×近隐斜+(-0.35)×左眼调节幅度。
2.4 不同屈光度组训练前后远隐斜、近隐斜和调节幅度改善情况的比较
高度近视组、中低度近视组和远视组近距离隐斜视度分别为-17.00(-20.00,-6.00)△、-7.00(-13.00,-2.50)△和-9.00(-14.00,-5.00)△,不同屈光度组近距离隐斜视总体比较差异有统计学意义(F=6.65,P=0.04)。不同屈光度组患眼训练前后远隐斜、近隐斜、调节幅度的改善差异均无统计学意义(均P>0.05)(表5)。
2.5 第1次复查时患者症状改善情况的比较
初查和第1次复查时,22例患者的CISS评分分别为(25.13±9.64)分和(19.18±7.22)分,差异有统计学意义(t=6.79,P<0.01)。未进行问卷调查的患者,主诉和体征明显改善者占67.60%(48/71),症状有所改善但仍需加强训练者占29.58%(21/71),症状没有明显改善者占2.82%(2/71)。
3 讨论
视觉系统要满足我们工作生活的用眼需求,除了有合适的屈光矫正作为基础外,还需要调节、集合以及眼球运动的共同协作,使外界物像清晰成像在视网膜上[5]。视功能异常通常表现为视物模糊、长时间视近后头痛、眼酸胀、复视等视疲劳症状[1]。视功能异常的患者需要使用更多的慢相调节和聚散功能来维持双眼单视,因此容易产生一系列的眼部不适症状[9],本研究中的视疲劳患者也是以调节和集合功能异常为主。随着眼视光研究的深入以及人们对视觉质量要求的日益提高,视觉训练室接诊的成年患者逐渐增多。这类患者最关注的问题就是成年后视觉训练是否还能有效,以及担心身体的各项机能不如青少年时期可塑性强。本研究主要目的是分析成年患者进行视功能训练的有效性,从而指导关于成年视功能异常患者的临床工作。成年患者由于生活角色多、社会负担重,往往不能规律地进行视觉训练。本研究中也仅有53.76%的患者完成了1个疗程的训练,多数患者在第1次复查后发现症状缓解,就不再按时训练。
1983年,Daum[10]发现双眼调节异常的患者在训练1个月后症状有所缓解,且改善率达96%。美国集合不足治疗小组研究报道,视觉训练可以提高患者的调节功能[11]。近年,Ma等[12]在研究调节与近视的关系时,也发现视功能在经过12次训练室训练后显著改善。本研究结果发现,患者第1阶段训练后视功能均明显改善,以调节幅度、调节灵敏度和远、近正融像范围最为显著,这一结果提示眼的调节、集合功能具有终身可塑性。因此,即使是成年人,也有必要进行视觉训练,以改善调节、集合功能。本研究结果还提示,调节和集合有着密切联动关系。本研究中有21例患者同时罹患2种功能异常,且训练过程中除了初期部分训练单独进行外,大多数训练都需要2种功能相互配合。值得注意的是,第1次复查结果与基线数据相比,远隐斜和调节反应没有显著改善,这与李丽华等[13]的研究结果一致。在双眼视功能中,屈光矫正后的双眼在远距离视物时并不需要动用调节,只需要通过远距离的正负融像调控眼位,而眼位的检查又是在打破双眼融像的前提下进行的,因此训练前后远距离的隐斜视无明显差异。而调节反应测量的是看近距离物体时调节使用的准确度,是大脑对模糊物象的反应能力,这个过程需要更多的时间来改变之前大脑的工作模式和建立正确的链接。
本研究中患者训练2个阶段后复查调节功能和视近隐斜度与初查结果比较差异均无统计学意义,从双眼视生物模型中快相反应和适应性反应考虑,检查主要体现了快相反应的能力。在双眼视的生物模型中,调节反应的过程首先是在视网膜上的模糊物像被中枢神经系统感知,进一步驱动眼产生快相调节。快相调节在1 s内迅速完成,15 s后开始出现调节适应,以维持稳定的用眼需求;集合的发生也是先由注视差异产生快相集合,然后集合适应逐渐起主要维持作用[14-15]。因此,我们在工作中所进行的视功能检查多数为快相反应,但日常用眼过程中则以适应性反应为主。本研究中2个阶段训练后在第1次复查时,快相反应已经达到相对稳定的状态,以至于在第2次复查时各项参数并没有进一步改善。但快相反应达到稳定状态并不等同于视功能的完全正常,我们还需要改善适应性反应,维持视功能的持久性。
研究表明,中枢神经系统的神经元网络终身具有可塑性[16],视觉训练不仅增加眼部肌肉的力量,更重要的是加强中枢神经系统对视觉的调控能力[7]。本研究中对患者年龄是否是调节幅度改善的影响因素进行分析,结果表明年龄并不对调节功能的改善产生明显影响,因此,年龄的增加并不显著影响视觉训练效果。
研究的患者屈光度从高度近视到中度远视,差别很大,其中高度近视配镜过程中主觉验光屈光度往往较客观检查结果低,因此看近距离动用的调节较少,产生的调节性集合也少,近距离眼位会偏外斜;中低度近视或低度远视所用的调节能力与需求基本一致,没有明显的眼位之间的差异。其他视功能无论是训练前测定值的比较,还是训练前后改善程度的比较差异均无统计学意义,一定程度上提示训练的效果不受屈光度的影响。
本研究结果提示我们,对于排除全身及眼部器质性疾病的成年视疲劳患者应进行屈光不正矫正及全面的视功能检查,若发现有视功能异常,则应在正确屈光矫正基础上进行系统的视功能训练。本研究结果表明,成年视功能异常患者在经过视觉训练后可明显改善视功能体征和视疲劳症状,最佳的训练思路及训练频率仍有待进一步研究。
利益冲突所有作者均声明不存在利益冲突
