PAE联合TURP与单纯TURP治疗体积≥80 ml的良性前列腺增生症的效果对比及对术后性功能的影响
2021-07-06公洪伟孙正钦高锐
公洪伟 孙正钦 高锐
蒙阴县人民医院泌尿外科,山东 276200
良性前列腺增生症(benign prostatic hyperplasia,BPH)能引起男性出现排尿障碍、尿潴留及血尿,严重的可发展为完全性尿潴留、膀胱刺激症状等多种并发症,对男性患者的性生活和生活质量造成严重影响[1]。目前,经尿道前列腺电切术(transurethral resection of the prostate,TURP)仍是治疗BPH的金标准,但体积≥80 ml的BPH存在手术时间长、术中失血量大、腺体组织切割不切彻底等问题,极易引发术后经尿道前列腺电切综合征,导致治疗效果不佳[2]。因此,选择合适的治疗方案以提高手术效率,降低术中出血等手术风险,在临床治疗中显得十分重要。超选择性前列腺动脉栓塞术(prostatic arterial embolization,PAE)属于一种微创介入手术,通过栓塞前列腺供血动脉及毛细血管,起到减少供血量、致使前列腺组织缺血坏死的作用,从而能缩小增生组织,缓解下尿路梗阻症状[3]。但单纯PAE治疗体积≥80 ml的BPH的效果有限,前列腺组织缩小程度不到20.00%[4]。本研究结合上述两种术式优势,回顾性分析本院采用PAE联合TURP治疗的110例体积≥80 ml的BPH患者的资料,探讨其手术方案疗效及对患者术后性功能的影响,现将结果报道如下。
1 资料与方法
1.1 临床资料 回顾性分析2016年10月至2019年10月在本院收治的体积≥80 ml的BPH患者198例;其中,88例选择单纯TURP治疗,纳入对照组;另110例选择PAE联合TURP治疗,纳入观察组。两组患者年龄、病程、前列腺体积、国际前列腺症状评分、生活质量评分、最大尿流速及残余尿量对比,差异无统计学意义(均P>0.05),见表1。本院符合《赫尔辛基宣言》的原则。研究对象对该研究知情同意。
表1 两组体积≥80 ml的良性前列腺增生症患者一般资料对比(±s)

表1 两组体积≥80 ml的良性前列腺增生症患者一般资料对比(±s)
注:对照组单纯经尿道前列腺电切术治疗,观察组超选择性前列腺动脉栓塞术联合经尿道前列腺电切术治疗
组别观察组对照组χ2/t值P值例数110 88年龄(岁)55.58±5.22 55.81±5.18 0.309 0.758病程(年)4.58±0.89 4.62±0.92 0.310 0.757前列腺体积(ml)98.95±10.26 101.08±10.19 1.456 0.147国际前列腺症状评分(分)23.12±6.26 23.21±6.35 0.100 0.921生活质量评分(分)4.59±0.83 4.72±0.86 1.078 0.283最大尿流速(ml/s)5.92±1.88 6.12±1.92 0.737 0.462残余尿量(ml)78.66±23.25 78.15±23.51 0.153 0.879
纳入标准:符合《中国泌尿外科疾病诊断治疗指南》[5]对BPH的诊断标准,经尿动力学、直肠B超、盆腔CT及临床症状体征等检查确诊者;超声检测的前列腺体积(π/6横径·上下径·前后径)≥80 ml,国际前列腺症状评分>18分,排尿后直肠指检示前列腺I度以上(横径>3 cm)增大者;年龄40~60岁;病程2个月~8年;符合本研究术式手术指征,经同一医师团队操作治疗者;临床资料完整,签署手术知情同意书者。排除标准:泌尿系统肿瘤疾病,如前列腺癌等其他前列腺疾病者;前列腺体积<80 ml者;合并尿路狭窄、膀胱颈挛缩、神经源性膀胱、尿路感染、尿路结石等其他膀胱疾病者;近6个月内进行相关药物干预者;近6个月内有手术或创伤史者;重要脏器器质性病变者;合并血液系统疾病者;合并心脑血管疾病者;其他恶性肿瘤系统疾病者;精神疾病或认知功能障碍者;对本研究术式存在禁忌证者。
1.2 方法 观察组给予PAE联合TURP治疗。⑴先给予PAE治疗:术前常规留置尿管。在局部麻醉下,借助数字减影血管造影(DSA)(产自美国GE公司,Innova 3131-IQ型和GE IGS530型)引导下进行手术操作。确定右侧股动脉穿刺位置,采用Seldinger技术进行穿刺,并将5F导管鞘置入腹主动脉,5F造影导管置于双侧髂内动脉,作正位和患侧斜位35°~45°造影,观察前列腺动脉数目、开口位置、导尿管与前列腺染色关系。对准左侧前列腺主供血动脉将导丝和F2.7微导管超选择性小心进入其中,待造影显示前列腺染色,而其他髂内分支血管未显影,且未发生对比剂反流,F2.7微导管超选择性在该血管缓慢注入明胶海绵加以栓塞无反流,直至前列腺动脉主干血流完全停滞,造影确认栓塞成功后,以上述方法栓塞右侧前列腺动脉主干。术后采用抗生素治疗2 d以抗感染,待无明显术后感染等并发症,于术后3~5 d进行TURP。⑵TURP治疗:采用硬膜外麻醉,术前,于耻骨上膀胱端作穿刺造痿引流处理,在Olumpus电视监视系统直视下,探测双侧输尿管,采用Olumpus等离子前列腺电切设备,将电切镜置入膀胱中,常规探查双侧输尿管口,确认膀胱颈、突入膀胱内前列腺与膀胱三角区关系,了解前列腺部尿道及精阜位置与前列腺增生形态。选择膀胱颈口6点处至精阜上方作切口,采用环状电切器以精阜方位逐步移动切割,直至切割深度位于中叶、包膜停止,将膀胱颈12点处增生组织切除,然后以顺时针1~5点切除左侧叶,逆时针11~7点切除右侧叶,再将精阜周围切除,将37℃生理盐水装入Elic冲洗器清除前列腺组织碎块,电凝止血并修建创面。术后常规留置F22三腔气囊尿管,注入40 ml生理盐水进行牵引压迫止血,压迫止血24 h后,抽20 ml生理盐水冲洗膀胱,直至冲洗液清亮。
对照组采用TURP治疗,治疗方法同观察组。
1.3 观察指标
1.3.1 围术期情况 记录两组患者的手术时间、术中出血量、腺体切除体积、前列腺组织切除效率、膀胱冲洗时间、留置尿管时间及术后住院天数。
1.3.2 术后并发症 观察两组患者术后并发症,如暂时性尿失禁、泌尿系统感染、再次出血及二次TURP手术史。
1.3.3 尿动力学指标 术前及术后1个月,用尿动力仪检查两组患者尿动力学,嘱患者憋尿做自由尿流率测定,记录最大尿流速;再嘱患者取截石位,测定残余尿量;灌注生理盐水至患者膀胱,检测最大逼尿肌压力。
1.3.4 术后膀胱痉挛程度 观察并记录两组患者术后1周内膀胱痉挛次数、症状持续时间及痉挛疼痛程度。
1.3.5 前列腺症状评估 国际前列腺症状评分共有35分,得分越高,提示患者的症状越严重。记录两组术前及术后1年国际前列腺症状评分。
1.3.6 生活质量 生活质量评分范围为0~6分,得分越高,提示患者生活质量越差。记录两组术前及术后1年生活质量评分变化。
1.3.7 性功能评估 依照国际临床疗效分级,对两组患者性功能进行分级评判;Ⅰ级:无法勃起,记为1分;Ⅱ级:可以勃起,但硬度不足,无法插入阴道内,记为2分;Ⅲ级:性功能基本恢复正常。记录两组术前及术后1年性功能评分。
1.4 统计学方法 采用SPSS20.0软件进行分析,符合正态分布的计量资料采用±s表示,组内比较采用配对t检验,组间比较采用独立样本t检验;计数资料采用构成比、率表示,组间构成比比较采用卡方检验。统计检验采用双侧检验,检验水准为α=0.05。
2 结 果
2.1 两组围手术期情况及术后并发症对比 观察组手术时间显著短于对照组(P<0.05),术中出血量显著少于对照组(P<0.05),腺体切除体积显著多于对照组(P<0.05),前列腺组织切除效率显著快于对照组(P<0.05),膀胱冲洗时间与留置尿管时间显著短于对照组(均P<0.05),见表2。观察组出现暂时性尿失禁2例、泌尿系统感染1例,对照组出现再次出血2例、二次TURP 2例、暂时性尿失禁3例、泌尿系统感染2例,观察组并发症总发生率为2.73%(3/110),显著低于对照组的10.23%(9/88)(χ2=5.576,P=0.018)。
表2 两组体积≥80 ml的良性前列腺增生症患者围术时间、术中出血量、腺体切除质量、前列腺组织切除效率、膀胱冲洗时间、留置尿管时间、术后住院天数对比(±s)

表2 两组体积≥80 ml的良性前列腺增生症患者围术时间、术中出血量、腺体切除质量、前列腺组织切除效率、膀胱冲洗时间、留置尿管时间、术后住院天数对比(±s)
注:对照组单纯经尿道前列腺电切术治疗,观察组超选择性前列腺动脉栓塞术联合经尿道前列腺电切术治疗
组别观察组对照组t值P值例数110 88手术时间(min)75.59±18.26 103.26±27.26 8.523<0.001术中出血量(ml)122.26±33.25 442.66±180.26 18.268<0.001腺体切除体积(ml)99.26±15.26 78.26±21.05 8.130<0.001前列腺组织切除效率(g/h)76.26±15.61 41.26±9.26 18.575<0.001膀胱冲洗时间(h)1.46±0.51 2.24±0.89 7.742<0.001留置尿管时间(d)2.21±0.62 3.15±0.88 8.802<0.001术后住院天数(d)5.66±1.58 5.71±1.61 0.219 0.827
2.2 两组术前及术后1个月尿动力学指标结果对比术后1个月,两组最大尿流速及最大逼尿肌压力较术前均显著提高(均P<0.05),且观察组显著高于对照组(均P<0.05),残余尿量均较术前显著减少(均P<0.05),且观察组显著小于对照组(P<0.05),见表3。
表3 两组体积≥80 ml的良性前列腺增生症患者术前及术后1个月尿动力学指标对比(±s)

表3 两组体积≥80 ml的良性前列腺增生症患者术前及术后1个月尿动力学指标对比(±s)
注:对照组单纯经尿道前列腺电切术治疗,观察组超选择性前列腺动脉栓塞术联合经尿道前列腺电切术治疗;与本组术前对比,a P<0.05;1 cmH2O=98 Pa
组别观察组对照组t值P值例数110 88最大尿流速(ml/s)术前5.92±1.88 6.12±1.92 0.737 0.462术后1个月15.02±3.89a 12.23±2.26a 6.310<0.001术前38.66±6.12 39.18±6.25 0.589 0.557最大逼尿肌压力(cmH2O)术后1个月61.02±8.62a 55.02±7.85a 5.062<0.001残余尿量(ml)术前78.66±23.25 78.15±23.51 0.153 0.879术后1个月53.18±10.15a 62.36±12.12a 5.799<0.001
2.3 两组术后膀胱痉挛发生情况对比 观察组术后膀胱痉挛发生次数显著多于对照组(P<0.05),膀胱痉挛持续时间显著长于对照组(P<0.05),膀胱痉挛疼痛评分显著高于对照组(P<0.05),见表4。
表4 两组体积≥80 ml的良性前列腺增生症患者术后膀胱痉挛发生情况对比(±s)

表4 两组体积≥80 ml的良性前列腺增生症患者术后膀胱痉挛发生情况对比(±s)
注:对照组单纯经尿道前列腺电切术治疗,观察组超选择性前列腺动脉栓塞术联合经尿道前列腺电切术治疗
组别观察组对照组t值P值例数110 88膀胱痉挛发生次数(次)85.26±15.26 65.26±10.64 10.843<0.001膀胱痉挛持续时间(min)6.12±2.56 3.56±1.19 9.310<0.001膀胱痉挛疼痛程度(分)4.12±1.19 2.85±0.56 9.910<0.001
2.4 两组术前及术后1年国际前列腺症状评分、生活质量评分及性功能评分对比 术后1年,两组国际前列腺症状评分、生活质量评分显著低于术前(均P<0.05),性功能评分均显著高于术前(均P<0.05);组间术后1年对比,差异均无统计学意义(均P>0.05);见表5。
表5 两组体积≥80 ml的良性前列腺增生症患者术前及术后1年国际前列腺症状评分、生活质量评分及性功能评分对比(±s)
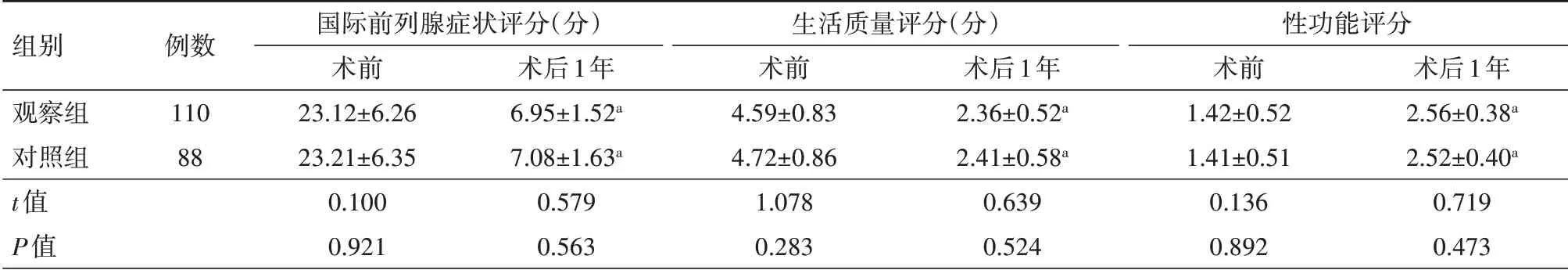
表5 两组体积≥80 ml的良性前列腺增生症患者术前及术后1年国际前列腺症状评分、生活质量评分及性功能评分对比(±s)
注:对照组单纯经尿道前列腺电切术治疗,观察组超选择性前列腺动脉栓塞术联合经尿道前列腺电切术治疗;与本组术前对比,a P<0.05
组别观察组对照组t值P值例数110 88国际前列腺症状评分(分)术前23.12±6.26 23.21±6.35 0.100 0.921术后1年6.95±1.52a 7.08±1.63a 0.579 0.563生活质量评分(分)术前4.59±0.83 4.72±0.86 1.078 0.283术后1年2.36±0.52a 2.41±0.58a 0.639 0.524性功能评分术前1.42±0.52 1.41±0.51 0.136 0.892术后1年2.56±0.38a 2.52±0.40a 0.719 0.473
3 讨 论
TURP治疗体积≥80 ml的BPH相对费时;大体积腺体影响术野,导致解剖结构不清晰,且切割组织块堵塞尿道、前列腺窝,影响循环水排出,组织少量出血、反复清创会造成二次出血,增加止血操作次数,从而延长手术时间,增加手术风险,容易引发经尿道前列腺电切综合征[6]。因此,为保证围手术期安全性和治疗效果,临床上寻求更为有效的手术方案尤为重要。
近年来,PAE治疗BPH是泌尿外科手术医师和介入放射领域学者所研究的热点之一。PAE通过注入明胶海绵对前列腺主动脉及其毛细血管加以栓塞,阻断血管血流运行,以促使前泪腺组织缺血坏死、萎缩,从而达到改善前列腺增生、促进下尿路畅通的目的[7]。相关学者报道证实,应用PAE治疗BPH患者,成功率可达93.20%,能缓解前列腺症状,改善患者生活质量,临床应用可行性良好[8]。但PAE仍有不足之处,手术时间较长,对于高危、高龄BPH患者及合并严重并发症患者无法耐受本术式治疗,治疗存在局限性[9]。有研究指出,先采用PAE缩小前列腺组织,术后3~5 d采用TURP切割腺体组织治疗,能提高治疗有效性和安全性[10]。
本研究回顾性分析110例采用PAE联合TURP治疗体积≥80 ml的BPH患者,相比于单纯TURP治疗,能缩短手术时间,降低术中出血量,前列腺组织切割更为彻底,术后残留前列腺组织更少,康复效果更佳。陆海[11]的研究支持本文论点。本研究对体积≥80 ml的BPH患者先采用PAE治疗,由于对前列腺动脉起超选择性栓塞,将腺体组织萎缩后3~5 d再行TURP治疗,能提高术野清晰度,降低术中出血量,提高手术操作效率,且采用等离子双极电切设备,利用其电切效率高、热穿透性轻及对心脏电生理影响较少等特点,能降低经尿道前列腺电切综合征等术后并发症风险;栓塞前列腺动脉后2~4周再通动脉血流,促使血流循环,能减少因栓塞引起的会阴部发射痛、肠管与膀胱缺血及肠穿孔风险,降低术后感染风险[12]。因此,本综合术式治疗后并发症明显少于单纯TURP治疗。
其次,上述综合术式治疗能改善体积≥80 ml的BPH患者的尿动力学,从而更利于患者解除尿道梗阻症状,提高其排尿功能和膀胱功能,与孙立军等[13]报道相仿。然而,PAE联合TURP治疗体积≥80 ml的BPH患者,术后膀胱痉挛频次和程度较单纯TURP治疗明显,考虑可能是本综合术式治疗能彻底切除前列腺组织,促使尿道前列腺解剖学位置空虚,加之术后出血风险低致使导尿管气囊压力相对较低,从而引发膀胱痉挛程度相对强烈。最后,本研究对两组患者进行为期1年的术后随访观察发现,两组患者前列腺症状均得以缓解,生活质量和性功能均得以提高,但PAE联合TURP治疗的远期治疗效果相比单纯TURP治疗并不具有优势性差异。
综上所述,PAE联合TURP治疗体积≥80 ml的BPH能提高手术效率,缩短手术时间,降低术中出血量,前列腺组织切除更为彻底,保证围手术期有效性和安全性,术后并发症少,成为泌尿外科所开展的新型治疗方案,但本研究仍有不足之处,如何进一步明确前列腺主动脉的血管造影解剖,避免造成膀胱动脉、直肠动脉及阴茎栓塞等问题尚待解决,且加之术后随访时间较短,后续研究仍需进一步明确本综合术式的禁忌证和适应证,延长术后随访时间,以进一步验证大体积BPH患者的远期疗效。
