病灶清除联合钉棒固定治疗骶髂关节感染
2021-07-05康建平
王 宇,康建平
(西南医科大学附属医院骨科,四川泸州 646000)
骶髂关节感染临床病例少见,其临床表现缺乏特异性[1,2],在必需的抗感染、全身支持治疗下,如果合并脓肿形成、骨质破坏面积大、保守治疗无效时需要积极行病灶清除、植骨融合术[3,4]。但骶髂关节感染是否行内固定,以及采用何种固定方式尚无定论,学者有不同观点,各有优势[5~8]。在20世纪90年代以前,脊柱、骨关节感染外科治疗常采用病灶清除和自体骨融合,很少置入内固定物[9]。但感染对骶髂关节的骨质破坏以及手术操作势必导致稳定性下降,当骶髂关节稳定性被破坏,骶髂关节在骨盆负重情况下容易发生旋转或垂直剪力不稳定[10,11],导致骶髂部疼痛。这种疼痛可能持续长期存在,严重影响患者生活质量。20世纪90年代以后内固定物在感染的治疗中逐渐得到重视和应用,Mahmoud等[12]的研究肯定了内固定在脊柱感染治疗中的积极作用。本科2014年6月—2019年6月采用病灶清除、植骨融合联合钉棒固定治疗骶髂关节感染35例,现报道如下,希望为骶髂关节感染的治疗提供新的参考。
1 资料与方法
1.1 纳入与排除标准
纳入标准:(1)确诊为结核性骶髂关节炎或化脓性骶髂关节炎的患者;(2)经后路骶髂关节病灶清除、植骨融合、钉棒固定手术治疗;(3)年龄≥16周岁。
排除标准:(1)伴有急性活动性肺结核或存在两处及以上骨关节病灶的患者;(2)合并有恶性肿瘤、严重骨质疏松、畸形或其他严重基础疾病;(3)随访时间<12个月。
1.2 一般资料
回顾性分析2014年6月—2019年6月本院脊柱骨科收治的骶髂关节感染患者,按纳入与排除标准共35例纳入研究。其中结核性骶髂关节炎28例,男10例,女18例,年龄19~57岁,平均(41.82±11.44)岁;病变部位:左侧16例,右侧12例;主要临床表现为骶髂部疼痛,骶髂关节后部及臀部压痛、叩击痛,伴有潮热、盗汗,其中17例伴有下肢放射痛,10例直腿抬高试验阳性;合并背部包块者3例、窦道形成者4例。化脓性骶髂关节炎7例,男3例,女4例,年龄45~73岁,平均(61.42±11.13)岁;病变部位:左侧2例,右侧5例;主要临床表现为腰骶部、臀部疼痛,较剧烈,骶髂关节后部及臀部压叩痛,伴有不同程度发热;2例反复高热,经血培养确诊为脓毒血症;3例直腿抬高试验阳性,3例床边试验阳性;4例伴有患侧下肢放射痛;2例伴有臀部皮肤触痛,无法耐受患侧卧位;1例臀部窦道形成。全部病例患侧“4”字实验阳性、骨盆分离试验阳性。入院后影像学提示有骶髂关节间隙模糊、关节面破坏严重伴死骨形成、伴有骶前或(和)腰背部脓肿等。同位素扫描显示:骶髂关节代谢活跃。红细胞沉降率(erythrocyte sedimentation rate,ESR)升高者 33例,超敏C反应蛋白(hypersensitive C-reactive protein,hs-CRP)升高者35例。
本研究已获得西南医科大学附属医院伦理委员会批准(受理号:KY2020181),所有患者及其家属对治疗方案、手术过程及相关风险完全知情,并签署知情同意书。
1.3 手术方法
术前对症、支持治疗,待患者一般情况改善、全身中毒症状好转、生化指标基本恢复正常后实施手术。骶髂关节结核患者术前予以四联抗结核治疗(INH 0.3 g+RFP 0.45 g+EMB 0.75 g+PZA 1.5 g)1次/d至少2周,术后持续规律抗结核治疗18个月。化脓性骶髂关节炎患者予以经验性抗感染(三代头孢+喹诺酮类),依据病原学及药敏试验调整抗感染方案,抗生素总疗程3个月。
静吸复合全麻、俯卧位消毒铺巾后,沿髂后上棘上方作长约15 cm弧形切口,切开皮肤、皮下,沿髂后上棘向上暴露患侧骶髂关节及S1~3椎板;使用超声骨刀切下髂后上棘至髂后下棘上方3 cm的三面皮质骨,保留备用。暴露骶髂关节面,刮除病变组织并送检,直至正常骨面。使用软硅胶管冲洗引流髂窝脓液,如患者骶前脓肿清除不满意,需切除患侧S2部分椎板开窗到达骶骨前方,进一步引流清除骶前脓液;如合并腰部皮下脓肿,则一并清除并使用刮匙刮除脓肿壁,脓液送培养。分别于患侧髂骨后方体部及S1置入定位钉,C臂透视满意后,逐一置入椎弓根螺钉;当骶髂关节面破坏范围大,可用相同方式于患侧髂骨后方体部及S2再分别置入一枚螺钉。暴露骶髂关节间隙,使用浸有链霉素+异烟肼的明胶海绵填塞,并以切下备用的自体骨行植骨融合。上连接杆加压固定,再次C形臂透视满意。探查切口及手术区域无活动性出血,放置冲洗引流管,并逐层关闭切口。
1.4 评价指标
记录围手术期资料。采用疼痛视觉模拟评分(visual analogue score,VAS)评估疼痛情况,采用日本骨科协会评分(Japanese Orthopaedic Association scores,JOA)及Majeed评分系统评估脊柱、骨盆功能情况[13]。检测ESR、hs-CRP评估感染控制情况,定期复查骨盆影像评估局部骨质融合情况。
1.5 统计学方法
使用SPSS 25.0软件进行统计学分析,所得数据以均数±标准差表示,采用单因素方差分析或配对T检验对手术前后VAS、JOA、Majeed评分及ESR、hs-CRP进行比较,P<0.05为差异具有统计学意义。
2 结果
2.1 临床结果
35例患者均顺利完成手术,手术时间90~185 min,平均(133.21±27.59)min;术中出血量 100~800 ml,平均(280.07±182.79)ml。无术中大出血、重要神经损伤、内固定失败等严重并发症发生。其中34例患者手术切口I期愈合,1例化脓性骶髂关节炎患者切口感染,予以清创引流且保留内固定后II期愈合。骶髂关节结核患者术后48~72 h拔除引流管;化脓性骶髂关节炎患者术后持续冲洗引流,并监测引流管入量与出量,待连续3次引流液培养结果阴性后拔除引流管,卧床8周后佩戴支具循序下床活动。所有患者均获得12个月以上随访,随访时间12~30个月,平均(19.02±5.91)个月,期间未见骶髂关节感染复发,无窦道形成,无骶-髂钉棒系统松动、断裂。末次随访VAS、JOA、Majeed评分较术前明显改善(表1),差异具有统计学意义(P<0.05)。按Majeed总分评价,临床效果优24例,良10例,优良率97.14%。
表1 术前与末次随访时功能评分结果及实验室检测结果(±s)与比较
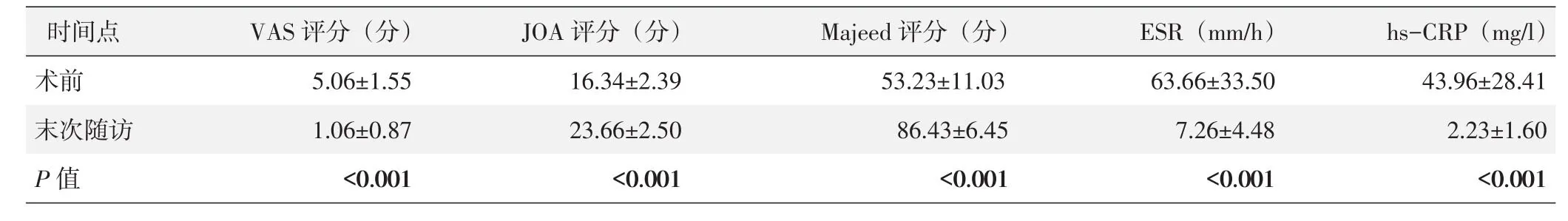
表1 术前与末次随访时功能评分结果及实验室检测结果(±s)与比较
images/BZ_27_206_1503_2274_1570.pngimages/BZ_27_206_1636_407_1702.png术前P值images/BZ_27_407_1636_740_1702.png5.06±1.55<0.001images/BZ_27_740_1636_1104_1702.png16.34±2.39<0.001images/BZ_27_1104_1636_1547_1702.png53.23±11.03<0.001images/BZ_27_1547_1636_1907_1702.png63.66±33.50<0.001images/BZ_27_1907_1636_2274_1702.png43.96±28.41<0.001
2.2 影像与实验室检查
病理检查28例患者为骶髂关节结核,7例为化脓性感染,其中,细菌培养4例金黄色葡萄球菌、1例表皮葡菌球菌、2例大肠埃希菌。所有患者ESR、hs-CRP均在3个月内逐渐降至正常,末次随访ESR、hs-CRP较术前显著降低,差异具有统计学意义(P<0.05)。影像学显示骨性融合时间为术后6~9个月,术后12个月骨盆影像见34例患者骶髂关节骨性融合良好,1例融合欠佳。典型病例影像见图1。
3 讨论
手术治疗骶髂关节感染的目的在于清除病灶、恢复骶髂部的稳定性,以控制感染、减轻疼痛、减少并发症。内固定对稳定感染的脊柱有重要作用,尽管存在活动性感染,但彻底清创后的内固定置入不会增加感染复发的风险,脊柱稳定性可以获得更大的益处,甚至促进愈合[12]。骶髂关节内固定的方式多样,各有其优缺点。主要包括后路骶髂关节拉力螺钉固定、骶骨棒固定、Galveston技术联合椎弓根提拉螺钉固定、前路钢板、后前路联合固定等。McCord等[14]测试了10种不同方式的腰骶内固定系统证实:经骶骨棒或螺钉固定具有最强的抗负荷能力。相较于髂骨棒,椎弓根螺钉螺纹的抗拉力更强,且椎弓根螺钉系统在矢状面上有更强的稳定性。骶髂短钉棒连接可灵活调节,方便安装,既降低了弯棒的难度又便于内固定系统的连接,缩短手术时间;避免了钛棒的反复弯折调整,减少断棒风险;螺钉分别置入骶椎与髂骨体正常骨质间,跨病灶以连接棒固定,避免了内固定物与感染病灶直接接触,减小了感染导致内固定失败的风险。
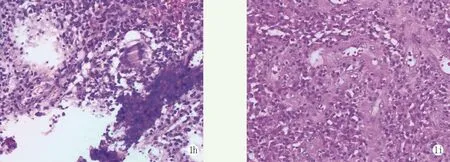
1h,1i:病理检查(HE染色 ×40) 1h:骶髂关节病变组织见瘢痕组织及炎性肉芽组织增生 1i:窦道坏死组织见化脓性炎伴炎性肉芽组织增生
钉棒固定骶髂关节的注意事项:(1)彻底清创是防止内固定失败最有力的保证,清创不彻底易导致感染复发,术中行病灶、脓肿清除时应结合影像学谨慎而仔细地清创,充分使用软硅胶管冲洗引流,必要时切除部分患侧S2椎板,以由后向前清除骶前脓肿,并避免使用锐器而损伤骶前血管、腰骶神经丛;(2)病灶清除后骶髂关节面较大的骨缺损应充分结构性植骨,填塞清创削骨之后产生的潜在性死腔是外科治疗成功的关键[4],如果暴露过程中取下的健康骨质不足,应额外取自体髂骨植骨;(3)选择合适的髂骨钉进针点和方向,髂后上棘基底是髂骨螺钉最佳的进针位置,最佳方向为沿着髋臼方向于坐骨大切迹上方的柱形区域内置入髂骨螺钉,此种方式螺钉最为安全容易,且能够获得最大把持力[15];(4)骶髂钉棒固定适用于S1患侧椎体破坏1/3以下且不合并下腰椎感染者,如果骶椎严重破坏将无法置入骶骨螺钉;另外,若合并有下腰椎感染,仅行骶髂关节固定不能完全重建脊柱稳定性。此时,联合改良Galveston技术腰髂固定是应该考虑的手术方式[8]。
综上,作者认为病灶清除、植骨融合联合钉棒固定治疗骶髂关节感染是一种切实可行、安全有效的手术方式,具有确切的临床应用价值,但应选择合适的病例,要求术者对骶髂部三维解剖有清晰的认识,且有一定的骶髂后路手术经验。
