远程交互式CBTI 对慢性失眠症患者睡眠质量的影响
2021-07-05饶威洛阳市第五人民医院精神科河南洛阳471000
饶威(洛阳市第五人民医院精神科,河南 洛阳 471000)
慢性失眠症发生率较高,临床多表现为入睡困难、多梦、睡眠浅、醒后难以入睡等特征,严重影响患者的日常生活[1]。 目前,临床针对慢性失眠症多采用药物治疗,虽短期有一定效果,但长期服用易产生药物依赖,停药后易复发[2]。 失眠认知行为(CBTI)是一种非药物疗法,通过改善患者不良心理与行为因素增强患者控制失眠的信息,受交通不便等因素的影响,患者依从性较差,干预效果不佳[3]。 随着近年来电话、网络等远程平台的出现,本研究采用远程交互式CBTI 干预我院收治的80 例慢性失眠症患者,旨在探讨远程交互式失眠CBTI 的临床疗效。 报道如下。
1 资料与方法
1.1 一般资料 经医学伦理委员会审批,选取我院2019 年1~12 月接收的80 例慢性失眠症患者,依据患者意愿分为两组各40 例。 对照组中男23 例、女17 例;年龄 23~67(42.61±2.33)岁;病程 4~12(7.25±1.28)个月。 观察组中男 20 例、女 20 例;年龄 24~67(43.02±3.01)岁;病程 5~11(7.85±1.30)个月。 两组一般资料比较,无显著性差异(P>0.05),具有可比性。
1.2 纳入与排除标准 纳入标准:(1)符合慢性失眠症诊断标准[4];(2)病程>3 个月;(3)近期无严重影响睡眠的生活和心理事件;(4)患者均知情并签署同意书。 排除标准:(1)合并药物滥用或酒精依赖者;(2)严重心肝肾功能不全者;(3)合并其它恶性肿瘤者。
1.3 方法
1.3.1 对照组 采用常规护理干预,包括:(1)睡眠环境:保持睡眠环境温度控制在26℃左右,降低室内噪声,避免室内出现亮光,保持黑暗环境入睡。(2)睡眠质量:对患者进行睡眠知识健康教育,制定科学合理的作息时间表与膳食计划。 (3)心情护理:告知患者保持好心情,减少情绪刺激,对患者进行心理辅导。
1.3.2 观察组 采用远程交互式CBTI 干预,方法:(1)睡眠卫生教育:严格控制影响患者睡眠的行为和环境,以延长患者睡眠时间,提高患者睡眠质量。 嘱患者睡前4h 禁食咖啡和浓茶等影响睡眠的行为,并告知患者睡前严禁过饱,且禁止睡前剧烈活动。保持睡眠环境安静舒适,合理控制温湿度,合理采光。(2)认知疗法:改变患者睡眠错误认知,帮其建立正确的睡眠认知,减少药物依赖,减轻心理压力。 (3)行为疗法:对患者实际卧床时间进行严格控制,固定其睡眠时间。确保其有良好的休息和工作,要求患者每晚卧床时间需>5h,并在有困意后才可休息,若仍无法入睡则下床。 嘱患者准时起床且午休时间控制在30min左右。 引导患者进行放松疗法,使肌肉张力得到缓解,降低机体唤醒水平。(4)远程干预:对患者进行电话随访干预,根据随访结果进行个性化远程干预指导,30~60min/次;每周至少 3 次,以聊天工具与患者互动交流;每次干预后需向患者发送本次干预的主要内容、注意事项,并在干预时发送放松视频、音频等;及时处理患者反馈信息;患者需每周以图片形式向干预者发送睡眠日志。
1.4 观察指标 比较两组干预前、干预2 个月后睡眠质量评分及睡眠情况。(1)睡眠质量评分应用匹兹堡睡眠质量表(PSQI)[5]评估,包括睡眠效率、睡眠时间、睡眠药物、入睡时间、睡眠障碍、睡眠质量、日间功能 7 个维度,每个维度 0~3 分,总分共计 21 分,得分越低则睡眠质量越好。(2)记录并比较两组入睡时间、睡眠时间、卧床时间、夜间苏醒时间。
1.5 统计学方法 数据处理采用SPSS 22.0 软件,计数资料结果以百分比表示,采用χ2检验,以表示计量资料,用独立样本t 检验组间数据,用配对样本t 检验组内数据,校验水准α=0.05。
2 结果
2.1 两组PSQI 评分比较 两组干预2 个月后PSQI评分均降低,且观察组评分更低,差异有统计学意义(P<0.05)。 见表 1。
2.2 两组睡眠情况比较 干预2 个月后,两组入睡时间、卧床时间、夜间苏醒时间较干预前缩短,睡眠时间较干预前延长,且观察组变化更大,差异具有统计学意义(P<0.05)。 见表2。
表 1 两组 PSQI 评分比较(,分)
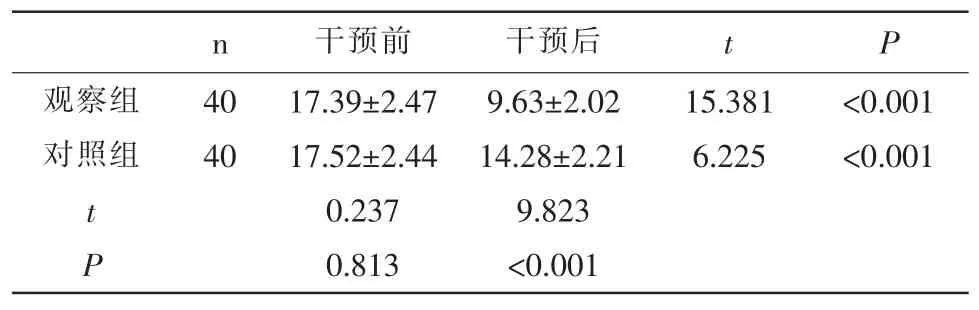
表 1 两组 PSQI 评分比较(,分)
n 干预前 干预后 t P观察组对照组40 40 15.381 6.225<0.001<0.001 t P 17.39±2.47 17.52±2.44 0.237 0.813 9.63±2.02 14.28±2.21 9.823<0.001
表 2 两组睡眠情况比较(,min)
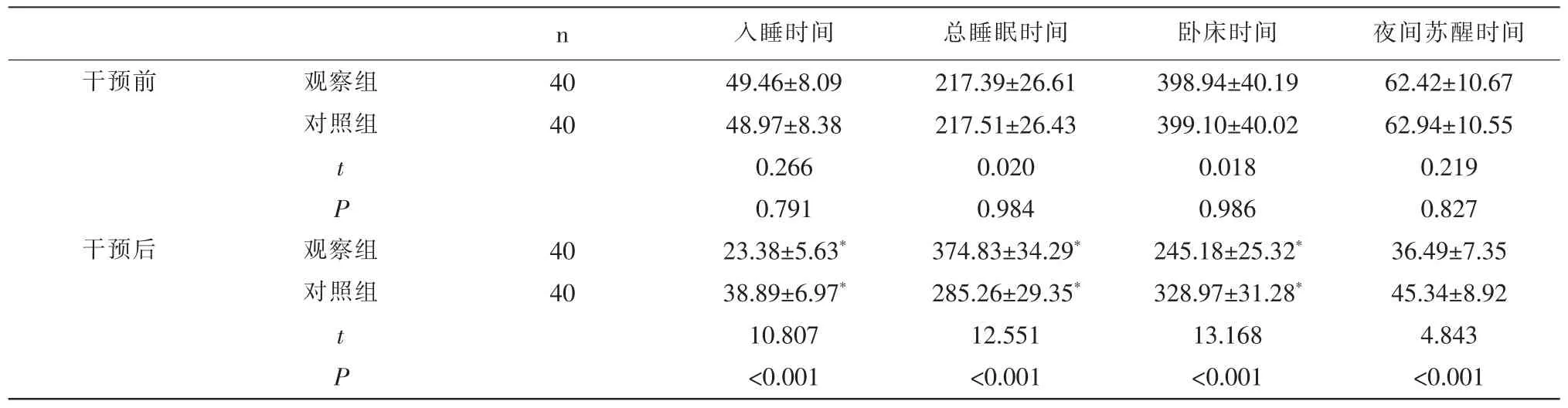
表 2 两组睡眠情况比较(,min)
注:与同组干预前对比,*:P<0.05
入睡时间 总睡眠时间 卧床时间 夜间苏醒时间干预前n观察组对照组40 40 t P干预后 观察组对照组40 40 t P 49.46±8.09 48.97±8.38 0.266 0.791 23.38±5.63*38.89±6.97*10.807<0.001 217.39±26.61 217.51±26.43 0.020 0.984 374.83±34.29*285.26±29.35*12.551<0.001 398.94±40.19 399.10±40.02 0.018 0.986 245.18±25.32*328.97±31.28*13.168<0.001 62.42±10.67 62.94±10.55 0.219 0.827 36.49±7.35 45.34±8.92 4.843<0.001
3 讨论
慢性失眠症是一种临床常见的睡眠障碍性疾病,患病率较高,不仅阻碍患者正常学习、工作和社会交往,而且与精神疾病的发生密切相关,严重影响患者的睡眠质量[6]。 目前关于睡眠干预主要是药物干预,但药物干预常常会导致药物依赖,且慢性失眠症发病原因复杂多样导致常规护理效果不佳。因此,寻找安全有效的干预方法来改善患者睡眠质量尤为重要。
本研究结果显示,干预2 个月后,观察组PSQI评分低于对照组,入睡时间、卧床时间、夜间苏醒时间短于对照组,睡眠时间长于对照组,由此可见,远程交互式CBTI 可显著改善慢性失眠症患者的睡眠质量。 分析原因在于,远程交互式CBTI 能重塑合理睡眠认知模式,纠正患者非适应性不良睡眠习惯,还可建立条件化、程序化的睡眠行为[7]。 远程交互式CBTI 通过改变患者思维、信念和行为来改变其不良认知,从而实现消除不良行为的短期心理干预方法。远程交互式CBTI 强调认知活动在心理和行为问题的发生和转归中的重要作用, 能使患者纠正错误认知,重塑正确的思维方式,从而改善症状[8]。 远程交互式CBTI 中,睡眠卫生教育通过分析控制干扰睡眠的行为及环境,例如饮用咖啡、环境的温度、湿度、光线等,可延长患者睡眠时间。认知疗法可使患者重新认知睡眠,降低对药物的依赖,减轻患者心理负担;行为疗法通过严格控制患者的作息时间,可防止患者白天犯困,将睡眠时间固定在晚上,促进患者规律作息;放松疗法可缓解患者肌肉紧张度,降低机体的唤醒水平,长期坚持可改善患者的睡眠质量[9,10]。 远程干预利用智能手机与患者进行语音、文字、视频等互动交流,在临床实际操作中易于实现,且易被各年龄层次人群所接受。
综上所述,远程交互式CBTI 可显著改善慢性失眠症患者的睡眠质量,临床推广价值更高。
