经颅多普勒超声与颈动脉超声联合应用在椎基底动脉狭窄中的诊断价值
2021-06-14张青青通讯作者
赵 斌,张青青(通讯作者)
(滨州医学院附属医院神经内科 山东 滨州 256600)
颅内动脉系统共有前后两个循环,椎基底动脉存在于后循环系统中,颅内动脉狭窄,特别是椎基底动脉狭窄是患者出现脑血管疾病的主要诱发因素[1]。目前临床多通过颈脉动超声(CAU)对椎动脉狭窄进行诊断,该诊断方式可帮助检查者明确了解患者颈部血管壁厚度、管腔内径以及血流动力学信息,不过因颅骨穿透性限制,无法充分显示患者的颅内血管情况[2];经颅多普勒超声(TCD)支持对较薄的颅骨的穿透检查,以此帮助检查者明确患者颅内动脉血流动力学信息,因此可以作为CAU的补充检查方案[3]。本次为探讨二者联合应用在椎基底动脉狭窄诊断中的价值,以我院在2018年1月—2020年10月间收治的高度疑似椎基底动脉狭窄患者77例为研究对象,以CT血管造影(CTA)检查结果为金标准,展开对照分析,具体如下。
1 资料与方法
1.1 一般资料
以我院在2018年1月—2020年10月间收治的高度疑似椎基底动脉狭窄患者77例为研究对象,纳入标准:①头、体位变动导致产生不稳感、视物障碍者;②眩晕是存在其他后循环供血不足表现者;③脑干、小脑有轻度损伤者;④神经功能间歇性无异常者;⑤有动脉硬化高危因素者;⑥患者及家属知情并签署知情同意书;排除标准:①肝肾功能严重丢失者;②急性冠脉综合征者;③不稳定型缺血性心脏病、严重心律失常者;④其他疾病引发眩晕者;⑤半年内存在颅脑外伤者;⑥枕窗和颞窗透声较差者;⑦沟通障碍、精神疾病者等;77例患者中有38例为女性,39例为男性,年龄为36~81(58.62±7.24)岁;病程为10h-6个月,均值为(3.77±9.02)个月。
1.2 方法
TCD与CAU检查:取美国GE LOGIQ 7超声诊断仪的高频线阵探头行CAU检查,探头频率设定区间为5 MHz至12 MHz,患者维持仰卧体位,后仰侧偏头部,可见颈总动脉长轴后,略外移探头探查椎动脉间隙段长轴,下移探头探查椎动脉开口部位与颈段;取低频探头探查患者枕段、开口部位及颈段椎动脉。通过二维图像对各段管径进行测量,同时观察内膜情况。取德利凯EMS-9PB超声诊断仪行TCD检查,探头频率设定为1.6 MHz,由颞窗检查患者大脑中动脉、大脑前动脉A1段、大脑后动脉情况;由枕窗检查患者双侧椎动脉、基底动脉;对各血管的收缩期、舒张期峰值流速以及平均血流速度、血流方向、搏动指数等进行记录[4]。
判定标准:可见节段性血流加快,且平均流速超过80 cm/s,双侧椎动脉可见不对称血流,血流频谱有紊乱表现即为椎基底动脉狭窄。
CTA检查:取西门子双源螺旋CT进行检查,扫描范围由患者颅顶至主动脉弓,通过计算机重建技术制作患者的血管造影图像。扫描参数设定为成像范围140 mm,400 kV管电压,450 mA管电流,0.5 mm厚度,0.5 mm螺距,0.5 mm间隔值,0.5 s扫描时间;扫描时首先平扫,再取60 mL非离子造影剂经高压注射器对患者行肘静脉注射,速率为6 mL/s,然后增强扫描[5]。
判定标注:以北美症状性颈动脉狭窄实验法(NASCET)为参考[6],狭窄远段正常管径与狭窄段残余管径的差值/狭窄远段正常管径×100%。
1.3 观察指标
以CTA检查结果为金标准,比较分析TCD与CAU联合诊断的检出准确率、灵敏度与特异度。
1.4 统计学方法
研究期间的各项观察指标分别由SPSS 21.0软件中计量资料表达法(± s)与计数资料表达法(%)进行统计,并行t值、χ2值检验,若所得结果显示为P<0.05,对应数据组间可判定存在统计学性差异。
2 结果
2.1 患者CTA、TCD与CAU联合诊断结果对比
77例患者共检测左侧椎动脉、右侧椎动脉以及基底动脉231条,CTA诊断结果显示,121条椎基底动脉狭窄(52.38%),其中有43条为左侧椎动脉狭窄(35.54%),42条为右侧椎动脉狭窄(34.71%),36条为基底动脉狭窄(29.75%);TCD与CAU联合诊断结果显示,109条椎基底动脉狭窄(47.19%),其中有37条为左侧椎动脉狭窄(33.94%),38条为右侧椎动脉狭窄(34.86%),34条为基底动脉狭窄(31.93%);比较CTA、TCD与CAU联合诊断结果对比,组间差异不可见统计学性差异(P>0.05),见表1。
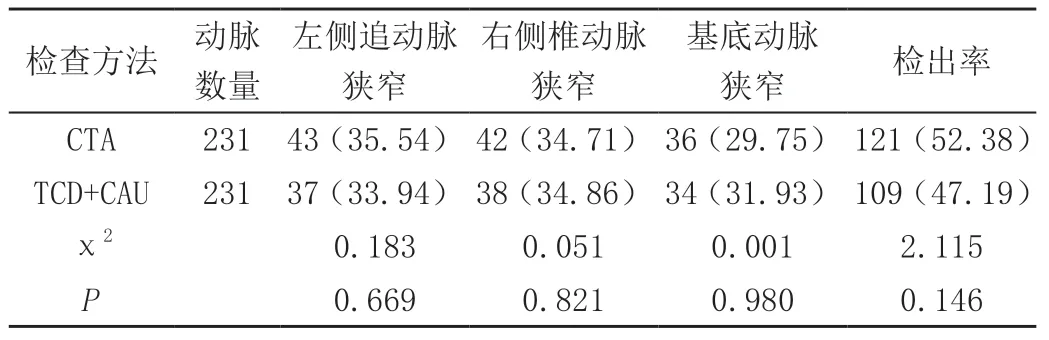
表1 患者CTA、TCD与CAU联合诊断结果对比[n(%)]
2.2 患者TCD与CAU联合诊断灵敏度与特异度
统计TCD与CAU联合诊断椎基底动脉狭窄的灵敏度为82.50%、特异度为94.59%,见表2。
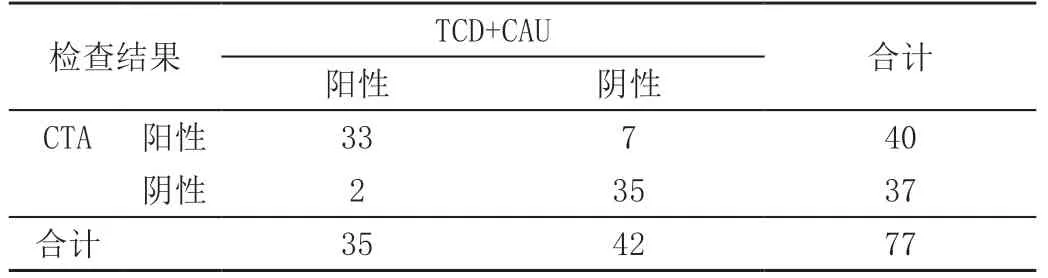
表2 患者TCD与CAU联合诊断灵敏度与特异度(例)
3 讨论
椎基底动脉穿支血管会直接影响患者的大脑半球、丘脑以及脑干的血管,因此具有较高的狭窄、闭塞风险。对患者行CTA检查,可明确患者血管腔结构,准确判断患者是否存在椎基底动脉狭窄症状,但由于该检查方式不支持对血流速度、微栓子的明确,所以临床应用有一定的局限性。本次为探讨其他有效的诊断方式,对患者行CAU+TCD检查,以CAT为对照组,结果显示,CAU+TCD的检出准确率与CTA无显著差异(P>0.05);统计CAU+TCD在椎基底动脉狭窄诊断中的灵敏度为82.50%、特异度为94.59%。
原因分析,CAU是临床诊断脑血管动脉壁病变的可靠方案,具有操作简单,可反复使用的优点,且不存在创伤性,可帮助检查者明确观察动脉壁内部结构以及斑块深度、硬化程度等信息,但对椎动脉颅内段检查有局限性[7];而TCD则可以弥补这一不足之处,通过结合低频超声、脉冲超声,帮助检查者明确患者颅内动脉血流动力学以及颅内血管狭窄情况、血管壁状态等,提高患者的检查准确性。但受以下几方面因素影响,也存在漏诊误诊风险:①动脉管腔较大的轻度狭窄者,由于血流动力学改变较轻微,易漏诊;②解剖结构异常,例如基底动脉处于很深的位置,或是椎动脉迂曲TCD检查合为一根,也易漏诊;③TCD检查时若存在其他血管病变,导致代偿增快,易误诊;④因TCD主要通过方向、深度等因素对血管位置进行判断,若血管位置改变也易造成误诊[8]。因此,对患者行TCD检查时,需确保操作规范、准确,以提高其与CAU联合使用在椎基底动脉狭窄诊断中的可靠性。
综上所述,TCD与CAU联合诊断椎基底动脉狭窄有较好的价值,可作为临床推广方案,有利于提高患者早期治疗的有效性。
