缺血性结肠炎重症误诊分析
2021-06-04李冰吕永柱焦战
李冰 吕永柱 焦战
缺血性结肠炎(Ischemic colitis,IC)是指由于闭塞性或非闭塞性动脉供血不足或静脉回流受阻所致的结肠缺血损伤[1]。最早由Marston于1966年提出,为一组具有显著临床特征的独立疾病。临床常表现为腹痛、便血、腹泻,早期诊断困难。多见于老年人,伴有高血压、糖尿病、冠心病、心律失常等基础疾病,对于严重病人不能及时诊断,可能出现腹膜炎、肠坏死、肠穿孔、休克等,死亡率较高。我国已进入老龄化社会,IC的发病率呈现上升趋势,对我院2017年1月至2019年9月以来对17例IC病人临床表现特点、诊疗过程进行分析报告如下。
对象与方法
一、对象
我院2017年1月至2019年9月间对17例腹痛病人通过临床表现、全腹部CT、肠镜检查、病理活检或术后病理得到IC诊断。其中,男性7例,女性10例,年龄55~92岁,60岁以上病人15例(88.2%)。发病至就诊时间11 h~3 d。本组17例病人临床表现:(1)均具有不同程度腹部疼痛(17/17,100%),位置不确定,持续性疼痛,阵发性剧烈绞痛。腹膜炎的2例均急诊入普外科。(2)腹泻(10/17,58.8%),大便次数增多,水样便或糊状,便量多中等量。(3)肉眼血便(12/17,70.6%),鲜血便或暗血性便,多在发病后1天内出现。便潜血试验阳性(15/17,88.2%),本组病人除2例慢性型便潜血试验阴性,其余病人均为阳性。(4)其他症状:部分病人伴有恶心、呕吐,腹胀、发热等。伴有基础疾病情况:本组病人中,无基础疾病5例(31.3%),其余12例病人伴有下列1~3种基础疾病:房颤1例、冠心病4例、高血压4例、糖尿病5例、骨髓异常增生综合征3例、骨髓纤维化1例、白血病1例、慢性阻塞性肺病1例。
二、方法
本组17例病人根据临床表现,其中15例病人考虑有缺血性结肠炎可能,均于入院后1~3天内行纤维结肠镜检查,并行病理活检,排除其他疾病,根据病情,给予抗炎、控制饮食、扩张血管、改善循环、抗凝、补液等治疗,病情康复出院,并2周后复查肠镜,除2例慢性反复发作病人,其余肠镜见肠黏膜病理改变恢复正常。另1例弥漫性腹膜炎病人术前根据影像学改变(图1、2),考虑回结肠套叠或阑尾周围脓肿,行剖腹探查术,术中见盲肠、升结肠及结肠肝区严重水肿、暗紫色及黑色、多处坏死,行右半结肠切除、回肠横结肠端侧吻合,术后恢复顺利,术后病理活检证实。另外1例右下腹局限性腹膜炎病人术前根据影像学改变(图3),考虑急性阑尾炎伴周围炎,拟行阑尾切除术,术中见盲肠严重水肿、暗紫色,浆膜面散在少量暗灰色坏死,阑尾轻度水肿、无脓胎,术中考虑缺血性结肠炎诊断,建议行右半结肠切除、回肠横结肠端侧吻合,病人家属拒绝,给予腹腔引流术,术后给予禁食水、抗炎、改善循环、扩张血管、补液等治疗,逐渐腹痛消失,腹水消失,血常规恢复正常,复查腹部CT病理改变消失(图4)。

图1 右腹肠管扩张、肠壁增厚、周围炎性渗出
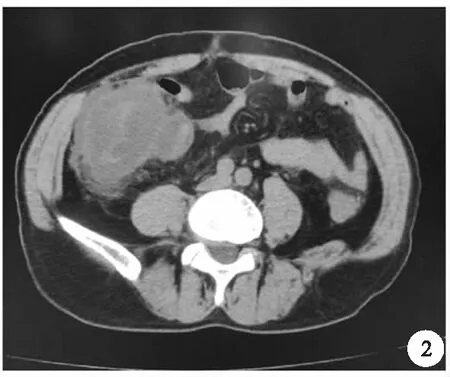
图2 回盲肠结构紊乱、水肿

图3 术前回盲部炎性肿块

图4 术后盲肠水肿基本消失
结果
1.肠镜检查:17例病人中15例行肠镜检查见病变部位,盲肠+升结肠2例,多部位4例(结肠脾区+乙状结肠、盲肠+横结肠、升结肠+乙状结肠、盲肠+横结肠),全结肠1例,横结肠2例,降结肠3例,乙状结肠3例。肠镜检查见黏膜充血、水肿、出血,黏膜下出血形成出血性结节,血管网状结构消失,病变肠段与正常肠管界限清晰。1例病人腹膜炎行手术探查术中见病变部位为盲肠+升结肠+横结肠脾区,行右半结肠切除、末端回肠横结肠端侧吻合,因横结肠脾区肠管术中见轻度水肿,浆膜充血,考虑局部缺血较轻,未行切除。另1例术中证实病变部位为盲肠。
2.病理检查:肠镜活检:肠黏膜水肿,伴有淋巴细胞及中性粒细胞浸润,腺体结构破坏及肉芽肿形成,黏膜下有大量纤维素血栓。手术切除的1例术后病理:病变长大约25 cm,肠壁全层水肿,出血伴炎症反应,回盲瓣水肿呈胶冻样,伴坏死。可见静脉内透明血栓部分机化及部分血管炎。印诊:升结肠缺血性肠病。
3.误诊率及预后:对于15例病情较轻,虽然急诊或门诊多未得到明确诊断,曾考虑急性肠炎、溃疡性结肠炎、Crohn病、结肠肿瘤,但考虑本病可能,早期肠镜检查明确诊断。但病情较重2例病人术前误诊。本组病人经治疗均康复出院,平均住院2周,随访中除2例慢性病人再次发病,其余药物预防后未见复发。
讨论
IC为缺血性肠病的一种,占缺血性肠病的50%。局部的血管病变导致血流量不足及血液处于高凝状态是IC的病理基础,IC有多种危险因素,主要包括心力衰竭、心房纤颤、心律失常、休克、机械性肠梗阻、动脉血栓形成等[2]。临床表现差异很大,且无特异性,早期诊断困难,特别对于病情重、发展快的病人,无充足的检查条件及时间,误诊率更高。本病常在一些基础疾病上发生,如高血压、冠心病、糖尿病等,基础疾病导致血管硬化、狭窄、甚至血栓形成,导致肠道缺血,此外因血容量不足、血管痉挛等因素也可能诱发。任何原因引起肠道的动脉或静脉血流障碍,如果侧支循环不足,都会引起相应肠管出现缺血性损伤。肠壁缺血可导致肠黏膜水肿、坏死和脱落,严重者可出现透壁性坏死及肠穿孔[3]。
本病临床上并不少见,60岁以上老年人是高发人群,该疾病临床表现缺乏特异性[4]。随着社会老龄化,动脉硬化相关疾病发病率的增高,临床上部分病人症状不典型、医生认识不足,目前统计发病率远低于实际发病率。早期无典型症状,漏诊及误诊率较高。本病起病急、进展快,特别容易出现在高龄病人,很多伴有基础疾病,重症病人不能得到及时诊断及治疗,如出现肠坏死、肠穿孔、腹膜炎、感染性休克、多脏器衰竭等即使再行手术治疗,死亡率仍然较高,早期诊断及正确治疗意义重大。
本病无明确的诊断标准,临床诊断需要医生对病人既往病史、临床表现、有无易患因素等综合判断。临床症状以腹痛、腹泻、便血为主要症状,腹痛为突发出现,根据病情可为阵发性或持续性伴有阵发性剧烈绞痛,通常进食后腹痛加重,症状重、体征轻,症状与体征不相符表现。如缺血因素不能去除,很快出现肠坏死、肠穿孔导致腹膜炎、中毒性休克、脏器衰竭等危及生命。对于伴有易患因素的病人,如高血压、冠心病、动脉硬化症、心力衰竭和心房颤动等疾病,一旦出现腹痛持续>2小时,尤其是症状与体征不相称,即应考虑本病,争取早期诊断和早期治疗[5]。对临床上出现急性腹痛、腹泻及消化系统出血症状病人要严密观察临床表现,结合实验室、影像学和内镜检查进一步诊断[6]。
实验室检查对IC的诊断无特异性,部分病人化验血常规白细胞可高于正常范围,便潜血试验多为阳性。重症病人白细胞可明显高于正常范围,同时C反应蛋白、降钙素原增高,有相关研究表明,IC病人D-二聚体检测明显高于正常范围,对临床上疑似IC的病人可检测D-二聚体,若呈现阳性可考虑为IC的可能[7]。但不能作为确诊依据。腹部CT对疾病早期意义不大,对确定诊断意义不大,但可观察肠壁增厚、水肿情况,有无腹腔积液、腹腔游离气体,明确病变部位,对是否行手术治疗及手术方式的选择提供一定的依据。本组病例中2例手术病人术前CT检查均不能确定诊断,但CT检查可明确有无手术探查的间接指征,确定病变部位意义重大。CTA越来越多地应用于缺血性肠病的诊断中,能直接观察肠系膜动静脉主干及二级分支的解剖情况[8]。但对小血管的病变难以显示,故IC病人腹部血管DSA及CTA多无异常,且费用相对较贵,不能作为常规检查方法,对IC的诊断有一定局限性[9]。
纤维结肠镜检查是诊断缺血性结肠炎的重要手段,是诊断的金标准。除可确定诊断外,同时可发现病变范围、程度,取得活组织检查,同时排除其他疾病,如大肠其他炎性疾病、出血性疾病及大肠癌。肠镜下见肠黏膜充血、水肿、瘀斑,黏膜下出血,血管网状结构消失,严重者可见黏膜坏死、脱落、溃疡形成[10]。如一过型缺血改变黏膜充血、黏膜下出血等常常很快被吸收,故3天内检查对明确诊断很重要。检查时避免过度充气,检查退镜时尽量吸尽肠道内积气,避免肠管过度膨胀进一步影响肠道血运,同时避免加重损伤,导致血运不良肠管穿孔。出现腹膜炎、腹腔积液、休克等应视为肠镜检查禁忌证。
本组病例的误诊分析:(1)临床表现差异较大:对于病情较轻病人虽然门诊不能及时得到正确诊断,但具有下一步明确诊断的充足进一步检查时间,对可疑本病病人早期肠镜检查可获得明确。但对于病情重、发展快的病人,无充足时间及病情不允许行血管造影、肠镜等检查,出现腹膜炎、肠穿孔、腹腔积液、休克等,多于手术中明确诊断。(2)对既往病史重视不够:IC病人多伴有基础疾病,如高血压、冠心病、糖尿病等导致血管硬化、血管狭窄。有导致肠壁压力变化的因素,如便秘、手术后、灌肠、肠镜检查等,另外,休克、脱水及利尿剂使用等导致血容量不足,亦可导致IC发生[11]。(3)对疾病认识不足:IC不是常见引起腹痛的疾病,多数临床医生不能将其纳入疾病的鉴别诊断中,部分病人就诊时还没有出现后续的伴随表现,同时门急诊问诊及查体欠全面,均可引起误诊。
本病好发于左半结肠,Marcuson报道的乙、降结肠发病45.2%,结肠脾曲43.8%[12]。本组2例重症误诊病例均为右半结肠,考虑因本组重症病例较少,同时阑尾炎、肠套叠、胆囊炎等外科急腹症多表现右侧腹部疼痛,发生在右半结肠的重症IC更容易出现误诊。
对于老年人,出现突发腹部疼痛、腹泻、便血的临床表现,特别是伴有高血压、冠心病、糖尿病、血液系统疾病等基础疾病的病人,应警惕IC,如病情允许应及时行纤维结肠镜检查。IC多数对内科治疗效果较好,治疗上主要采取控制饮食,抗感染、扩容、抗凝、改善循环治疗。慎用止血药物、血管收缩药物、激素等,以免加重肠道缺血。
提高对IC的认识,避免漏诊、误诊,早期诊断、有针对性治疗,如非坏疽型非手术治疗效果良好,如出现腹膜炎、腹腔积液、腹腔游离气体、休克等应及时手术治疗。对于坏疽型死亡率仍然很高,及早判断病情早期手术治疗才能有效降低死亡率。
