自动ASPECTS评分法在急性缺血性卒中早期影像评估中的应用价值
2021-05-29荆利娜高培毅杜万良沈宓秦海强克德娜马国锋周剑
荆利娜,高培毅,2,杜万良,沈宓,秦海强,克德娜,马国锋,周剑
ASPECTS评分方法目前常用于评估急性缺血性卒中的早期受累程度以指导临床治疗。ASPECTS评分方法中将大脑中动脉供血区分为10个区域,以评估皮层及基底节的低密度、灰白质界限消失及岛带征阳性,ASPECTS分值越低,提示受累范围越大。在一些大型临床对照研究中,ASPECTS≥6分作为急性缺血性卒中病例取栓的纳入标准[1]。
随着人工智能技术的发展,文献报道中出现了许多基于机器学习的自动ASPECTS评分法[2-4],其中包括利用RAPID软件进行自动ASPECTS评分评估。现在越来越多的医院或科研单位开始采用自动ASPECTS评分法进行急性缺血性卒中患者治疗筛选,但是如何正确解读自动ASPECTS评分法在实际临床中的应用价值目前国内尚没有相关报道,本研究通过分析本院应用自动ASPECTS评分系统评估的急性缺血性卒中患者相关临床数据,探讨其在实际临床工作中的意义。
1 对象与方法
1.1 研究对象 回顾性分析2020年6-10月连续纳入的在北京天坛医院急性期缺血性卒中绿色通道就诊的患者。纳入标准:①临床症状、体征、影像表现符合缺血性卒中诊断[5];②完成基线CT检查,且在影像归档和通信系统(picture archiving and communication systems,PACS)附有RAPID软件的自动ASPECTS评分系统分析结果,图像可用于评估(无明显运动伪影等);③完成MRI检查(包括DWI与MRA)并可用于评估。排除标准:①颅内出血和(或)肿瘤;②血糖<2.7 mmol/L或>22.2 mmol/L;③既往卒中遗留明显后遗症,mRS>2分;④图像伪迹明显,无法评估。
1.2 影像学检查方法 急性期缺血性卒中绿色通道检查方法:CT平扫排除出血性卒中后进行MRI检查,或一站式CT(平扫+CTA+CTP+CTV),所有患者在治疗后进行影像学(MRI或CT)复查。
头部CT检查采用飞利浦Brilliance iCT 256层螺旋CT扫描仪。CT检查覆盖全脑,平扫CT层厚5 mm,管电压120 kv,管电流310 mA。CTA+CTP+CTV参数如下:管电压120 kV,管电流305 mA,球管转速0.5 s,扫描层厚5 mm。所用对比剂为碘海醇(350 mgI/mL),流率为5~6 mL/s(20号静脉留置针),高压注射器经右侧肘正中静脉注入,对比剂总剂量为55~60 mL,扫描时间在对比剂注射后5 s开始,一共扫描15期,总采集时间约50 s,采集完成后以同样速率注射20 mL生理盐水。
MRI检查采用飞利浦Ingenia 3.0T MR扫描仪。检查序列包括扩DWI、MRA等。DWI采用单次激发回波平面成像序列,扫描范围自颅顶至枕骨大孔水平,扫描参数:重复时间(time of repetition,TR)2340 ms,回波时间(time of echo,TE)66 ms,层厚5 mm,层间距1 mm,视野200 mm×200 mm,采集矩阵384×248,层数24层,b=0、1000 s/mm2(b=1000 s/mm2时,高信号区域为梗死灶)。MRA采用三维时间飞跃法,扫描参数:TR 22 ms,TE 3.5 ms,层块厚度(chunk thickness)20 mm,层块数(chunks)4,层间距-0.68 mm,视野200 mm×200 cm,采集矩阵384×248。
1.3 影像分析与数据评估 急性缺血性卒中病例CT图像的自动ASPECTS评分由RAPID软件完成。在图像扫描完成后立刻由软件自动评估并生成基于CT图像的RAPID ASPECTS评估图,然后与急诊头部CT图像一同传至医院PACS上。RAPID软件评估卒中ASPECTS评分的具体步骤依据既往研究[6]。本研究梗死灶以MR DWI高信号为标准,基于DWI的ASPECTS评分由2位高年资神经放射诊断医师进行回顾性分析,在进行分析时两人知道患者病史,但均不知道RAPID软件的ASPECTS评分结果,当两人的分析结果不一致时经协商后达成一致意见。患者的发病时间记录于患者的病历中,将患者发病时间与CT检查时间对比,获得患者从发病时间到CT检查时间的间隔时长。病变直径在DWI b=1000图像上测量获得,当病变不规则时测量病灶最大径;当出现多发病变时,测量最大病灶的最大径。责任血管闭塞状态由CTA或MRA评估获得。CTA或MRA原始图像先传输至后处理工作站上进行最大密度投影、容积显示技术等三维重建,然后传至PACS系统进行评估。
1.4 统计学方法 应用SPSS 19.0统计学软件进行数据处理。符合正态分布的连续变量采用表示,不符合正态分布的连续变量或有序变量用M(P25~P75)表示,分类变量采用例(%)表示。连续变量根据是否符合正态分布采用Student’st检验或Mann-WhitneyU检验进行比较。ASPECTS评分与发病到CT检查时间、病灶直径相关性分析采用Spearman分析。自动ASPECTS与DWI ASPECTS一致性比较采用组内相关系数(intraclass correlation efficient,ICC)。ASPECTS评分分为ASPECTS≥6分与ASPECTS<6分两组,对二分类ASPECTS一致性检验采用Cohen’s kappa检验。计算获得自动ASPECTS评分系统在每个分区(M1~M6,脑岛、豆状核、尾状核及内囊)的敏感度、特异度、准确度。P<0.05为差异有统计学意义。
2 结果
2.1 一般资料 收集急性缺血性卒中绿色通道患者123例,其中急性梗死病灶位于大脑中动脉(middle cerebral artery,MCA)供血区84例(68.3%),非MCA供血区病灶39例(31.7%)(38例位于后循环,1例位于大脑前动脉供血区)。在39例非MCA供血区病灶中,25例(64.1%)患者RAPID-ASPECTS 10分,因为RAPID-ASPECTS目前仅用来判断MCA区病灶,说明自动ASPECTS判断准确;14例(35.9%)判断不准确,这14例中11例ASPECTS 9分(8例误以为位于尾状核,3例误以为位于脑岛),3例ASPECT 7分(每例病灶均误以为位于尾状核、豆状核与内囊)。在84例MCA病灶中,12例(14.3%)患者病灶RAPID软件左右侧判断错误,这12例中5例误诊为对侧病灶ASPECTS 9分,5例误诊为对侧病灶ASPECTS 8分,1例对侧7分,1例对侧6分。
最终入组分析的病例为位于MCA供血区的72例,年龄范围为24~90岁,平均年龄62.43±15.10岁,男性54例(75.0%)。从发病到CT检查的时间间隔为4.13(2.38~5.65)h,从CT检查到DWI序列检查时间间隔为19.33(2.02~23.86)h。72例的自动ASPECTS与DWI ASPECTS(图1~图2)评分中位数分别为8(5~9)分、7(3~9)分。72例中42例(58.3%)可见责任血管闭塞,其中闭塞血管位于颈内动脉2例,大脑中动脉M1段21例,M2段6例,同时累及颈内动脉与大脑中动脉13例。
2.2 自动ASPECTS评分的诊断价值及相关性分析 基于分值的自动ASPECTS与DWI ASPECTS之间的ICC=0.746(95%CI0.514~0.858,P<0.001)。将自动ASPECTS与DWI ASPECTS分为ASPECTS≥6分与ASPECTS<6分两组进行一致性检验,Cohen’s kappa=0.742。基于区域分布的急性缺血性卒中病例自动ASPECTS评分的敏感度、特异度、准确度见表1,其中皮层区(M1~M6)的敏感度、特异度及准确度分别为47.61%、98.47%及78.94%;深部区(脑岛、豆状核、尾状核及内囊)的敏感度、特异度及准确度分别为62.68%、67.27%及64.93%。
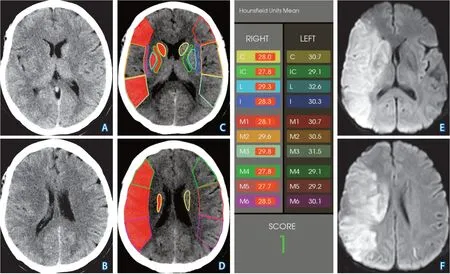
图1 同一例急性缺血性卒中患者的自动ASPECTS与DWI ASPECTS评分评估
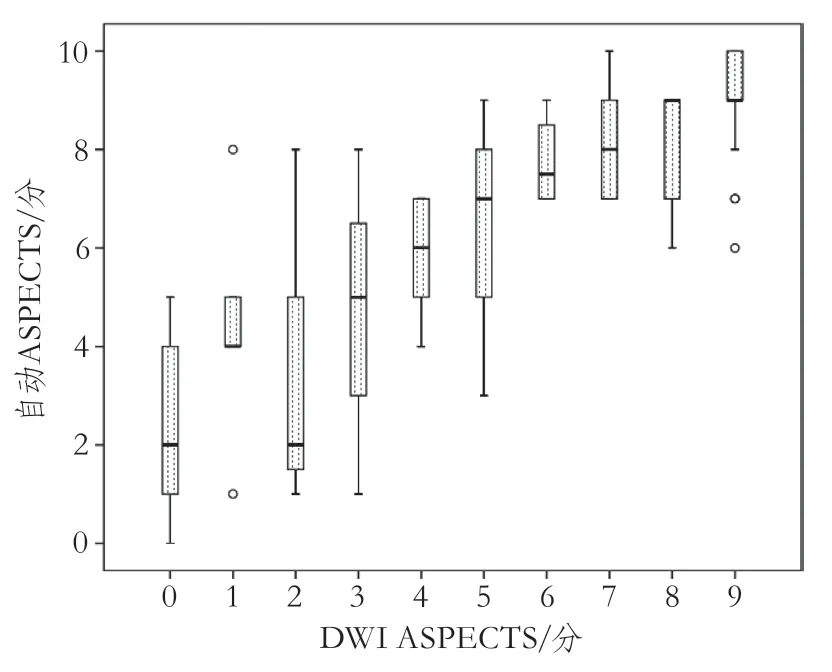
图2 72例急性缺血性卒中病例的自动ASPECTS与DWI ASPECTS的评分分布
ASPECTS评分与临床相关指标的分析结果如下。自动ASPECTS评分与发病到CT检查的时间间隔的Spearman相关系数r为-0.198(P=0.101),DWI ASPECTS评分与发病到CT检查的时间间隔的Spearman相关系数r为-0.130(P=0.284)。基于DWI的病变直径随着ASPECTS分值减少而增加,自动ASPECTS评分与病灶直径的Spearman相关系数r为-0.709,DWI ASPECTS评分与病灶直径的Spearman相关系数为-0.848(均P<0.001)。自动ASPECTS<6分组基于DWI病变直径为116.50(97.25~123.00)mm,自动ASPECTS≥6分组的病变直径为29.00(14.75~44.50)mm,两组有明显差异(P<0.001)(图3)。DWI ASPECTS<6分组病变直径为103.00(67.25~121.25)mm,DWI ASPECTS≥6分组的病变直径为24.50(13.75~41.25)mm,两组具有明显差异(P<0.001)。自动ASPECTS评分在血管闭塞组与非闭塞组分别为7(4~9)分、9(7~10)分,差异具有统计学意义(P<0.001);DWI ASPECTS评分在血管闭塞组与非闭塞组分别为5(1~7)分、9(8~9)分,差异具有统计学意义(P<0.001)(图4)。
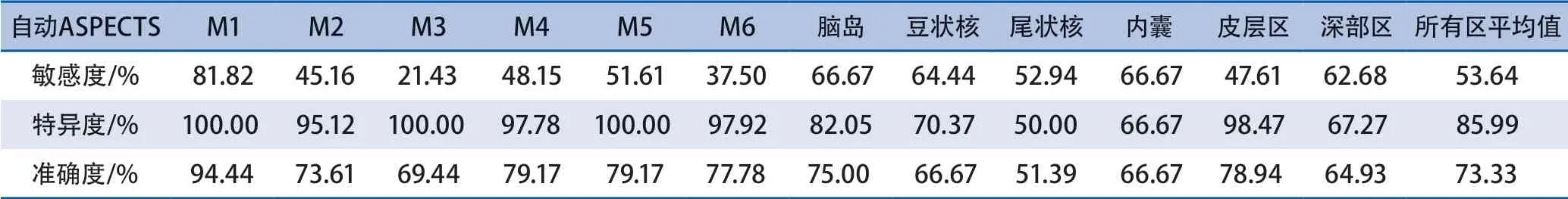
表1 CT自动ASPECTS评分系统的敏感度、特异度及准确度
3 讨论
CT检查一直以来是急性缺血性卒中的一线检查方法,而对于临床经验不足的急诊医生常对脑梗死早期CT征象识别有难度,因此近年来发展了通过自动分析软件对CT图像进行ASPECTS评估以提高对大面积梗死灶的早期识别,以及时筛选出符合溶栓和(或)取栓治疗的病例。笔者发现许多研究者在进行回顾性分析时将病例进行了人为筛选,限定了自动ASPECTS分析的应用范围,且分析的都是已知有责任血管闭塞的MCA供血区梗死[2,7-9],因此不会出现如本研究结果中的实为后循环病灶RAPID软件误以为MCA区病灶。有的研究中入组病例仅为大面积梗死[4],由于病例不够全面,自动ASPECTS评估判断小范围梗死灶的准确性就得不到体现,这让影像医生在撰写影像报告时就不知如何正确看待此情形下的评分结果。此外,既往报道中没有出现RAPID软件识别左右侧错误的情况,临床工作中神经科医生可以根据患者的症状体征区分脑内缺血梗死灶的侧别,但是对于RAPID软件主要根据CT密度进行判断,没有结合病史的选项,因此会发生这样的错误。本文的数据为急性卒中绿色通道患者到达医院后的一线数据,没有经过人为筛选,因此更能反映实际临床工作中自动ASPECTS评分系统在急诊状态下对医生做出临床抉择时发挥的作用与价值。
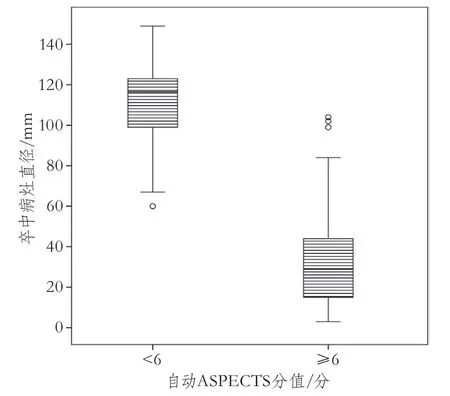
图3 自动ASPECTS不同分值组卒中病灶直径比较
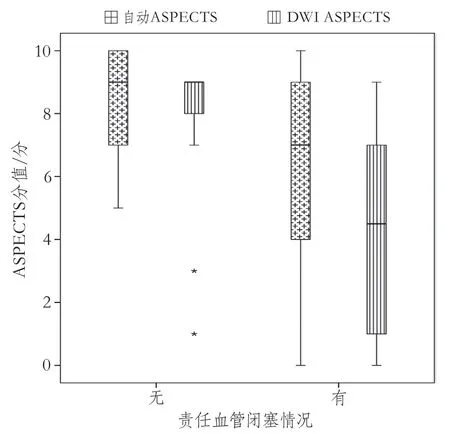
图4 血管闭塞与未闭塞组的ASPECTS评分比较
本研究中对基于分值的ASPECTS分析发现自动ASPECTS与DWI ASPECTS之间的ICC=0.746,说明两者具有很好的一致性,与Hoelter等[8]的结果相似。当把ASPECTS评分分为ASPECTS≥6分与ASPECTS<6分两组时,自动ASPECTS与DWI ASPECTS评分系统的Cohen’s kappa=0.742,也说明两者一致性较好,这与Maegerlein等[6]的研究结果相似。以上结果提示CT自动ASPECTS评分系统能够很好地评估急性缺血性卒中受累范围的大小,并可以区分出DWI ASPECTS<6分与DWI ASPECTS≥6分的患者。本研究结果显示当自动ASPECTS<6分时梗死直径>100 mm,提示梗死面积大,而ASPECTS≥6分的病灶直径为二十几毫米,即梗死面积小,因此在有效时间窗内快速筛选出梗死核心小的患者,对于急诊医生及时有效筛选适合取栓的病例具有重要的临床意义,可显著改善患者预后[10],对于低年资医生特别有帮助,尤其是在缺乏多模式CT检查、无法24 h开通MRI检查时。
Maegerlein等[6]认为自动ASPECTS评估的准确性具有时间依赖性,在发病时间1 h内的自动ASPECTS与最终MRI ASPECTS(基于FLAIR/DWI)的一致性差,而发病时间>4 h的病例两者的一致性好,在他们研究中的这组病例均为大血管闭塞组,通常大血管闭塞组梗死面积大,本研究也显示血管闭塞组总体ASPECTS评分明显小于未闭塞组,因此随着发病时间到检查时间的延长,病灶越大越容易识别,自动ASPECTS评分法容易识别发病时间>4 h的病灶,而在无大血管闭塞组未发现类似结果。本研究病例包含了大血管闭塞组与未闭塞组,从发病到CT检查的时间间隔中位数为4 h左右,而发病1 h内病例只有1例,因此未进行类似分析。
ASPECTS分值代表受累范围大小,ASPECTS评分系统的10个区域可以反映病变受累位置,那自动ASPECTS评估的梗死区域是否就是实际的梗死区呢?本研究中我们对CT自动ASPECTS进行基于区域位置的分析发现其在10个区域的平均总体敏感度、特异度及准确度分别为53.64%、85.99%及73.33%;皮层区与深部区的敏感度特异度及准确度均有差异,与深部区相比,皮层区的敏感度低、特异度高、准确度亦较高。Austein等[2]利用RAPID软件分析层厚为2.5 mm的CT图像评估10个区域的敏感度、特异度和准确度,与Austein等的研究结果比较,本文基于RAPID软件的自动ASPECTS方法评估皮层区域、深部区域病灶的敏感度较高(0.19vs47.61%,0.48vs62.68%),皮层区特异度相近(0.93vs98.47%),深部区域特异度较低(0.89vs67.27%),皮层区域、深部区域的准确度均相近(0.78vs78.94%,0.69vs64.93%)。Herweh等[9]报道了e-ASPECTS软件自动评估所有区域的敏感度为46.46%,特异度为94.15%。需要指出的是,不论用哪种CT自动ASPECTS评分系统都不能用来进行独立诊断,更不能取代医生,其价值更多的是辅助医生进行临床决策,因此急诊放射科医生在诊断时不能过度依赖自动ASPECTS系统的评估结果,也需结合临床症状体征与影像综合判断。
本文存在如下几个方面的局限性:一是病例数较少,需要大样本数据进一步验证;二是本文梗死体积的判定标准是CT检查后19 h左右的DWI高信号确定的,在这时间段内梗死体积可能会发生变化,由于查阅文献发现有的利用CT检查后约2 h的DWI[4]、卒中治疗后3~5 d后MR图像[6]、卒中发病1~8 d后的CT或MR图像[2]及卒中治疗后的随访CT图像[11-12]确定实际梗死区域作为参考比较标准,因此,综合以上文献我们认为本文方法相对来讲能够较好地确定梗死范围及位置。
总之,基于分值的CT自动ASPECTS与DWI ASPECTS评分法一致性较高,提示了CT自动ASPECTS评分法可以评估急性卒中受累区域的大小,并且有助于区分ASPECTS≥6分与ASPECTS<6分的患者。基于区域分布的自动ASPECTS评分法评价受累位置的敏感度、特异度及准确度分别为53.64%、85.99%及73.33%,且每个区域存在差异,因此具体受累区域要结合临床症状体征综合判断。另外,对于CT自动ASPECTS分值高(≥6分)的病例,有可能发生将后循环病灶误以为前循环病灶或发病侧别混淆的情况,因此最终诊断需要结合患者具体症状体征综合判断。
【点睛】基于分值的自动ASPECTS评分系统可以评估急性缺血性卒中受累范围的大小。基于区域分布的自动ASPECTS评分系统的敏感度、特异度及准确度存在差异,需要结合患者临床症状体征综合判断。
