新型冠状病毒肺炎流行高峰期神经内科急诊患者的特征
2021-05-28宋叶平王丽玲郭莎莎董青李焰生糜建华
宋叶平 王丽玲 郭莎莎 董青 李焰生 糜建华
1上海交通大学医学院附属仁济医院神经内科(上海200127);2山东省禹城市中医院神经内科(山东禹城251200)
新型冠状病毒肺炎(corona virus disease 2019,COVID⁃19)是目前为止非典型肺炎最大规模的流行。疫情从2020年1月22日左右到2月底为中国疫情高峰期[1],随后疫情开始在中国外的国家大范围播散流行。
COVID⁃19如此巨大的暴发所带来的不确定性,对人们的生活、工作及心理都带来了不同程度的负面影响。据报道,与这次暴发有关的大部分研究集中在确定流行病学和临床感染患者的特征、病毒的基因组特征以及全球卫生管理方面[2-3]。目前关于疫情对于需要就医的其他疾病患者影响的研究很少,针对神经内科就诊患者的研究更是空白。本研究将对疫情高峰期神经内科急诊患者进行横断面分析比较,从而了解不同性别、年龄及病种间疫情应激导致的就诊人群的特征性改变,为本学科的疫情后续管理提供参考。
1 资料与方法
1.1 研究对象纳入标准:2020年1月20日至2月29日疫情高峰期及2018、2019年同期就诊于上海交通大学医学院附属仁济医院南院区神经内科急诊的患者。考虑到中国春节对人群就医行为的显著影响,两组对照组人群为2018年和2019年非COVID⁃19流行期同一时间段即春节前5 d到春节后35 d就诊于我院急诊神经内科的患者。排除标准:(1)年龄<16周岁;(2)短期内因相同疾病主诉来院的重复救治及配药患者。根据上述标准共纳入1 830例神经内科急诊患者,其中男926例,女904例;年龄为16~101岁。2020年423例就诊患者中仅1例有过湖北旅行史,且已过14 d隔离期,余422例患者均否认湖北旅行及相关人员接触史。1 830例患者中无重复救治者,故研究人群以例数计,不以人次计。
1.2 方法通过整理急诊电子病历,以同期每日就诊患者例数为基础绘制折线图,观察每日就诊例数的变化情况。收集三组观察期内患者的社会人口学数据包括性别、年龄以及就诊的主要症状并进行比较。
1.3 就诊症状分类神经内科急诊就诊的患者依据主要症状分为:(1)晕厥患者;(2)癫痫患者;(3)面瘫患者;(4)急性头痛患者;(5)急性眩晕患者,指头部或身体出现自运动感觉的患者;(6)急性卒中患者;(7)慢性疾病患者,包括有帕金森、痴呆等慢性神经疾病,因症状变化、加重或波动而就医的患者;(8)躯体化症状患者,包括失眠、脑鸣、慢性头晕等非器质性疾病患者;(9)其他急症,如各种脑炎、脊髓炎等神经科较少见的急症患者;(10)其他学科疾病,包括肺部感染、低血糖、高血压、精神障碍等初发症状不典型,首诊神经内科的非神经科疾病患者。
1.4 事件影响量表修订版(impact of event scale,IES⁃R)向2020年疫情高峰期就诊的423例患者发放IES⁃R量表,病情允许情况下自愿填写并收回。参与者个人信息包括名字被匿名以保护机密性。IES⁃R用于评估创伤后应激障碍(post traumatic stress disorder,PTSD)的发生。该量表共22个条目,包括侵袭性症状、回避症状和高唤醒症状3个维度。采用Likert5级评分法,从“没有影响”到“特别多影响”分别赋值0~4分。IES⁃R量表分值区间为:0~8分为亚临床症状,9~25分为轻度,26~43分为中度,44~88分为重度[4]。
1.5 统计学方法采用SPSS 23.0软件进行横断面统计分析。符合正态分布的计量资料以均数±标准差,非正态分布的计量资料以M(P25,P75)表示,三组间比较采用Kruskal⁃WallisH检验,进一步两两比较采用秩和检验(Mann⁃WhitneyU检验);计数资料以例(%)表示,采用χ2检验。P<0.05认为差异有统计学意义。
2 结果
2.1 2018-2020年41d观察期神经内科急诊患者例数比较2018-2020年春节前5 d至春节后35,41 d中每日于我院急诊神经内科就诊例数见图1,就诊例数随着疫情发展明显减少。2018年总就诊例数为679例,日均20例(14,26);2019年为728例,日均19例(14,24);2020年为423例,日均11例(9,15)。2018年和2019年相比,日均就诊例数差异无统计学意义(P=0.372);与2018年和2019年相比,2020年日均就诊例数显著下降,较2018年下降了37.7%;较2019年下降了41.9%,且差异均有统计学意义(P<0.001)。
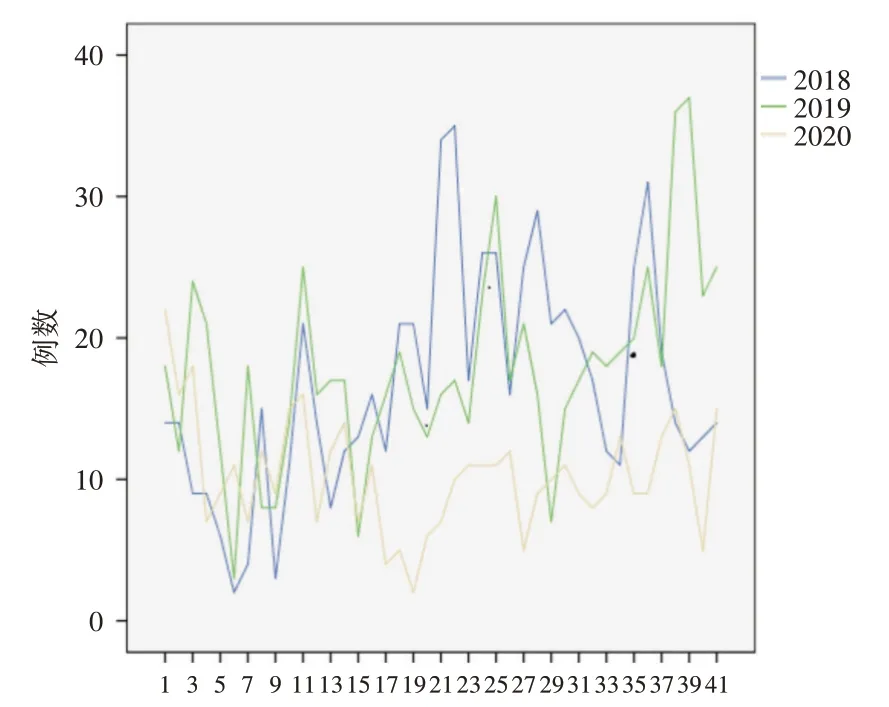
图1 2018-2020年观察期神经内科急诊每天就诊例数折线图Fig.1 Line chart of the number of emergency cases per day in Neurology emergency department during the observation period from 2018 to 2020
2.2 2018-2020年41 d观察期神经内科急诊患者性别、年龄、症状分类比较41 d观察期中,2018年的就诊患者,男317例(46.7%),女362例(53.3%);2019年男368例(50.5%),女360例(49.5%);2020年男243例(57.4%),女180例(42.6%)。2020年女性就诊患者比例显著下降,与2018年和2019年相比差异有统计学意义(P=0.001、0.024),而2018年和2019年相比,男女就诊人数构成比差异无统计学意义(P=0.147),见表1。
观察期中,2018年的就诊患者的中位数年龄为71(62,79);2019年为69(61,79);2020年为67(60,77),三者两两相比差异均有统计学意义(P<0.001),2020年就诊患者年龄更小。然后把就诊患者依据年龄分成四组,结果发现2018-2020年观察期神经内科急诊就诊患者年龄构成比差异无统计学意义(P=0.815)。
本研究还发现观察期神经内科急诊患者症状构成比差异有统计学意义(P<0.001)。10大类症状逐个分析比较,仅急性卒中和躯体化症状两类患者构成比差异有统计学意义(P<0.001)。三年观察期内急性卒中患者例数无明显增加或减少,但2020年总就诊例数明显减少,故构成比差异有统计学意义(P<0.001)。而2020年躯体化症状患者例数明显减少,构成比差异也有统计学意义(P<0.001)。
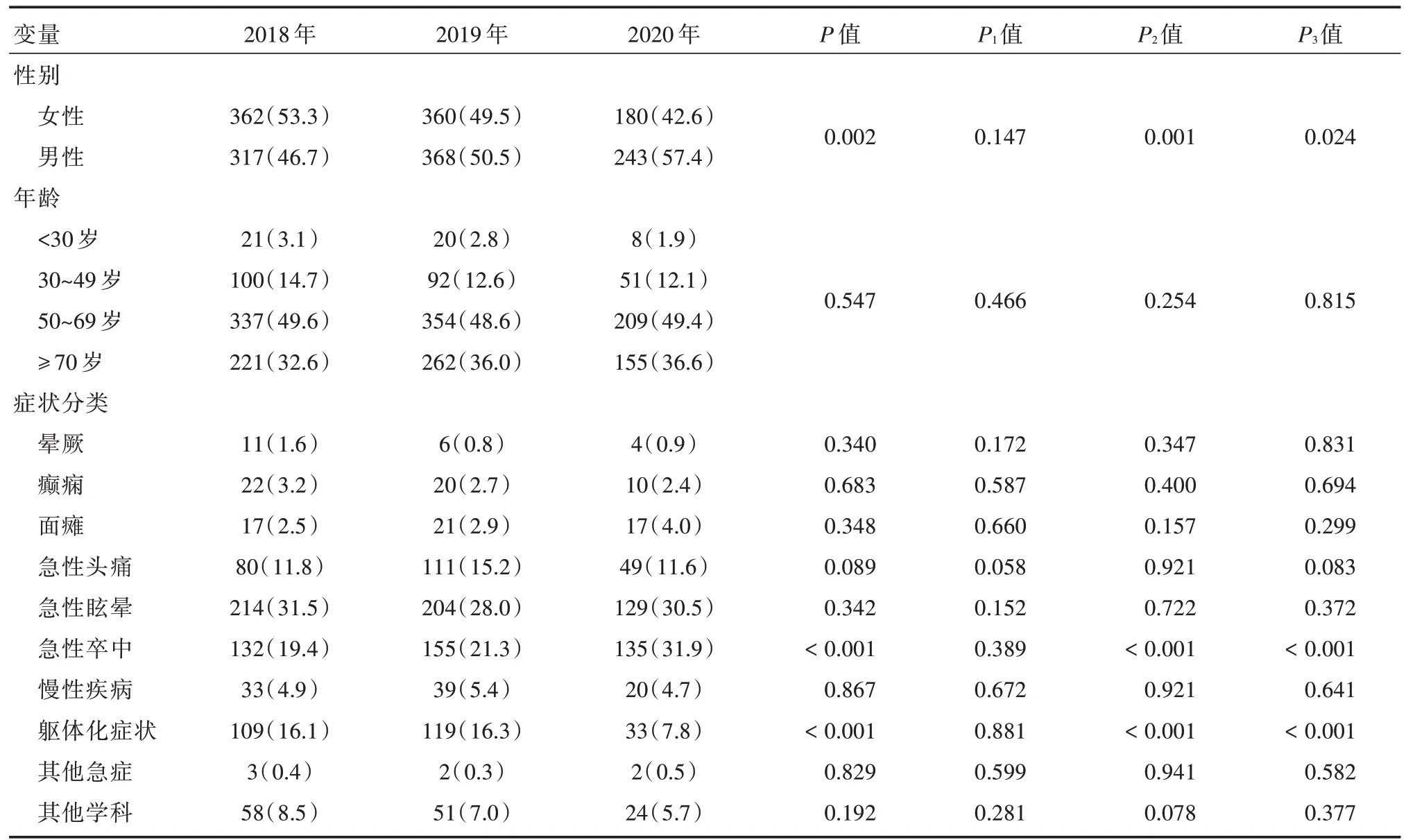
表1 2018-2020年观察期神经内科急诊就诊患者性别、年龄、症状分类比较Tab.1 Comparison of gender,age and symptom classifications of Neurology emergency patients during the observation period from 2018 to 2020例(%)
2.3 2020年疫情高峰期患者PTSD发生情况2020年疫情高峰期向423例神经内科急诊患者发放了IES⁃R问卷,病情允许且自愿原则下填写,共收回198份问卷(46.8%)。参与问卷调查的患者中,130例(65.7%)显示有PTSD临床表现,其中轻症84例(64.6%),中症28(21.5%),重症18例(13.8%)。但不同性别、年龄及症状分类间PTSD发生率差异均 无 统计 学意 义(P=0.388、0.909、0.224)。见表2。
3 讨论
突发公共卫生事件具有很强的突发性和不确定性,因此在其到来的初期,人群往往因为没有心理准备而出现焦虑和慌乱。此外对未知感染疾病的边缘化和污名化也增加了普通人群对疾病的焦虑,这在COVID⁃19疫情中非常普遍[5]。本研究中,COVID⁃19引起的普遍焦虑使神经内科急诊就诊人数显著下降,约40%神经科急诊患者选择了不去医院就医。WANG等[6]在疫情开始时采用IES⁃R量表在线评估了1 210例受访者的心理影响,结果显示46.1%的人认为在本次暴发期间感染新冠病毒的风险不大。本研究结果与其基本一致,大约50%的患者不会受到COVID⁃19疫情的影响,仍然选择去感染风险较高的医院就医。
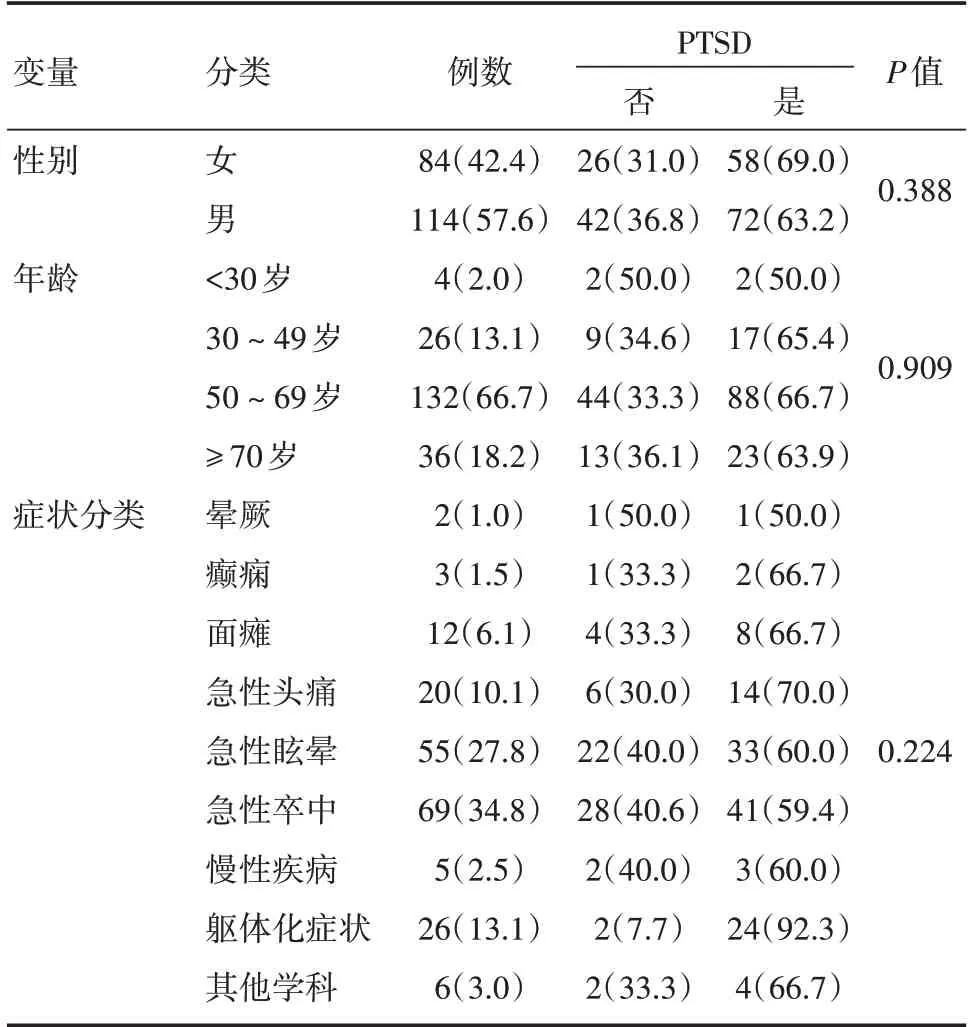
表2 2020年疫情高峰期神经内科急诊就诊患者PTSD发生情况Tab.2 Incidence of PTSD in neurology emergency patients during the peak of epidemic in 2020例(%)
本研究发现,女性患者的构成比显著下降,说明女性比男性更加焦虑,从而在疫情高峰期不愿意去感染风险相对较高的医院就医。2003年在SARS爆发后,许多研究[7-8]都调查了非感染人群的心理影响,其中SIM等[8]对登记在册的香港居民使用随机电话拨号,对1 115例居民完成电话问卷调查,发现男性对SARS采取全面预防措施的可能性要小得多,而女性比男性更注重规避风险,更有可能采取积极的预防措施。本研究中,女性积极的预防措施就可能表现在不去感染风险相对较高的医院就诊。
本研究中,2020年疫情高峰期就诊患者年龄更小。一方面神经内科急诊患者多数有其他合并症,而研究发现患有医学合并症的老年患者更容易感染新冠病毒,且预后更差[9],这可能会警示此类患者尽可能不去感染风险较高的医院就诊;另一方面,年龄大的人群更有可能采取积极预防措施[10]。但研究发现,SARS时期年轻人群更容易产生消极心理影响[7]。年轻人群由于社交媒体或互联网的使用更多,可能会看到和听到更多的负面新闻,理论上会加剧他们在疫情高峰期的焦虑情绪[11],从而更不愿意到医院就诊。本研究没有发现年轻患者的这种差异,至少没有表现在就医行为上。先前的研究[10-12]也提示,年龄作为危险因素的影响不一致。
与其他患者相比,躯体化症状患者更可能选择不去医院就诊,有神经科相关不适症状出现时选择规避新冠病毒感染风险。RAJKUMAR系统评价了特定心理健康人群受COVID⁃19疫情的影响,发现各项症状以焦虑为最常见[13]。而多项研究也发现,COVID⁃19与心理困扰和精神症状加重有关,疫情期及疫情后期特定人群如焦虑患者的精神情绪管理需求增加[14-15],这也提示突发公共卫生事件发生时,要特别关注此类人群的精神情绪管理。
本研究中急性卒中的就诊患者并没有明显下降。在许多意大利地区,疫情高峰期的几周里,研究发现需要紧急处理的心脑血管事件大大减少[16]。该情况在本研究中并未出现。分析可能的原因,一是本研究就诊人群来自上海,距离疫情震中的湖北省距离较远,影响较小;二是疫情发生在中国的春节期间,家庭成员间的沟通增加,这给家庭成员创造了更多的机会和时间来互相支持和照顾[17],所以没有出现就诊的卒中患者大大减少的情况。
本研究中,46.8%的患者接受了PTSD问卷调查,其中65.7%显示存在PTSD的症状,尽管绝大多数为轻症,但表明普通就诊人群的精神健康是受到疫情影响的,这与SONDERSKOV等[18]的研究结果是一致的。VINDEGAARD等[19]的一项系统评价中纳入了19项COVID⁃19对普通人群心理影响的研究,发现与疫情爆发前相比,他们的心理健康水平较低,焦虑和抑郁得分较高,其中唯一的一项纵向研究(跟踪333名参与者)将疫情高峰期的这些症状与4周后的症状进行比较时,发现两者并无差异[20]。这也是本研究的不足之处,没有纵向随访这些患者的PTSD恢复情况。
本研究是首个针对疫情高峰期神经内科急诊人群的研究,评估疫情对就诊行为的影响对于改善治疗、精神健康护理计划和在潜在的后续流行病期间的预防措施是非常必要的。本研究的其他不足之处在于:由于COVID⁃19疫情的迅速发展以及快速遏制,未及时收集到就诊患者的教育程度、婚姻状况,生育情况、就业状况等相关的影响因素。此外本研究仅为单中心,样本量少,且急诊就诊患者有一定的随机和偶然性,需要后期多中心大规模的数据来验证支持。
综上所述,COVID⁃19疫情高峰期,神经内科急诊就诊人数出现了显著下降。女性、焦虑表现为躯体化症状患者相对减少,而急性卒中患者数量未见减少。COVID⁃19后续流行期间,要尤为重视本学科女性和躯体化症状患者的精神健康。
