视网膜色素变性合并白内障患者白内障摘出术后视功能评估
2021-05-12陈浩宇万急凤
陈浩宇 万急凤
汕头大学·香港中文大学联合汕头国际眼科中心,汕头 515041
视网膜色素变性(retinitis pigmentosa,RP)是一组以光感受器细胞和视网膜色素上皮细胞功能进行性丧失为共同表现的遗传性视网膜变性疾病[1],患病率约为1/4 000[2-3]。RP的临床特征包括视力明显下降、夜盲、视野向心性缩小、眼底色素沉着、视盘颜色淡、血管变细和视网膜电图各波幅显著下降或记录不到。RP的遗传方式主要为常染色体显性遗传、常染色体隐性遗传、X染色体连锁遗传及少数非孟德尔遗传模式(如双基因遗传、线粒体遗传等)[2]。白内障是RP的常见并发症之一,以后囊下型白内障为主,发病年龄早于健康人群[4-5]。由于晶状体混浊部位多接近患眼的光学中心,故对视力影响较大。虽然RP患者的眼底病变尚无有效治疗方法,但白内障摘出术可提高患眼视力,改善患者生活质量。此外白内障影响患眼视网膜病情的动态观察和进一步治疗,这也是RP患者摘出白内障的意义。由于RP并发白内障的特殊性,这些患者行白内障摘出术后的视力预后如何,以及在术前能否预测术后的视力结果是临床上亟待解决的问题。本研究探讨RP并发白内障患者行超声乳化白内障摘出联合人工晶状体植入术的疗效及术后视力的预测方法。
1 资料与方法
1.1 一般资料
采用系列病例观察研究方法,纳入2011年1月至2015年12月于汕头大学·香港中文大学联合汕头国际眼科中心行白内障手术的RP合并白内障患者67例111眼,其中男37例64眼,女30例47眼;患者年龄23~81岁,平均(52.3±11.2)岁。RP的诊断依据:(1)典型夜盲史;(2)间接检眼镜下可见眼底骨细胞样色素沉着、动脉变细、视盘蜡黄样改变;(3)视网膜电图a波、b波振幅降低。纳入标准:诊断为RP且合并白内障。排除标准:(1)有糖尿病视网膜病变和视网膜脱离等其他影响视力的眼底疾病者;(2)有外伤性白内障和视神经病变者。本研究遵循《赫尔辛基宣言》,经汕头大学·香港中文大学联合汕头国际眼科中心伦理委员会审批[批文号:EC20170310(2)-P03],所有患者术前均签署知情同意书。
1.2 方法
1.2.1术前检查 术前进行常规全身检查和相关眼部检查,其中19眼行光相干断层扫描(optical coherence tomography,OCT)(3D-OCT 2000)和彩色眼底照相(TRC-50DX)(日本Topcon公司);采用RETI-Port视觉电生理记录仪(德国Roland公司)检查视网膜功能变化。
1.2.2最佳矫正视力检测 采用国际标准视力表检测手术前后视力,并且进行验光试镜,获得最佳矫正视力(best corrected visual acuity,BCVA),并将小数视力转换为最小分辨角对数视力(logarithm of the minimum angle of resolution,LogMAR)。按照世界卫生组织的标准,低视力定义为小数视力≥0.05~<0.3(LogMAR视力:>0.52~≤1.3);盲定义为小数视力<0.05(LogMAR视力>1.3)。
1.2.3光感受器内节椭圆体带完整性分级 采用OCT黄斑区高清扫描模式,根据OCT图像上光感受器内节椭圆体带(inner segment ellipsoid zone,ISe)的完整性将受检眼分为3级:ISe正常为Ⅰ级,ISe不连续为Ⅱ级,ISe大面积缺失或不可见为Ⅲ级(图1)。
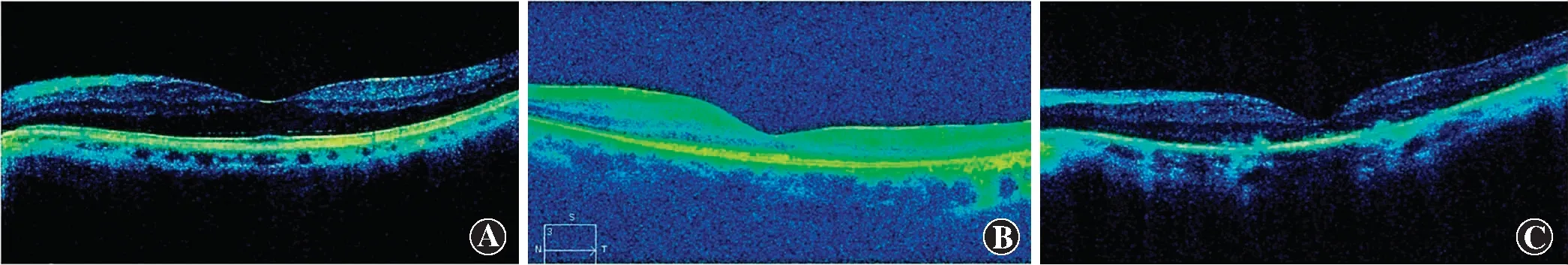
图1 ISe完整性分级标准 A:ISe正常为Ⅰ级 B:ISe不连续为Ⅱ级 C:ISe大面积缺失或不可见为Ⅲ级Figure 1 Grading of the ISe integrity A:ISe band was intact as grade Ⅰ B:ISe band was discontinuous as grade Ⅱ C:ISe was invisible as grade Ⅲ
1.2.4手术方法 所有患眼均在表面麻醉下行白内障超声乳化摘出联合后房型人工晶状体植入术,术者均为有高级职称的白内障专科医师,植入的人工晶状体均为可折叠式人工晶状体(SN60AT,美国Alcon公司;570C,英国Rayner公司),全部患者均植入囊袋内。
1.2.5术后随访及评估指标 所有术眼随访1~36个月,随访期间裂隙灯显微镜观察眼前节情况,扩瞳后采用前置镜观察眼底情况。评价指标包括:(1)术眼手术前后视力变化;(2)手术后低视力及盲改变的眼数分布;(3)黄斑区ISe分级与BCVA及术后BCVA改善值的相关性,术后BCVA改善值为术后BCVA与术前BCVA的差值;(4)术后并发症。
1.3 统计学方法
采用SPSS 17.0统计学软件进行统计分析。计量资料的数据经Shapiro-Wilk检验不符合正态分布,以M(Q1,Q3)表示。手术前后患眼BCVA比较采用Wilcoxon符号秩检验;手术前后低视力和盲的眼数比例变化差异比较采用χ2检验;不同ISe完整性分级眼BCVA改变情况比较采用Kruskal-WallisH检验;黄斑区ISe完整性分级与手术前后BCVA的关系评估采用Spearman秩相关分析,并对相关系数进行假设检验。P<0.05为差异有统计学意义。
2 结果
2.1 术眼手术前后视力变化比较
术后73.9%(82/111)的患眼视力较术前提高,26.1%(29/111)的患眼视力与术前比较无明显变化,未发现术后视力较术前下降者。术后术眼BCVA为0.40(0.22,0.70)LogMAR,较术前的0.82(0.60,1.40)LogMAR明显提高,差异有统计学意义(Z=-8.76,P<0.01)。术眼术后视力平均提高0.43(0.22,0.70)LogMAR。
2.2 术眼手术前后低视力和盲的眼数分布变化
视力>0.52 LogMAR的患眼比例从术前的79.3%(88/111)降低至术后的38.7%(43/111),视力>1.3 LogMAR的患眼比例从术前的28.8%(32/111)降低至术后的4.5%(5/111),差异均有统计学意义(χ2=37.711、23.643,均P<0.01)(图2)。
2.3 不同ISe完整性分级与BCVA的相关性
ISe完整性Ⅰ、Ⅱ、Ⅲ级者分别有7、4和8眼。ISe完整性Ⅰ级患眼术后BCVA最好,其次依次为Ⅱ级和Ⅲ级(表1)。ISe完整性Ⅰ、Ⅱ、Ⅲ级者术后BCVA<0.52 LogMAR的眼数分别为7、4和2眼,差异有统计学意义(χ2=12.058,P=0.002)。ISe完整性分级与术前BCVA(LogMAR)值、术后BCVA(LogMAR)值均呈正相关,与手术前后BCVA改善(LogMAR)值呈负相关(rS=0.585,P=0.009;rS=0.959,P<0.01;rS=-0.482,P=0.043)(图2)。

图2 RP合并白内障患者白内障手术前后BCVA变化眼数分布 每个点代表1眼,中间的实斜线代表手术前后视力完全一致,2条虚斜线之间的区域代表视力变化在0.3 LogMAR之内,下虚线以下的区域代表术后视力提高>0.3 LogMAR BCVA:最佳矫正视力;LogMAR:最小分辨角对数视力Figure 2 Eye distribution of BCVA change before and after surgery in RP patients with cataract Each dot represented one eye.The solid line represented that BCVA was unchanged between pre-operation and post-operation.The region between the broken lines represented that the change of BCVA was within 0.3 LogMAR.The region under the lower broken line represented that the improvement of BCVA was more than 0.3 LogMAR BCVA:best corrected visual acuity;LogMAR:logarithm of the minimum angle of resolution

表1 不同ISe完整性分级眼BCVA改变情况比较[M(Q1,Q3),Log MAR]Table 1 Comparison of BCVA change values among differentgrading of ISe integrity groups [M(Q1,Q3),Log MAR]组别眼数术前BCVA术后BCVABCVA变化值Ⅰ级70.70(0.40,0.82)0.00(0.00,0.00)-0.70(-0.40,-0.82)Ⅱ级40.85(0.63,1.00)0.22(0.22,0.35)-0.58(-0.32,-0.78)Ⅲ级81.00(0.75,1.62)0.76(0.57,0.96)-0.30(-0.19,-0.55)Z值6.16016.5504.540P值0.046<0.0010.103 注:(Kruskal-Wallis H检验) ISe:光感受器内节椭圆体带;BCVA:最佳矫正视力;Log MAR:最小分辨角对数视力 Note:(Kruskal-Wallis H test) ISe:inner segment ellipsoid zone;BCVA:best corrected visual acuity;LogMAR:logarithm of the mini-mum angle of resolution
2.3 白内障手术后并发症及随访情况
所有患者术中均未发生浅前房、晶状体后囊膜破裂、晶状体脱位、爆发性脉络膜上腔大出血等并发症。术后第1天术眼有轻度角膜水肿和前房闪辉,给予糖皮质激素、抗炎滴眼液局部点眼,术后1周角膜水肿和前房炎症均消退。2眼术后出现黄斑囊样水肿,其中1眼位于黄斑中心凹区域。2眼术后24个月出现后发性白内障(posterior capsule opacification,PCO),行Nd:YAG激光后囊膜切开术。随访期间均未发生人工晶状体脱位等并发症。
3 讨论
已有文献报道,合并白内障的RP患者接受白内障手术治疗后可明显改善视力,术后视力提高50%~80%,平均BCVA提高0.13~0.43 LogMAR[4,6-11]。本研究术后患眼视力改善者达73.9%,视力提高0.43(0.22,0.70)LogMAR,与既往研究结果相似。
有研究表明,晶状体混浊相对较轻的RP合并白内障患者白内障术后即使视力未提高,其视觉质量仍可得到改善[7],原因是PCO位于眼球屈光系统中心,对视觉质量的影响较大,因此白内障手术对改善这部分患者的生活质量和术后RP病情的监测仍有一定意义。
本研究发现黄斑区ISe完整性与术后BCVA的改善高度相关,与Nakamura等[10]报道的术后BCVA与ISe的长度有显著相关性的结论相似。自Sandberg等[12]研究发现视网膜厚度与典型RP患者低视力相关以来,Aizawa等[13]和Yoshida等[11]相继发现ISe与BCVA相关,Hagiwara等[14]和Oishi等[15]亦报道了RP患者ISe完整性和长度与视力及视网膜敏感性之间显著相关,因此认为OCT不仅可以观察视网膜情况,还有助于对RP患者白内障手术后的视力进行预测。
RP是一种具有高度遗传异质性和临床异质性的疾病,有研究显示RP患者白内障手术效果与遗传类型有关[7],本研究未对患者进行遗传分型,遗传类型、基因型和表型与视力的关系有待进一步研究。本研究中仅19眼进行OCT检查,部分患者随访时间短,无法预测术后远期效果,难以统计术后PCO等并发症发生情况。本研究未对术前白内障进行分类和分级,其中包括并发性白内障、年龄相关性白内障等多种因素,可能存在后囊下型、核型、皮质型、混合型晶状体混浊等,这些都可能是影响手术前后BVCA的因素,有待进一步的前瞻性、长期随访研究来证实。此外,本研究仅对ISe分级与术后BCVA的关系进行了评估,未对ISe分级与视觉电生理和视野等视功能结果的关系进行评估,有待进一步研究。
本研究结果表明,白内障手术能够提高多数RP合并白内障患者的中心视力,因此晶状体混浊严重影响视力且无明显禁忌证者可考虑接受白内障摘出手术治疗。OCT检查能够客观地预测患眼的视功能预后,并能观察是否伴发其他并发症,为临床随访、诊断和治疗方案的制定提供参考依据。
利益冲突所有作者均声明不存在利益冲突
