自发性基底节区不同部位出血对患者预后的影响
2021-05-12谢晓晓李爱民刘希光张洪伟王富元孙维晔戴大鹏徐进旺徐德智汤加家刘艾明
谢晓晓,李爱民,刘希光,张洪伟,王富元,孙维晔,戴大鹏,徐进旺,徐德智,汤加家,刘艾明
(1.徐州医科大学附属连云港医院神经外科,江苏 连云港 222002;2.哥伦比亚大学梅尔曼公共卫生学院生物统计学系,美国 纽约 10032)
脑出血(intracerebral hemorrhage,ICH)每年影响全球超过100万人,是最致命和最易致残的中风类型,在猝发后30 d的病死率高达40%,只有1/5的幸存者可以独立生存6个月[1-3]。其中高血压脑出血的发病率为70%~80%,出血部位可在基底节区、脑叶、脑干、小脑及脑室等,以基底节区最常见,约占55%~70%[1,4]。基底节区(不包括丘脑),又称基底节内囊区或纹状体内囊区,包括基底核、周围白质和内囊(内囊前支、膝部及后支),由来自大脑前动脉的Heubner返动脉和内侧豆纹动脉、来自颈内动脉的脉络膜前动脉和来自大脑中动脉的外侧豆纹动脉等多种动脉供血[5]。既往有研究表明,血肿体积、年龄、GCS评分等是脑出血患者预后不良的影响因素[6-8],但很少有研究关注基底节区不同部位出血与患者预后的关系。本研究基于基底节区的解剖结构和供血动脉来源,结合影像学观察到的出血位置,将基底节区脑出血分为6种类型,收集患者的临床资料,分析出血部位、影像学特点及临床预后之间的关系,并进行单因素和多因素分析,以期筛选出影响基底节区脑出血患者预后不良的相关因素,从而指导脑出血患者的治疗。
1 资料与方法
1.1 数据收集
回顾性分析徐州医科大学附属连云港医院2017年11月至2019年12月收治的362例自发性基底节区脑出血患者的临床资料。纳入标准:在入院后24 h内进行CT断层扫描,出血位置源于基底节区,无既往脑出血住院病史。排除非基底节区脑出血、临床资料不详和24 h内出血增加的患者。该研究数据收集对参与者无风险,且不需识别患者个人身份,得到了伦理机构审查委员会的批准。
所有患者的数据均来自电子病历,包括一般临床资料、实验室检查资料、影像学资料及住院期间的治疗方式,如药物保守治疗、引流手术(血肿穿刺引流或脑室外引流)、血肿清除手术(显微血肿清除或显微血肿清除联合去骨瓣减压、颅内压监测)。结果数据包括ICH评分、出院6个月的改良Rankin评分量表(modified Rankin scale,mRS)评分和病死率。将患者按出院6个月的结果分为预后良好组(mRS 0~2分)和预后不良组(mRS 3~6分)。ICH评分是用于评估脑出血严重程度的临床分级标准,使用患者的GCS评分、年龄、出血量、幕下与幕上的位置以及脑室血肿(intraventricular hematoma,IVH)来计算[9]。
1.2 影像学特征
影像学资料的收集由1名影像科专业医师和1名神经外科专业医师共同完成,2人独立分析患者CT图像。并进行分类,由1名神经外科主治医师进行验证,若有异议由3人共同商讨决定,遵从少数服从多数的原则。
根据基底核的相对解剖位置和供血动脉来源,通过CT图像把基底节区出血分为6种类型:前部型、内侧型、后内侧型、外侧型、后外侧型和混合型(图1)。前部型,由Heubner氏返动脉供血,血肿累及尾状核,可累及内囊前肢;内侧型,由内侧豆纹动脉供血,血肿累及苍白球及壳核中内侧;后内侧型,由脉络膜前动脉供血,血肿累及壳核后部及内囊后肢;外侧型,由外侧豆纹动脉的外侧支供血,血肿位于壳核背外侧,可累及脑叶皮质;后外侧型,由外侧豆纹动脉后内侧支供血,血肿累及壳核后部及外囊区;混合型,血肿累及全部或大部份的基底节区,偶尔保留尾状核及内囊前肢。基底节区的解剖和分型见图2。本研究把边界清晰的圆形或椭圆形出血定义为血肿形态规则,反之为不规则。出血量通过在CT断层图像上使用ABC/2公式法计算[10]。统计分析基底节区血肿向周围延伸累及的不同区域对患者预后的影响。
1.3 统计学方法
患者资料的筛选、收集、整理都依照统一标准,并由固定的临床医师对资料进行分析,以减少选择性偏倚和测量性偏倚,保证资料的同质性。运用统计学方法合理控制各种混杂因素对结果的影响,减少混杂性偏倚。本研究数据均采用SPSS 21.0软件进行统计分析,P<0.05为差异具有统计学意义。单因素分析采用t检验、Mann-WhitneyU检验、Kruskal-Wallis秩和检验、Pearson卡方检验、Bonferroni校正卡方检验和Fisher精确概率法进行组间对比。采用多因素Logistic回归模型分析影响患者预后的独立危险因素。以单因素分析筛选出可能影响脑出血预后的变量,然后代入二元Logistic回归分析中,以P<0.05确定有意义的预测因素。ICH评分对脑出血患者预后不良有显著意义,但没有纳入多变量的回归模型,因为GCS评分、年龄、出血位置、血肿体积和脑室血肿已作为单独的变量进行分析。

a:前部型;b:内侧型;c:后内侧型;d:外侧型;e:后外侧型;f:混合型

图2 基底节区的解剖和不同分型的病死率分布
2 结果
2.1 影像学特征
最常见的出血类型是后外侧型,有129例(35.6%)患者,基线血肿体积为16.2 mL (8.7~27.9 mL),不同分型之间的基线血肿体积有明显差异(P<0.01),其中混合型的基线血肿体积最大,为48.0 mL(38.2~69.8 mL)。与其他类型相比,形态不规则的血肿主要分布于混合型、后外侧型和外侧型。前部型和混合型的出血相比其他类型更容易导致脑室血肿和脑室扩大。不同分型之间血肿向周围延伸累及的区域不同,内囊是最常见的累及部位,包括内囊前肢、膝部和后肢,6种分型均有累及。血肿累及丘脑主要发生在混合型(52.6%)和后外侧型(8.5%)。血肿主要累及脑叶皮质(包括颞叶、岛叶皮质、额下回,偶尔累及顶叶)和外囊区(包括屏状核)的是外侧型、后外侧型和混合型。基底节区脑出血不同分型的影像学特征见表1。此外,在6种不同分型的患者中,混合型出血的病死率(28.9%)明显高于其他分型(图2)。
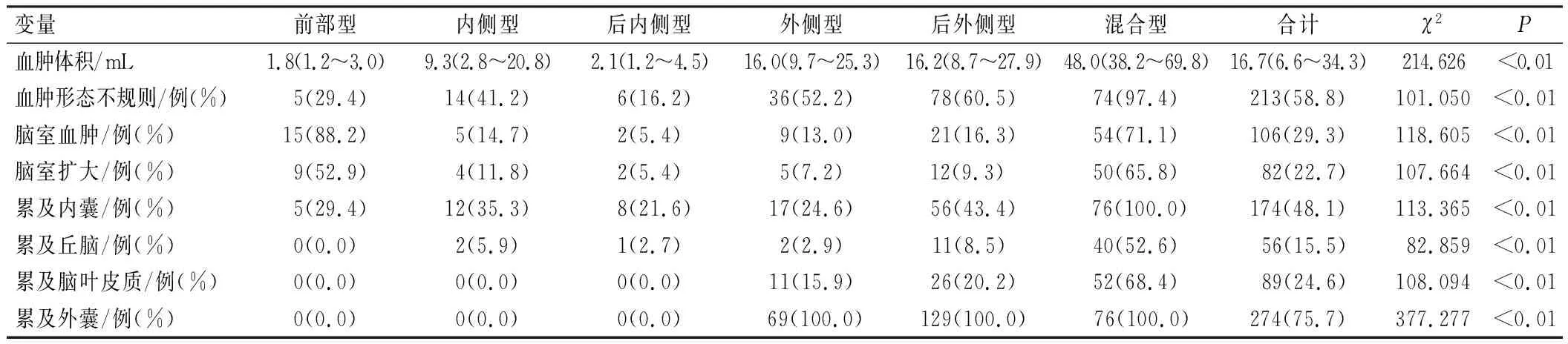
表1 基底节区脑出血不同分型的影像学特征
2.2 预后不良的影响因素
单变量分析显示,预后良好组与预后不良组入院GCS评分、脉压差、白细胞、N/L比值、血糖、D-二聚体、乳酸脱氢酶、住院时间、住院并发症、住院期间的治疗方式、血肿体积和ICH评分比较,差异均有统计学意义(P<0.05),见表2。前部型、后内侧型及混合型的预后情况对比差异有统计学意义(P<0.01)。前部型和后内侧型较少出现预后不良,混合型较多出现预后不良。此外,预后不良组的脑室血肿,脑室扩大,血肿形态不规则及血肿累及内囊、丘脑、脑叶皮质、外囊所占比例均高于预后良好组,差异具有统计学意义(P<0.05)。多变量分析显示,当入院GCS评分越低、血肿体积越大时,预后不良的风险越大(P<0.05);血肿累及脑室、内囊、脑叶皮质是增加预后不良风险的独立危险因素(P<0.05),见表3。

表2 预后良好组和预后不良组的单因素分析

表3 预后良好组和预后不良组的Logistic回归分析
3 讨论
自发性脑出血是神经外科常见疾症之一,是最致命和最易致残的中风类型[1-2]。自发性脑出血患者预后都很差,即使存活下来也会伴有不同程度的神经功能受损,严重影响其生活质量。因此,对自发性脑出血预后影响因素的分析一直是医学研究的热点。目前大多数研究集中在影响脑出血预后的可控性因素方面,如血肿扩大、高血压的控制和抗凝药物的使用等,迄今为止,尚未出现一种能快速准确地预测脑出血患者预后的有效方法,亦无明确的干预措施能降低患者的致残率或病死率。本研究除了关注常见的临床特征及生化指标外,还统计分析了基底节区脑出血分型及血肿累及邻近区域与临床预后的关系,纳入了一些新的变量,探索影响基底节区脑出血预后不良的多重危险因素,以指导广大医务人员更便捷、更准确地开展脑出血的预防和控制工作,并在临床诊治过程中及时给予合理的治疗方案。
3.1 基底节区不同部位出血的影像学特征
解剖基底节区的意义在于,是否可以通过影像学观察到的基底节区不同部位出血来评估患者的预后。本研究表明,不同分型之间的出血量、血肿累及区域和患者的预后明显相关,可以有效预测患者的临床预后。基底节是涉及运动和感觉的重要功能区,灰质核团的受累会导致不同程度的神经功能障碍。在本研究中,前部型出血的预后较好,可能是由于尾状核的出血量较少或血肿破入脑室,避免了血肿向基底核扩散,减少了对功能区的损伤。虽然破入脑室的血肿会引起炎症或脑积水,但可以通过自体循环和脑室外引流联合使用溶栓药物来缓解,因此多数患者预后良好,没有出现死亡病例。后内侧型出血量少,血肿较局限,很少出现死亡病例,但因多数累及内囊后肢,约半数的患者会遗留不同程度的运动、感觉和语言功能障碍。壳核部位的出血量大小不等,出血量大时血肿通常向周围延伸,导致邻近结构受累。既往已证明,脑出血倾向于从起始点不均匀地向外扩展[11]。血肿向周围延伸会损害更多的脑实质,除了累及周围的白质束外,还会进一步累及含有核团的致密灰质,增加致残率和致死率。内侧型出血主要累及壳核内侧及内外苍白球,血肿向周围延伸可累及内囊前后肢及膝部,只有1/3的患者预后较好,表明这两个区域是导致病死风险增加和神经预后更差的关键功能区[12]。此外,在外侧型、后外侧型和混合型出血中,由于血肿累及更多的白质束和灰质核团(向外侧延伸累及外囊、屏状核、颞叶和岛叶皮质、额下回,偶尔累及顶叶;向内侧延伸压迫壳核,累及内囊或丘脑,可破入脑室,导致脑室扩大),对功能区的损害很大,往往导致更高的病死率。
3.2 预后不良的影响因素
既往研究已经报道了入院GCS评分和血肿量等因素与脑出血的预后具有相关性[6-8]。GCS评分作为评估急性颅脑损伤病情的重要指标,与病情严重程度密切相关[13]。Chuang等[14]的研究显示,GCS评分是影响脑出血患者预后的重要危险因素之一,GCS评分小于5分,可作为手术相对禁忌证。脑内血肿的存在会引发一连串的次要事件,导致颅内高压、水肿、神经元损伤和血脑屏障的破坏[1]。不论是Hemphill等[9]的ICH评分量表研究还是Cheung等[15]的改良ICH评分量表研究,都显示出血体积是影响脑出血患者预后的一个独立危险因素,出血体积越大,患者存活时间越短,神经功能恢复越差[16]。脑室血肿也是影响脑出血预后的独立危险因素之一,因为血液分解产物会促进室管膜炎症和脑积水的发生,而脑室内出血量的增加会进一步影响患者的神经功能恢复及预后[17-18]。在缺乏特殊治疗(如脑室外引流)的情况下,脑室血肿与78%的病死风险和90%的不良预后相关[19]。此外,血肿扩散累及邻近区域也是影响患者预后的相关因素。Chung等[5]分析了基底节区血肿大小及扩散的方向,认为血肿扩散主要有两种方式:一是血肿破入脑室,导致脑室内积血;二是血肿向周围实质扩散,累及特定的邻近结构,如丘脑或皮质下白质。Boulouis等[12]对168例丘脑出血患者进行了统计,发现丘脑出血的不同分型及血肿累及的邻近区域可影响患者病死率和神经功能。本研究的多因素分析发现,除了入院GCS评分、血肿体积、脑室血肿外,血肿累及内囊和脑叶皮质也是基底节区脑出血患者预后不良的独立预测因素。这可能是因为基底节区出血量较大时,血肿会压迫邻近结构,并向周围脑实质扩散,加重对功能区和非功能区的损伤,导致患者的意识、运动功能、感觉功能和语言功能受到不同程度的损害,从而影响患者的预后。
3.3 治疗方式的选择
血肿体积和临床症状是确定脑出血患者治疗方式的主要因素。对于出血量小、血肿较局限的脑出血患者,如内侧型和后内侧型,经内科处置保全壳核和内囊即能获得满意的效果。外科手术干预主要用于出血量较大、累及区域较广、神经功能缺陷和意识障碍进行性加重的患者,包括CT引导下血肿穿刺引流或脑室外引流、显微血肿清除或显微血肿清除联合去骨瓣减压、颅内压监测等。虽然前部型出血大多数破入脑室,但多可通过自体循环吸收或保守治疗清除脑室内血肿,但若脑室内积血量很多,导致脑脊液循环受阻,则需要采用脑室外引流。目前,对于手术清除血肿是否有益于患者预后仍然存在争议,因为2个大的随机试验(STICH和STICH Ⅱ)发现,开放的开颅和血肿清除手术没有明显改善患者结局[20-21]。本研究也发现,手术治疗的病死率明显高于保守治疗。根据目前的数据,没有证据表明幕上出血可以常规行血肿清除术。因此,幕上出血的手术仍然是医生个人的决定,外科干预似乎是为了挽救大面积脑出血患者的生命不得已采用的方式。