眼震-头脉冲-步态检查法联合改良弗明汉卒中量表评分对孤立性眩晕病人脑卒中的预测价值
2021-05-10张红霞樊峰萍张学艳刘福兴张丽王焱浩马艳李丽杰
张红霞,樊峰萍,张学艳,刘福兴,张丽,王焱浩,马艳,李丽杰
孤立性眩晕是指病人表现为发作性或持续性眩晕,可伴有自主神经功能紊乱如恶心、呕吐、多汗、心慌、腹泻等,而无局灶性神经功能缺失症状或体征(如肢体麻木无力、面部麻木等)。临床研究表明,孤立性眩晕是小脑梗死的最常见症状,约10%~38%的小脑梗死可仅仅表现为孤立性眩晕,而缺乏特异度临床症状,导致急诊头部CT或MRI对急性脑梗死的诊断率较低,误诊率高。孤立性眩晕型脑梗死一旦误诊,错误治疗或延误治疗卒中危险因素可导致不良临床预后,同时造成病人不必要的经济负担。因此,早期准确诊断孤立性眩晕病人脑卒中发生风险非常重要。眼震-头脉冲-步态检查法(spontaneous nystagmus-direction-head impulse test-standing,STANDING)是近年来发展成熟的一种眩晕床旁检查技术,在鉴别诊断中枢性和外周性眩晕中具有较高价值,但易受医师主观因素影响,且急性头晕病人依从性较差。改良弗明汉卒中量表(Framingham stroke profile,FSP)是临床常用的卒中风险评估工具,多向研究表明,FSP评分对后循环缺血性孤立性眩晕具有一定诊断价值。本研究探讨STANDING检查法联合FSP评分对孤立性眩晕病人脑卒中的预测价值。现报告如下。
1 资料与方法
1.1 一般资料
选择2017年2月至2018年9月在保定市第一中心医院诊治的86例急性孤立性眩晕病人作为研究对象,男51例,女35例,年龄(52.53±12.14)岁,年龄范围为33~74岁。纳入标准:(1)符合全国第四届脑血管病学术会议通过的疾病诊断标准,且头颅CT、核磁共振弥散加权成像检查明确病情;(2)入院时未存在感觉障碍、共济失调、肌力减退等局灶性神经系统体征,入院后行STAND‐ING检查;(3)病人临床诊治期间相关资料均有效且保存完整,可完成FSP评分;(4)病人知情并签署知情同意书。排除标准:(1)存在脑部病变、肢体功能残疾既往史,且有相关后遗症;(2)入院时查体发现存在局灶神经系统体征;(3)有占位、出血、其他性质病变;(4)存在严重精神、躯体类疾病,配合度差。本研究符合《世界医学协会赫尔辛基宣言》相关要求。1.2 方法
1.2.1 STANDING检查法
STANDING床旁检查参考Vanni等方法进行,具体步骤:病人仰卧休息5 min后,要求病人正视前方,评估有无自发性眼震。(1)若无自发性眼震,依次进行平卧翻转位置实验和Dix-Hallpike试验,若病人表现为阵发性位置性眼震,考虑为良性阵发性位置性眩晕;若表现为不同体位引发眼震方向的不同组合,考虑为中枢性眩晕;(2)若存在自发性眼震,行向左和向右凝视性眼震检查,若为双向性凝视眼震、垂直性眼震,考虑为中枢性眩晕;若为单侧自发性眼震,行水平脉冲检查,检查结果阳性(即出现矫正型扫视),考虑为周围性眩晕,结果阴性考虑为中枢性眩晕;(3)对非位置性眼震和自发性眼震病人,行原地踏步试验和Romberg试验,若站立时平衡和步态失衡,考虑为中枢性眩晕。完善MRI、CT、眼震电图等检查,随访2周,以明确诊断。1.2.2 FSP评分
由2名经验丰富的医师负责进行FSP量表评分,该评分内容包括年龄、收缩压、糖尿病、吸烟、心血管疾病、心房颤动和左心室肥厚,每项分值0~10分,分值越高卒中发病风险越高。1.3 统计学方法
应用SPSS19.0统计软件实施统计学分析。计量资料以x±s进行描述,组间对比行t检验;用例(%)描述计数资料,对比行χ检验;采用受试者工作特征曲线(receiver operating characteris‐tic curve,ROC)分析FSP评分法对孤立性眩晕病人脑卒中的预测价值价值,组间相关数据、资料对比,以P<0.05表示差异有统计学意义。2 结果
2.1 STANDING检查法诊断中枢性眩晕的结果86例病人就诊时接受STANDING床旁检查,提示中枢性眩晕36例,经辅助检查和随访确诊中枢性眩晕24例(66.67%),另12例病变部位不能确定;非中枢性眩晕50例,包括前庭神经炎14例,良性阵发性位置性眩晕36例。STANDING床旁检查法诊断中枢性眩晕的灵敏度为100.00%,特异度为80.64%,准确度为86.05%,阳性预测值为66.67%,阴性预测值为100.00%。见表1。
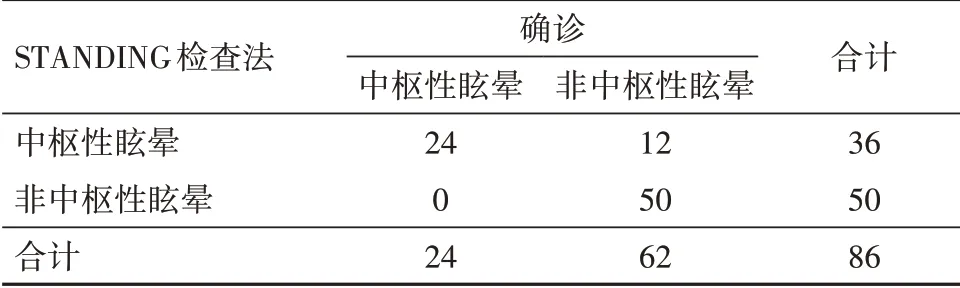
表1 急性孤立性眩晕86例眼震-头脉冲-步态检查法(STANDING)检查法诊断中枢性眩晕的结果/例
2.2 脑卒中组和非脑卒中组一般资料比较 将86例病人分为脑卒中组20例和非脑卒中组66例,两组病人性别、平均年龄、空腹血糖等一般资料比较差异无统计学意义(P>0.05);平均动脉压(MAP)和吸烟比例比较差异有统计学意义(P<0.05)。见表2。
2.3 FSP评分比较及对脑卒中的诊断效能 脑卒中组和非脑卒中组FSP评分分别为(19.58±3.42)分、(14.37±2.91)分,两组FSP评分比较差异有统计学意义(P<0.05);ROC曲线分析结果,FSP评分诊断脑卒中的ROC曲线下面积(AUC)为0.813,当FSP评分>17.35时,其诊断灵敏度为79.80%,特异度为77.88%,95%CI为0.702~0.891。见图1。
2.4 STANDING联合FSP评分诊断脑卒中的结果通过FSP评分临界值预测脑卒中病人23例,非脑卒中病人63例。STANDING联合FSP评分诊断脑卒中的灵敏度为100.00%,特异度为95.45%,准确度为96.51%,阳性预测值为86.96%,阴性预测值为100.00%。见表3。

图1 FSP评分诊断脑卒中的ROC曲线
3 讨论
近年来随着影像学技术及神经耳科学发展,越来越多的研究报道,孤立性眩晕可以是后循环缺血性脑卒中的唯一临床表现。后循环卒中约占脑卒中事件的20%,研究表明,急诊中因卒中导致眩晕的病人具有较高的误诊率,其中后循环卒中的误诊率明显高于前循环。孤立性眩晕的病因复杂,多由前庭性偏头疼性眩晕、周围性眩晕等病因导致,但脑血管病也可导致眩晕,且危害性更大。目前,因独立性眩晕缺乏定位体征,难以区分中枢性眩晕和前庭周围性眩晕,而后循环缺血性脑梗死的漏诊或误诊常造成病人严重不良预后。因此,探寻方便、快速、准确的预测手段,有效预测孤立性眩晕型脑卒中对指导临床治疗,改善病人预后非常重要。
头颅CT和MRI检查是以往临床常用的鉴别和排除中枢性眩晕的辅助影像学检查手段,但后循环缺血易受后颅窝骨质伪影干扰及发病时间影响等,诊断准确性较低。近年来,基于眼震-头脉冲-步态检查的STANDING床旁检查法被应用于中枢性眩晕的早期筛查。与头脉冲-眼震-扭转偏斜(head impulse,nystagmus,test of skew,HINTS)检查法比较,STANDING检查法增加了站立和步态平衡检查,进一步提高了卒中预测的准确性和可靠性。李山峰等研究报道,STANDING检查法鉴别中枢性眩晕的灵敏度为100%,特异度为87.0%。本研究结果,STANDING检查法诊断中枢性眩晕的灵敏度为100.00%,特异度为80.64%,以前人研究结果基本一致。血压、糖尿病、吸烟等血管性危险因素有助于后循环脑卒中致独立性眩晕的筛查,本研究最终确诊脑卒中20例,其中脑卒中病人平均动脉压和吸烟比例均明显高于非脑卒中病人。提示合并血管性危险因素的病人脑卒中风险升高。
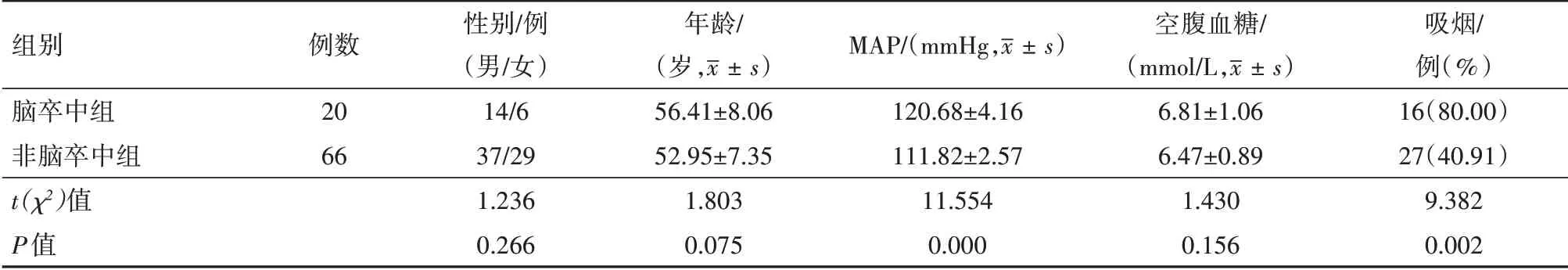
表2 急性孤立性眩晕86例脑卒中组和非脑卒中组一般资料比较

表3 急性孤立性眩晕86例STANDING联合FSP评分诊断脑卒中的结果/例
FSP评分是最早推广应用的卒中风险评估工具,该量表赋予年龄、收缩压、吸烟、糖尿病等预测因子以分值权重,建立风险评分值与卒中发病率的数学模型,从而预测卒中发病风险。近年,经改良的FSP评分进一步提高了该模型的卒中风险预测能力。张江等研究报道,改良FSP评分对后循环缺血性孤立性眩晕的预测准确性为72.61%。本研究结果,脑卒中病人FSP评分明显高于非脑卒中病人,ROC曲线分析显示,FSP评分诊断脑卒中灵敏度为79.80%,特异度为77.88%,准确性为78.05%,提示改良FSP评分对后循环缺血性孤立性眩晕具有一定预测价值,但准确性不高。研究表明,通过不同角度选取不同诊断方法对孤立性眩晕病人进行综合评定有助于提高脑卒中预测结果的准确性和客观性。本研究联合应用STANDING检查法和FSP评分预测孤立性眩晕病人脑卒中发生风险,结果两者联合预测脑卒中的灵敏度为100.00%,特异度为95.45%,准确度为96.51%,预测脑卒中的特异度和准确性均高于其分别单独预测,说明两者联合有助于有效识别孤立性眩晕病人发生脑卒中的风险。STANDING检查为中枢性眩晕的病人,若FSP评分大于其临界值17.35,则具有较大的脑卒中发病风险,临床治疗中应给予高度重视。
综上所述,STANDING检查法和FSP评分联合用于孤立性眩晕病人脑卒中发生风险预测中,具有较高的灵敏度、特异度和准确度,且两种方法简单易行,具有临床推广应用价值。
