内界膜填塞联合空气填充术治疗大直径特发性黄斑裂孔
2021-05-07雒文娟陶明李艳李芳兰田静
雒文娟 陶明 李艳 李芳兰 田静
特发性黄斑裂孔(Idiopathic macular hole,IMH)是一种严重损害视觉功能,并导致中央视力丧失的眼底疾病[1],造成这种疾病的原因尚不清楚,IMH是指黄斑的视网膜神经上皮层中的全层组织缺损,主要与衰老相关的玻璃体液化引起玻璃体黄斑牵拉有关。基于OCT测定的黄斑裂孔(Macular hole,MH)最小直径,Duker等[2]把MH划分成大直径、中直径、小直径这3类,其中孔直径在400 μm以上为大直径;孔直径大于250 μm且未超过400 μm为中直径;孔直径在250 μm及以下为小直径。目前,推荐玻璃体切割术和内界膜剥除术(Internal limiting membrane peeling,ILMP)联合治疗IMH,IMH术后可实现80%~100%的裂孔闭合率[1]。然而对于大直径MH患者,裂孔闭合率仍然比较低[3]。有研究报道44%的大直径MH首次手术后难以达到闭合[4]。为此,国内外学者们对手术方式不断进行改良并取得进步,但提出的手术方法也各有优缺点,如有学者证实玻璃体切割联合视网膜填塞术治疗大直径MH患者可以达到理想的MH闭合率,并对视功能的改善有显著意义[5]。微视野计作为一种视功能检查工具,在检测黄斑功能方面具有明显优势,在研究MH手术前后视网膜功能的变化方面也显得极为重要。然而,对于较大直径MH患者(裂孔直径>700 μm),有关行玻璃体切割术时玻璃体腔填充空气的研究极为少见。近几年来,我院采用内界膜填塞联合空气填充术治疗大直径IHM患者(裂孔直径>700 μm),取得了良好的临床疗效。本研究纳入较大直径IMH实施内界膜填塞联合空气填充术患者15例(16眼),观察术后临床效果,在手术前后采用MP-3微视野计行微视野检查,同时联合黄斑光学相干断层扫描(OCT)检查以评价较大直径IMH患者手术前后黄斑区形态和视功能的变化,进一步明确手术疗效。
1 对象与方法
1.1 对象
选择2018年10月至2019年3月期间兰州大学第二医院眼科收治的IMH患者15例(16眼),其中男4例(4眼),女11例(12眼),年龄50~72(61.0±4.5)岁。术前MH直径为(871±167)μm,术后随访时间为(6.0±2.5)个月。本研究得到兰州大学第二医院伦理委员会批准(批号:2019A-018)。
纳入标准:①通过频域光学相干断层扫描(Spectral domain optical coherence tomography,SDOCT)确定MH直径大于700 μm的IMH患者;②行25G玻璃体切割联合内界膜填塞及空气填充术,手术过程顺利,术后无严重并发症;③术后完成6 个月随访。
排除标准:①患有青光眼、玻璃体视网膜病变、角膜病变、严重近视、葡萄膜炎等疾病的患者;②术中联合I期白内障手术的患者。
1.2 方法
1.2.1 一般眼科检查 每例患者均在术前接受最佳矫正视力(BCVA)、裂隙灯显微镜、散瞳眼底检查等一般眼科检查,记录术前BCVA、MH直径、固视位置、固视稳定性、黄斑区平均视网膜敏感度(Mean retinal sensitivity,MS)值,其中BCVA采用标准对数视力表检查,小数记录后经软件处理转换为LogMAR用于统计。
1.2.2 SD-OCT检查 SD-OCT检查使用Carl Zeiss SD-OCT(5000,德国卡尔蔡司公司)记录黄斑形态、视网膜外层外界膜(External limiting membrane,ELM)缺损直径、椭圆体带(Ellipsoid zone,EZ)缺损直径和最小孔径。检查扫描方式为线性扫描,以黄斑中心凹为中心,扫描直径5.0 mm,进行水平和垂直扫描,同时扫描玻璃体后界膜,获得满意图像后存储。
1.2.3 MP-3 微视野计检查 微视野采用MP-3 微视野计进行高清眼底相拍摄和微视野检测。MP-3微视野计检测黄斑中心8°内共45 个点,分别为8°上12 个点,6°上12 个点,4°上8 个点,2°上8 个点和中心5 个点,刺激源亮度范围为0~34 dB,刺激源持续时间为200 ms,刺激源大小为GoldmanⅠ/Ⅱ/Ⅲ/Ⅳ/Ⅴ兼容,所用模式为阈值策略4-2,固视靶用直径1°的红色圆。MH患者选择模式为MPl Macula-8 deg,利用系统软件程序可计算MS值并得出中心凹2°和4°固视水平,以蓝色散点图标示。患者MP-3 微视野假阳性率应小于15%,假阴性率应小于20%[6]。
本研究由同一名经验丰富的主任医师完成所有患者的手术。术前术眼内滴复方托吡卡胺滴眼液,使患者瞳孔散大,行球后麻醉处理,在超声乳化/玻璃体切割一体机(Constellation,美国爱尔康公司)辅助下,找到手术标准部位,行25G穿刺刀切口,彻底清除后极部及中周部玻璃体皮质,行玻璃体后脱离,后极注射吲哚青绿(Indocyanine green,ICG)对黄斑区内界膜(Internal limiting membrane,ILM)进行染色,行气液交换,冲洗出ICG,用眼内镊环形环剥离MH周围的ILM至上下血管弓,具体范围是距裂孔边缘约2 个视盘直径,此时,ILM未完全从视网膜上移除,保留部分ILM和MH边缘相连,ILM被反折后填塞于MH内,行气液交换,玻璃体腔填充空气,并且维持术后俯卧位。
1.3 观察指标
所有患者手术后至少随访6个月,收集患者在术前,术后1周、1个月、3个月、6个月的BCVA、MP-3 微视野以及SD-OCT检查结果,记录以下指标。
1.3.1 BCVA及裂孔直径 术后BCVA改善≥2 行者为视力改善,视力改善或降低≤2行者为视力不变,视力下降≥2 行者为视力下降[6]。裂孔直径、ELM缺损直径、EZ缺损直径由Carl Zeiss SD-OCT检查评估。
1.3.2 黄斑固视位置、黄斑固视稳定性和黄斑区MS值 根据MP-3微视野检查分析的结果,固视位置可分为中心固视和旁中心固视,以2°内固视率百分比、4°内固视率百分比这2项指标为依据,可将固视稳定性分为以下3类:①若2°内固视率百分比达75%及以上为“固视稳定”;②若2°内固视率百分比在75%以下、4°内固视率百分比达75%及以上,为“相对不稳定”;③若4°内固视率百分比在75%以下,为“固视不稳定”[7]。MS值由MP-3微视野计获得。
1.3.3 视物变形程度 对患者术前、术后的视物变形程度应用Amsler表作为测量指标,可分为4 级。Ⅰ级:相比未手术时加重;Ⅱ级:相比未手术时未见变化;Ⅲ级:相比未手术时视物变形大幅改善;Ⅳ级:彻底消失[8]。
1.4 统计学方法
回顾性系列病例研究。采用SPSS 25.0进行数据分析。患者术前、术后6个月的BCVA、裂孔直径、ELM缺损直径、EZ缺损直径、黄斑区MS值比较采用配对t检验,固视位置及固视稳定性比较行χ2检验,术后矫正视力与术前黄斑区MS值、固视位置及固视稳定性的相关性行Spearman相关分析。以P<0.05为差异有统计学意义。
2 结果
2.1 BCVA
术前、术后6 个月BCVA分别为0.93±0.30、0.56±0.26,手术前后差异有统计学意义(t=4.08,P=0.001),术后BCVA提高者14眼(87%),视力不变者2眼,无视力下降者。
2.2 黄斑形态及裂孔闭合率
所选病例中IMH患者均进行SD-OCT检查,术前均不存在玻璃体牵拉、黄斑前膜、视网膜前增生膜等现象,术前、术后6个月平均ELM缺损直径分别为(806±324)μm、(122±284)μm,差异有统计学意义(t=9.13,P=0.018)。术前、术后6个月平均EZ缺损直径分别为(1 090±286)μm、(331±256)μm,差异有统计学意义(t=8.26,P=0.021)。术前MH直径为(871±168)μm,术后6个月为0 μm,差异有统计学意义(t=16.08,P=0.001)。黄斑裂孔闭合率为100%。见图1。
2.3 视物变形程度
从随访到术后6个月,患者视物变形程度有不同程度的改善,10 眼视物变形较术前明显好转,4眼视物变形完全消失,2 眼较术前无明显改变,无一眼出现视物变形程度加重。
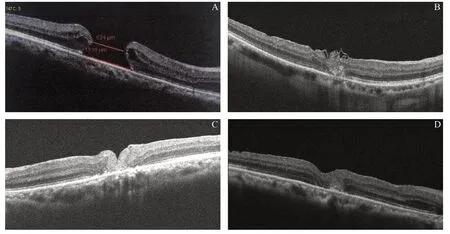
图1.大直径特发性黄斑裂孔25G玻璃体切割联合内界膜填塞及空气填充术前及术后裂孔直径变化的OCT表现A:术前特发性黄斑裂孔患者最小裂孔直径为824 μm;B:术后1个月可见裂孔内界膜疏松连接孔缘,内界膜松散;C:术后3个月可见黄斑区恢复连续性;D:术后6个月可见裂孔完全闭合Figure 1.OCT diagram of the diameter of the hiatal aperture before and after the large-diameter IMH treat with 25G vitrectomy combined with internal limiting membrane transposition and air tamponade surgery.A:The minimum diameter of the hiatus in preoperativei IMH patients was 824 μm.B:After the first month,the inner boundary film of the hole was loose,the connecting edge of the hole was loose,and the inner boundary film was loose.C:The continuity of the macular area is observed 3 months after the operation.D:A complete closure of the hiatus is seen 6 months after the operation.OCT,optical coherence tomography;IMH,idiopathic macular hole.
2.4 微视野检查结果
术前中心固视7眼,旁中心固视9眼;术后中心固视14眼,旁中心固视2眼,因此,固视位置由旁中心向中心移动者有7 眼。术前固视稳定5 眼,固视相对不稳定3眼,固视不稳定8眼;术后固视稳定12眼,固视相对不稳定2眼,固视不稳定2眼,术前、术后固视位置及固视稳定性比例比较,差异有统计学意义(χ2=9.000,P=0.029;χ2=9.863,P=0.016)。术前黄斑8° MS值为(13.7±2.8)dB,术后6个月为(16.5±3.6)dB;术前、术后6个月黄斑4° MS值分别为(8.0±4.3)dB、(12.9±3.8)dB。术后6个月8°MS、4° MS值均较术前明显提高,差异有统计学意义(t=-16.072,P=0.003;t=9.136,P=0.015)。见图2。
2.5 相关性分析
术前固视稳定性与术后矫正视力呈正相关(r=0.518,P=0.040),说明术前固视稳定性良好的患者术后矫正视力改善得更明显。
2.6 术后并发症
在术中和术后的随访期间,所有患者均无严重并发症,如低眼压、眼内炎、玻璃体积血、视网膜脱离、脉络膜脱离等。
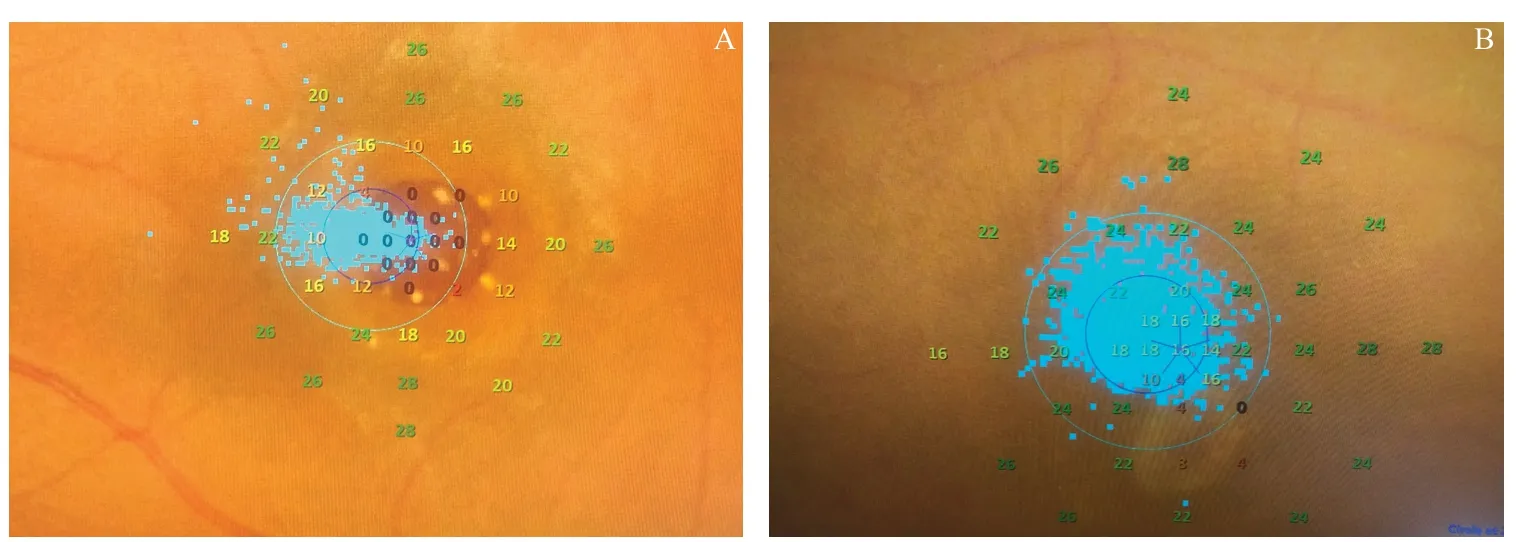
图2.大直径特发性黄斑裂孔25G玻璃体切割联合内界膜填塞及空气填充术前及术后微视野变化A:术前特发性黄斑裂孔患者黄斑区微视野可见盲点;B:术后6个月IMH患者黄斑区微视野平均视网膜敏感度值明显提高Figure 2.Microvisual field changes before and after large diameter IMH treat with 25G vitrectomy combined with internal limiting membrane transposition and air tamponade surgery.A:Blind spots are visible in the macular area of IMH patients before surgery.B:6 months after the operation,the MS value of the microfield in the macular area of IMH patients had significantly increased.IMH,idiopathic macular hole;MS,mean retinal sensitivity.
3 讨论
IMH的发病机制尚未明确。1988年,在大量临床试验与研究的基础上,Gass提出,MH的产生主要是受到了黄斑处视网膜表面切线方向的牵引力影响,此观点得到广泛认可[9]。随着临床研究的不断进步,近几年来治疗IMH的手术方式在玻璃体切割联合ILMP基础上不断创新,由ILM剥除改进而来的ILM翻瓣及填塞手术是MH玻璃体切割手术的重要改进方法之一,该手术方式对于直径较大、高度近视ILMP术后MH仍未闭合等难治性MH具有较好的治疗效果[4,10-12]。
作为一类玻璃体微创型术式,25G经结膜无缝线玻璃体切割术系统(TSV25G)具备一定创新性,与传统的巩膜3切口玻璃体切割术系统相比,手术创伤较少,手术时间较短,术后并发症较少,成功率高,术后反应轻微,伤口愈合迅速[13]。然而,MH手术的成功与玻璃体内填充物密不可分,玻璃体填充物主要包括硅油、惰性膨胀气体和消毒空气。目前研究证实,消毒空气在眼内存留时间短,可缩短患者术后俯卧位时间,减少特殊体位造成的不适,便于尽早进行术后OCT检查,同时能够降低膨胀气体引起的继发性白内障、继发性青光眼等术后并发症,并且与六氟化硫比较,空气填充对于MH的修复具有同样效果[14]。
基于以上理论,本研究对15 例较大直径IMH患者行25G玻璃体切割联合黄斑区ILM填塞及空气填充术,并进行至少6 个月的随访,结果显示MH闭合率为100%,14眼(87.5%)BCVA明显提高,固视位置、固视稳定性及MS值均有不同程度改善。Michalewska等[4]于2010年首次将ILM翻瓣手术应用于直径较大的IMH患者中,这种方法对于直径大于400 μm的IMH患者是一种非常有效的方法,可提高术后视力和裂孔复位率。在增强裂孔愈合方面,判断其相关机制为术中剥离的ILM能够使导致MH的牵拉力解除,由此帮助裂孔朝闭合方向发展[15]。此外,留存裂孔附近ILM,同时使其旋转覆盖在裂孔部位,ILM便可发挥桥梁作用,可更好地支撑胶质细胞以及Müller细胞的迁移与增殖,由此加速裂孔闭合[1,16],虽然此方法临床疗效显著,但是Michalewska等[4]的研究结果显示,7例患者ILM翻转瓣于气液交换环节时脱离,这种情况可能会影响IMH的成功复位,而本研究中对于较大直径IMH,术者将裂孔周围ILM填塞于裂孔内,此时ILM起着至关重要的作用,一方面使ILM在裂孔中充当桥梁和支架作用,可促使裂孔闭合,提高裂孔闭合率;另一方面为防止气液交换环节出现ILM脱离问题,对瓣膜状况给予充分关注,防止气液交换环节对MH部位产生直接吸引,以保证内界膜完全填塞于裂孔之内,并在裂孔中形成一种相对封闭的环境,有助于促进裂孔闭合。有研究显示,在相对封闭的环境内能够有效避免玻璃体中液体自MH流入,另外若裂孔处在瓣膜封闭环境下,视网膜色素上皮细胞的外流情况同时会发生改变,导致视网膜下液向裂孔外转移,视网膜得以恢复贴附,对裂孔闭合起到促进作用[4],于此同时,填充的瓣膜与增殖的胶质细胞能够为光感受器细胞的再次积聚搭建环境,由此建立的微环境对感光细胞机能恢复有利,可进一步帮助视觉功能尽快恢复[17]。
因此,基于上述裂孔闭合机制,本研究中的手术方法治疗较大直径IMH具有较高的裂孔闭合率,可以进一步改善患者的视觉功能。同时,所有患者均无术中或术后并发症,提示25G玻璃体切割联合ILM填塞及空气填充术可安全有效地促进较大直径IMH闭合。
近年来,MH手术的临床疗效可通过SD-OCT检查显示的术后黄斑处解剖修复加以评估,另一评估途径即为视敏度变化[18],但这2种检查方法都无法客观体现黄斑区视网膜功能的恢复状况。
目前,应用微视野计评估MH手术后视网膜功能恢复已成为研究的热点,国外一些研究发现,微视野测量的视网膜敏感度值、固视稳定性及固视位置更加精确,可以当做判断黄斑中心凹视网膜功能与视力的关键指标[19,20]。在一些研究基础上,Tarita-Nistor等[21]提出,患者术后视力恢复状况同其固视点的稳定性与位置相关,其中影响比较大的是固视稳定性。Deruaz等[22]和Cappello等[23]研究发现固视稳定性与生活必须的工作密切相关,进一步证明MH患者行微视野检查的必要性。本研究结果示裂孔闭合率为100%,所有患者采用MP-3微视野计行手术前后黄斑区视功能的检查,术后MS值均有不同程度提高,同时发现术后患者的固视情况较手术前有所改善,固视点性质由不稳定变为稳定,固视点位置由旁中心固视向中心固视移动,固视情况改善的患者视力提高相对明显,视物变形程度也明显改善;有2 眼视力无明显变化,视物变形程度也无明显改善,微视野检查为旁中心固视,固视点位置不稳定,可能与这2眼MH直径过于偏大有关。
因此,本研究手术方式可有效改善较大直径MH患者术后视功能,通过MP-3微视野检查,我们发现患者的固视稳定性和中心凹固视对MH术后患者视力的恢复具有极其重要的作用。这与丁怡和陈晓[20]的研究结果一致。同时还发现术前固视稳定性良好的患者术后矫正视力得到明显改善,以上结论可提示手术者在术前参考微视野计检查结果,术中尽量避免损伤固视点及固视位置所在的视网膜组织,可进一步保护视功能,IMH患者应尽早行手术治疗,避免裂孔直径过大影响患者的预后视功能,然而对于视力无明显变化的2眼,MS值也是有所改善的,这进一步说明了MH手术的必要性和有效性。
综上所述,本研究通过25G玻璃体切割联合黄斑区ILM填塞及空气填充术对较大直径特发性MH进行治疗,手术效果安全有效,是治疗较大直径IMH值得推荐的手术方式。另外,本研究将MP-3微视野检查应用于大直径IMH手术前后的检查,可以更好了解患者病情,指导手术中注意事项并量化评价术后视网膜功能。但在样本量和随访时间方面还存在不足,今后需继续增加样本量,并设对照组进一步研究。
利益冲突申明本研究无任何利益冲突
作者贡献声明雒文娟:收集数据;参与选题、设计及资料的分析和解释;撰写论文;根据编辑部的修改意见进行修改。李艳、李芳兰、田静:参与选题、设计和修改论文的结果、结论。陶明:参与选题、设计、资料的分析和解释;修改论文中关键性结果、结论;根据编辑部的修改意见进行核修
