不同容量单腔球囊在足月妊娠引产中的临床效果比较
2021-05-07尤海英郭晓丹刘银春张晓萍
尤海英,郭晓丹,刘银春,张晓萍
清远市妇幼保健院产科,广东清远 513000
妊娠晚期引产是在自然临产前通过药物等手段使产程发动,达到分娩的目的,是产科处理高危妊娠和超期妊娠常用的手段之一。引产是否成功主要取决于子宫颈成熟程度[1]。现多采用Bishop 评分法判断宫颈成熟度[2],评分≥6 分提示宫颈成熟,评分<6 分提示宫颈不成熟,需要促宫颈成熟。目前临床上用于促宫颈成熟的方法主要有药物性促宫颈成熟如前列腺素制剂和机械性促宫颈成熟如一次性宫颈扩张单球囊、双球囊、Foley 导尿管球囊等。近年来国内外已有大量研究表明使用一次性双宫颈扩张球囊促宫颈成熟的有效性及安全性[3-4],在临床中也得到了广泛应用,其常规操作方法为放置球囊后向两个球囊内各注水80 mL。但目前过于单腔球囊注水量尚无统一标准。该研究对2018 年1 月—2019 年12 月该院收治的216 名足月妊娠初产妇分别采用Foley 导尿管球囊(注水量80 mL)和一次性球囊宫颈扩张器(注水量150 mL)进行促宫颈成熟并引产,从而探讨两种不同容量单腔球囊对于足月引产促宫颈成熟、引产时间以及分娩结局等方面的影响。现报道如下。
1 资料与方法
1.1 一般资料
方便选择该院收治的有引产指征并符合以下标准的216 名初产妇的临床资料 (两组产妇年龄、 孕周、BMI、新生儿体重、引产前宫颈Bishop 评分、引产指征等见表1、表2)。纳入标准:①单胎头位、孕足月;②胎膜完整;③胎儿宫内情况良好;④宫颈Bishop 评分<6 分;⑤无阴道分娩禁忌证;⑥阴道分泌物常规检查结果正常;⑦无严重妊娠合并症及并发症;⑧所有研究对象对研究目的、方法均知情同意并签署同意书,且该研究经医院医学伦理委员会审批通过。排除标准:①前置胎盘或不明原因的阴道流血;②瘢痕子宫;③对硅胶或缩宫素过敏者。引产指征包括:羊水少;超期妊娠;胎儿生长受限;妊娠期高血压;妊娠期糖尿病;妊娠期肝内胆汁淤积症等。根据单腔球囊注水量不同分为两组,A 组108 例采用Foley 导尿管球囊促宫颈成熟,注水量为80 mL,B 组108 例采用一次性球囊宫颈扩张器 (爱婴球囊)促宫颈成熟,注水量为150 mL。
1.2 方法
孕妇引产前常规行B 超及胎监了解胎盘位置及胎儿宫内情况,行阴道检查进行宫颈Bishop 评分并评估是否具备试产条件。A 组采用Foley 导尿管球囊,B 组采用爱婴牌一次性球囊宫颈扩张器。放置方法:孕妇排空膀胱后取截石位,常规消毒铺巾,再次消毒阴道,检查球囊无破损,用卵圆钳钳夹球囊避开胎盘附着面自宫颈管缓慢送入10 cm。A 组向球囊内注入生理盐水80 mL,B 组向球囊内注入生理盐水150 mL。注水后轻轻向外牵拉导管,退内窥器,将导管末端固定于大腿内侧,放置球囊后再次行胎心监护无异常,送返病房待产。两组球囊均放置12 h(放置时间为晚上20:00-21:00,拔除时间为次日08:00-09:00)。放置球囊后若出现规律宫缩伴宫口开大、 球囊脱出视为自然临产,此时再次进行宫颈Bishop 评分。若放置球囊后未自然临产者次日拔除球囊后再次进行宫颈Bishop 评分,若宫颈Bishop 评分≥6分,无人工破膜禁忌证,先予人工破膜,破膜后1 h 仍未临产者予静滴0.5%缩宫素引产;若宫颈Bishop 评分<6分,直接静滴0.5%缩宫素引产,产程中视情况必要时予人工破膜。若静滴缩宫素至少24 h 后未能产生规律宫缩和宫颈变化(一旦安全和可行时需尽快行人工破膜)视为引产失败[5]。
1.3 研究指标
观察比较两组促宫颈成熟及引产的有效性 (宫颈评分改善、自然临产率、24 h 内阴道分娩率、引产失败率、引产至分娩时间、总产程时间、分娩方式等)及安全性(绒毛膜羊膜炎、产后出血、新生儿早发型败血症、新生儿窒息、新生儿胎粪吸入综合征等发生率)。其中引产至分娩时间不包括促宫颈成熟时间[6]。产后出血、绒毛膜羊膜炎的诊断标准参照《妇产科学》第9 版[2]。新生儿窒息、新生儿胎粪吸入综合征的诊断标准参照《儿科学》第9 版[7]。新生儿早发型败血症的诊断标准参照新生儿败血症诊断及治疗专家共识(2019 版)[8]。
1.4 统计方法
采用SPSS 22.0 统计学软件予以数据处理,计量资料以(±s)表示,行 t 检验;计数资料以频数和百分比(%)表示,行 χ2检验,P<0.05 为差异有统计学意义。
2 结果
2.1 两组一般情况比较
两组产妇均为初产妇,其基本资料(包括年龄、孕周、BMI、胎儿体重、引产前宫颈评分、引产指征等方面)比较,差异无统计学意义(P>0.05)。具有可比性。见表1、表2。
2.2 两组促宫颈成熟及引产有效性比较
B 组(一次性球囊宫颈扩张器,注水量150 mL)在改善宫颈成熟、提高自然临产率及24 h 阴道分娩率,缩短引产时间等方面优于A 组(Foley 导尿管球囊,注水量80 mL),引产失败率低于A 组。但两组在总产程、剖宫产率、 阴道助产率等方面比较均差异无统计学意义(P>0.05)。见表3、表4。A 组 24 h 内阴道分娩 69 人,占阴道分娩总人数的83.7%,B 组24 h 内阴道分娩 81人,占阴道分娩总人数的96.4%,组间差异有统计学意义(P<0.05)。
2.3 两组引产安全性比较
纳入该研究的216 名产妇中无一例出现产褥感染、脐带脱垂、胎盘早剥等并发症。两组在绒毛膜羊膜炎、产后出血、新生儿早发型败血症、新生儿窒息、新生儿胎粪吸入综合征发生率等方面比较均差异无统计学意义(P>0.05)。见表5。
表1 两组基本情况比较(±s)
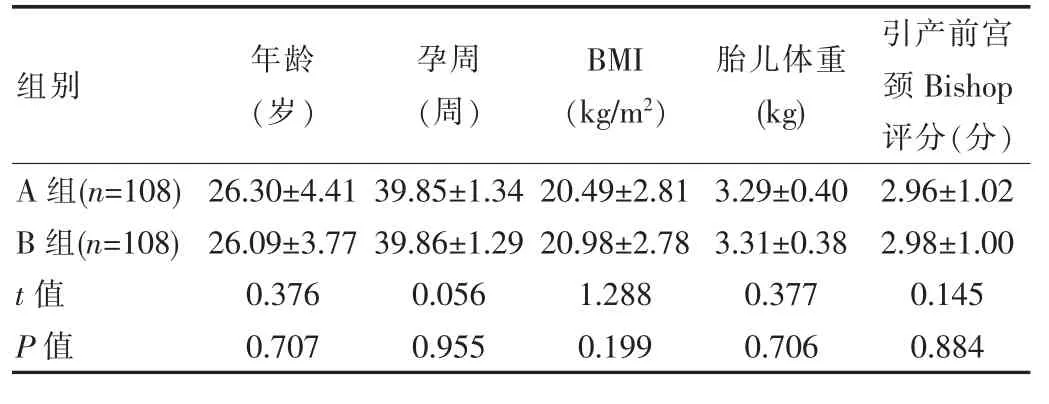
表1 两组基本情况比较(±s)
组别 年龄(岁)孕周(周)BMI(kg/m2)胎儿体重(kg)引产前宫颈Bishop评分(分)A 组(n=108)B 组(n=108)t 值P 值26.30±4.41 26.09±3.77 0.376 0.707 39.85±1.34 39.86±1.29 0.056 0.955 20.49±2.81 20.98±2.78 1.288 0.199 3.29±0.40 3.31±0.38 0.377 0.706 2.96±1.02 2.98±1.00 0.145 0.884

表2 两组引产指证比较[n(%)]
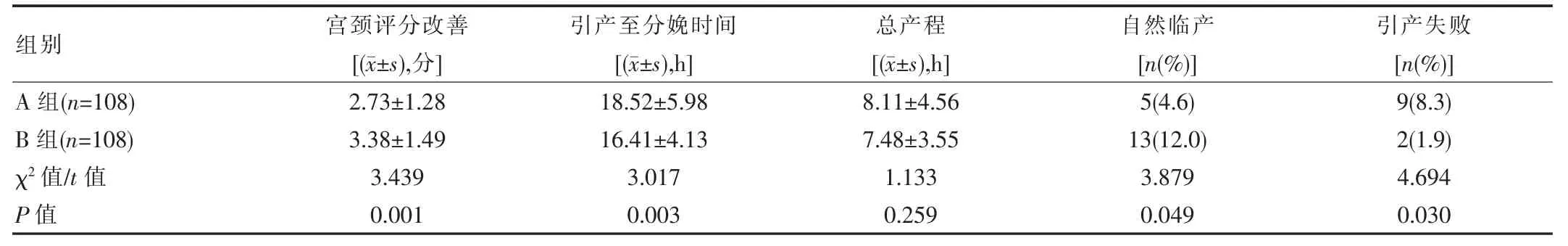
表3 两组促宫颈成熟及引产有效性比较

表4 两组分娩方式比较[n(%)]

表5 两组母婴不良结局比较[n(%)]
3 讨论
引产是指在自然发作前给予医源性刺激诱发宫缩促使阴道分娩,是常见的产科操作之一。当分娩给母儿带来的益处超过继续妊娠带来的风险时,应当引产。而宫颈成熟度是决定引产是否成功最重要的因素之一。有研究表明[9],对于宫颈不成熟而实施引产者,其催产素引产时间长、失败率高、剖宫产率明显增加。故对于宫颈未成熟者应该先予促宫颈成熟后再引产。宫颈扩张球囊是目前使用最广泛的机械性促宫颈成熟的方法之一,它主要是通过机械刺激宫颈管,促进宫颈局部内源性前列素合成与释放从而促进宫颈软化、成熟。与应用前列腺制剂相比,其扩张宫颈的作用更温和,无药物不良反应导致的胃肠道不适,引起宫缩过频的风险更小,而且只要放置球囊过程中严格消毒、无菌操作并执行诊疗规范,并不增加产妇感染的机会[10]。
常用的宫颈扩张球囊有单腔球囊 (一次性宫颈球囊扩张器及Foley 导尿管球囊) 及COOK 双腔球囊,COOK 双腔球囊具有稳固性好、不易滑脱等优点。但相比COOK 球囊,一次性球囊宫颈扩张器(爱婴球囊)具有明显价格优势,且其容量更大,在孕足月引产中注水量可多达150 mL。而Foley 导尿管球囊更是具有价格低廉、取材方便的优点,使用Foley 导尿管球囊促宫颈成熟度,亦具有较高的安全性及有效性,可达到理想的引产效果[11]。目前仍在较多基层医院广泛使用,但其注水量不如一次性球囊宫颈扩张器。为了比较这两种不同容量单腔球囊对初产妇促宫颈成熟的效果及对产程、分娩结局的影响。该研究分别采用Foley 导尿管球囊(A 组注水量80 mL)和一次性球囊宫颈扩张器(B 组注水量150 mL)对216 名初产妇促宫颈成熟并引产,结果显示两组产妇基本资料(包括年龄、孕周、BMI、胎儿体重、引产前宫颈评分、引产指征等方面)比较,差异无统计学意义(P>0.05)。B 组宫颈Bishop 评分改善优于A组[B 组宫颈评分增加(3.38±1.49)分,A 组增加(2.73±1.28)分](P<0.05)。B 组引产至分娩时间短于 A 组[B 组为(16.41±4.13)h,A 组为(18.52±5.98)h](P<0.05)。A 组79 名阴道分娩产妇中24 h 内阴道分娩人数为69 人,占比87.3%,而B 组84 名阴道分娩产妇中24 h 内阴道分娩例数为81 人,占比96.4%,差异有统计学意义(χ2=4.580,P<0.05)。卞政等人[12]通过比较 30 mL 和 60 mL容量宫颈扩张球囊对足月妊娠促宫颈成熟效果,结果发现后者对宫颈Bishop 评分的改善效果优于前者 [后者宫颈评分变化 (2.46±0.82) 分,前者宫颈评分变化(2.12±0.72) 分],差异有统计学意义 (t=-4.336,P<0.001),引产至分娩的时间短于前者 [后者为 (28.58±11.28)h,前者为(33.96±11.80)h],差异有统计学意义(t=4.204,P<0.001),同时该研究也表明,宫颈扩张球囊容量是影响引产24 h 成功阴道分娩的因素之一(OR 1.910,95% CI1.424~2.561,P<0.001),主要是对初产妇的影响。谢梅等人[13]通过对一次性球囊宫颈扩张器(单宫颈球囊注水量160 mL)与COOK 双腔球囊(双球囊内分别注水80 mL)进行对比,结果发现前者在促进宫颈成熟方面更具优势[放置前两者宫颈评分差异无统计学意义(P=0.191),放置后前者宫颈评分为(7.5±1.4)分,后者为 (6.8±1.3) 分],差异有统计学意义 (t=2.634,P=0.010),前者临产时间更短[前者为(15.5±3.9)h,后者为(17.3±4.2)h],差异有统计学意义(t=2.363,P=0.020)。陕晓嫣等人研究[14]发现通过增加COOK 双球囊中宫颈内球囊注水量(注水量达100 mL)亦可提高其改善宫颈成熟度的效果[放置前两者宫颈评分无差异(P>0.05),放置后注水量 100 mL 者宫颈评分为(5.64±1.87)分,注水量 80 mL 者为(4.15±1.32)分],差异有统计学意义(t=7.010,P<0.05)。以上研究结果均表明宫颈内球囊的容量不同对宫颈成熟及引产效果存在差异。适当增加宫颈内球囊的容量可明显改善宫颈成熟度,缩短引产时间,提高24 h 阴道分娩率,与该研究结果相近。考虑其原因[2]:①宫颈内球囊容量更大,对子宫颈内口产生的机械性压迫作用越大,更能促使宫颈结缔组织发生胶原变性,促使宫颈变软变短,同时前列腺素合成增加,从而更有效地提高宫颈成熟度。②宫颈内球囊容量更大,子宫脱膜、宫颈出现炎症细胞趋化及浸润更明显,炎症因子表达更高,更有利于产程的发动,且前列腺素合成增加,可上调缩宫素受体的表达,增加子宫对缩宫素的敏感性,从而缩短缩宫素引产时间。同时该研究对两组在自然临产率、引产失败率方面进行对比,结果显示:B 组自然临产率(12.0%)明显高于 A 组(4.6%),引产失败率(1.9%)低于 A 组(8.3%)(P<0.05)。原因考虑为宫颈内球囊容量更大,对宫颈内口及子宫下段产生的压力和牵拉作用更强,使其释放的内源性前列腺素及缩宫素更多并可在更短的时间之内达到引起宫缩所需的阈值,从而提高了自然临产率。而当两组产妇进入产程后其总产程及阴道分娩率、剖宫产率、阴道助产率均差异无统计学意义(P>0.05)。两组在母婴不良结局(发生绒毛膜羊膜炎、产后出血、新生儿早发型败血症、新生儿窒息、新生儿胎粪吸入综合征发生率等)方面比较差异无统计学意义(P>0.05)。与刘娜等人[15]研究结果基本一致。但亦有研究表明,宫颈内单球囊注水160 mL 者与双球囊分别注水80 mL 者对比,前者发生脐带脱垂的风险增加[16]。在该研究中并未发生脐带脱垂,该结果可能与该研究注水量不足160 mL 及样本量大小有关,临床上可进一步扩大样大量进行实践研究。
综上所述,以上两种单腔球囊作为一种机械性促宫颈成熟的方法,在足月妊娠引产中安全有效。一次性球囊宫颈扩张器(注水量150 mL)与Foley 导尿管球囊(注水量80 mL)相比,前者可显著改善宫颈成熟度,缩短引产时间,提高自然临产率及24 h 阴道分娩率,降低引产失败率。而Foley 尿管具有取材方便、价格低廉等优势,其对促宫颈成熟亦有一定的效果,可在基层医院推广使用。临床医生可根据实际情况进行选择。
