温胆汤加减治疗脾胃湿热型睑板腺功能障碍性干眼症疗效探讨*
2021-04-30唐山市中医医院
唐山市中医医院
杨玉青 杨秀荣 王巧玲 安致稳 阴雅男(唐山 063000)
提要 目的:研究温胆汤加减治疗脾胃湿热型睑板腺功能障碍(MGD)性干眼症的临床疗效。方法:将符合中西医诊断标准的MGD患者62例(124眼)随机分为对照组和治疗组,对照组30例(60眼),治疗组32例(64眼)。对照组应用玻璃酸钠滴眼液点眼,妥布霉素地塞米松眼膏(典必殊眼膏)外涂睑缘,湿热敷,睑板腺按摩;治疗组在对照组基础上给予温胆汤加减治疗(清热化湿、祛瘀散结),并随症加减。观察2组治疗前后睑板腺功能、泪膜破裂时间(BUT)、泪液分泌量(SIt)、角结膜荧光素钠染色(FLS)、中医证候积分变化情况。结果:治疗组总有效率85.94%,高于对照组的71.67%,差异有显著性(P<0.05)。2组睑板腺功能、BUT、SIt、FLS、中医证候积分治疗后均较治疗前改善明显(P<0.05),且治疗组治疗后优于对照组(P<0.05)。结论:应用温胆汤为基础的清热化湿、祛瘀散结法,可有效改善脾胃湿热型MGD的睑板腺功能,延长SIt 、BUT,促进角膜上皮恢复,并有效改善患者中医证候。
睑板腺功能障碍(MGD)是临床常见眼表疾病之一 。其主要原因就是由于MGD引起泪膜层的脂质层的量在眼表分布和厚度的异常等所导致的泪液蒸发过强,也就是临床上所指的MGD相关性干眼,它易于发生于油性皮肤人群,可出现眼部干涩、眼痒、眼痛、眼部灼热感,甚至是眼部沉重、视疲劳、不欲睁眼、视力易于波动等症状,体征上往往可见睑缘充血、增厚、不规则、变钝,眼睑缘血管扩张,睑板开口伴有黄白色分泌物或黄白色脂栓阻塞睑板腺导管[1]。本病可严重影响患者的正常生活,甚至出现相应的不良精神心理反应。随着人们生活方式的改变(长时间使用手机、电脑等电子产品)和饮食方式的不当,MGD患者门诊患病率呈现逐年上升之势。目前西医治疗最主要以抗炎、人工泪液替代治疗为主,往往长期用药症状改善不太理想,临床远期疗效尚不乐观。中医治疗MGD多采用滋补肝肾、养阴益气、清热利肺法,而从湿热角度论述较少,但临床中脾胃湿热证型亦不少见,故笔者针对此病证研究采用清热化湿、祛瘀散结法治疗取得满意疗效,现予以探讨分析。
1 临床资料
1.1 一般资料 患者均来自河北省唐山市中医医院眼科门诊2019年7月至2020年6月期间治疗的MGD性干眼症患者。纳入符合MGD性干眼症中西医诊断标准的患者共62例(124眼),按随机法分为对照组和治疗组。对照组30例(60眼),女16例、男14例,平均年龄(48.28±10.29)岁,病程7 d~5年;治疗组32例(64眼),女17例、男15例,平均年龄(48.32±10.59)岁,病程7 d~5年。2组的患者一般资料对比,差异无显著性(P>0.05),具有可比性。
1.2 诊断标准
1.2.1 西医诊断标准:参照《我国睑板腺功能障碍诊断与治疗专家共识(2017年)》[2]诊断标准拟定。(1)睑缘和睑板开口异常;(2)眼睑睑脂质分泌异常;(3)具有眼部症状(灼烧感、异物感及眼痒等);(4)睑板腺欠缺;(5)脂质层厚度异常,泪液分泌量(SIt)测定少于10 mm/5 min。具有第(1)、(2)项的任何1项结合第3项的眼部症状,即可诊断为MGD,(4)、(5)项可加强诊断。
1.2.2 中医诊断标准:中医诊断符合《中医眼科学》[3]“白涩症”,证属脾胃湿热证:眼内干涩隐痛,异物感,灼烧感,畏光,视物疲劳,眼部伴有泡沫样眼屎,白睛稍有赤脉,睑缘潮红,睑脂污浊;伴有口黏或口臭,或心烦失眠,脘痞纳呆,便秘不爽,溲赤而短;苔黄腻,脉濡数。
1.3 纳入标准 (1)经诊断符合中医病证及西医诊断标准;(2)年龄在18~70周岁;(3)患者均自愿签署知情同意书。
1.4 排除标准 (1)合并有重大器官功能障碍,如心脑血管病、肾脏疾病、肝硬化、造血系统疾病等;(2)伴有精神功能严重障碍者;(3)合并口干及皮肤干燥、关节痠痛,诊断为干眼综合症者。
2 方法
2.1 治疗方法
2.1.1 对照组:给予患者玻璃酸钠滴眼液点眼,1次1滴,每日4次;妥布霉素地塞米松眼膏(典必殊眼膏)外涂上下睑缘,每日睡前1次;湿热敷,每次20 min,每日2次;睑板腺按摩,方法:病人取仰卧位,点盐酸丙美卡因滴眼液表面麻醉充分后,取消毒好的眼睑垫压板,垫压板一端表面均匀涂抹一层红霉素眼膏后牵拉眼睑并垫于眼睑结膜面,嘱患者向垫压相反方向转动,以避免触碰到角膜,使用消毒棉签沿着睑板腺腺体的排出方向 , 在眼睑皮肤面上加压滚动按摩 ,上睑由上而下按摩,下眼睑由下而上按摩,动作宜轻柔,力度以舒适耐受为度,直到见睑板开口有脂质挤出,并用无菌棉签将分泌物擦拭干净,按摩结束,点眼左氧氟沙星滴眼液1~2滴,每周按摩1~2次。按摩切记勿用力过度而损伤眼睑 , 也不要力量过小则无法促进睑板腺开口开放。治疗1个月为1疗程,观察2个疗程。
2.1.2 治疗组:在对照组治疗基础上给予温胆汤加减治疗,以清热化湿、祛瘀散结。基础方:竹茹、陈皮、半夏各10 g,茯苓15 g,枳实、甘草、赤芍、丹参各10 g,牡蛎30 g。临床随症加减:睑缘及结膜充血明显者加黄芩、菊花、牡丹皮及玄参以凉血退赤解毒;睑板腺开口阻塞较重者加桃仁、红花、浙贝母及连翘以活血化痰散结;心烦失眠者加龙骨、炒酸枣仁镇惊安神;口干者加麦冬、天花粉养阴生津;舌苔黄腻较重者加黄连、茵陈以加强清热去湿之力。水煎服,半剂,日2次早晚温服。1个月为1疗程,观察2个疗程。
2.2 观察项目
2.2.1 眼部检查
2.2.1.1 睑板腺功能检查:睑板腺功能分级标准[4]: 1级,轻压眼睑,可见中央全部5条腺体均有分泌,睑板腺排出物清亮、透明;2级,轻压眼睑,可见中央5条腺体,有分泌的腺体数在 3~4 条,睑板腺排出物,液体混浊;3级, 轻压眼睑,见中央5条腺体,有分泌物的腺体数在 1~2条,睑板腺排出物液体混浊并伴随颗粒状;4级,轻压眼睑,未见睑板腺腺体分泌或见排出物浓稠状如牙膏状。
2.2.1.2 泪膜破裂时间(BUT)的测定:取荧光素钠试纸条,用生理盐水首端浸湿,将沾湿部分轻轻蘸到眼睑结膜面,嘱患者眨眼数次,在裂隙灯钴蓝灯光弥散法下观察患者末次瞬目到角膜出现首个黑斑的时间,用秒表记录3次,并取平均值。
2.2.1.3 泪液分泌量(SIt)测定:用标准泪液检测滤纸条(5 mm×35 mm),首端 5 mm处折叠后并放入下眼睑外1/3结膜囊内,使滤纸条另一端自然下垂并,嘱患者双眼自然闭合,勿转动眼球及用力闭眼,计时5 min,结束后牵拉下睑取出滤纸条,从折叠处开始观测其湿润长度。操作注意应动作轻巧,避免触碰角膜。
2.2.1.4 角结膜荧光素钠染色(FLS)检查:取荧光素钠试纸条,将荧光素钠头端部分沾湿,将沾湿部分轻轻蘸到眼睑结膜面,嘱患者眨眼,裂隙灯下观察角膜上皮有无染色。角膜病变面积划分5等分,分为中间、鼻上、鼻下、颞上、颞下,并将角膜染色状况分为无染色、轻度、中度和重度 4 级,并给予评分(0分:角膜无染色;1分:轻度,表现散在点状染色;2分:中度,介于轻重度之间;3分:重度,表现为角膜染色密集,或片状染色或见丝状物附着)。满分为15分。
2.2.2 中医证候积分变化:记录患者治疗前后的中医证候积分。中医证候包括眼干涩、异物感、烧灼感、畏光、视物疲劳5项。具体计分方法详见表1。

表1 中医证候分级量化计分表
2.4 疗效判定标准 参照《中医病证诊断疗效标准》[5]拟定。痊愈:眼部症状完全消失, BUT、SIt 恢复正常,FLS(-), 按压睑板腺体均有分泌物挤出,睑板腺开口处无异常性分泌物溢出,睑脂清亮;显效:眼部症状明显减轻, BUT、SIt明显增加,FLS(-),睑板腺功能分级减少1~2 级,按压睑板腺开口处基本无异常性分泌物溢出;有效:眼部症状有所减轻, BUT、SIt有所增加,按压睑板腺开口处有少量异常性分泌物,FLS减少,睑板腺功能分级减少 1级;无效:眼部症状未见明显改善, BUT、SIt无好转,按压睑板腺开口处有明显异常性分泌物溢出,FLS无变化,睑板腺功能分级无变化。
3 结果
3.1 2组临床疗效情况 治疗组总有效率85.94%,高于对照组的71.67%,差异有显著性(P=0.011<0.05)。详见表2。

表2 2组临床疗效情况比较 (只)
3.2 2组治疗前后睑板腺功能检查分级变化情况 治疗前2组间患者睑板腺功能分级未见明显差异(Z=0.000,P=1.000 >0.05);治疗后,2组患者睑板腺功能分级均较本组治疗前有非常明显差异(治疗组治疗前后比较Z=-4.421,P=0.000<0.01;对照组治疗前后比较Z=-2.804,P=0.005<0.01),并且治疗后2组间比较,治疗组优于对照组,差异有显著性(P<0.05)。详见表3。
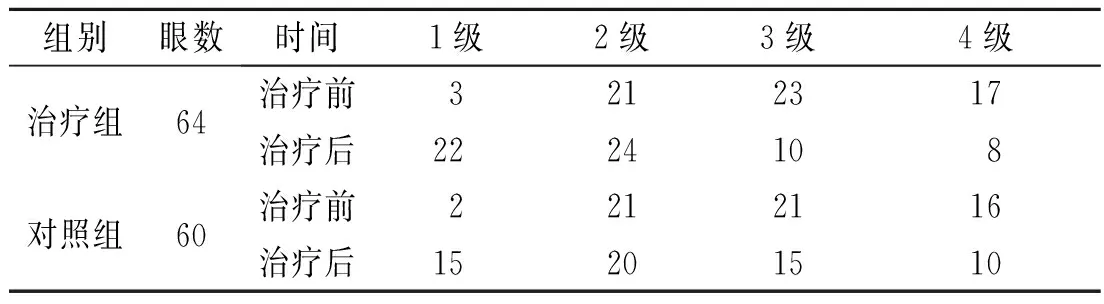
表3 治疗前后睑板腺功能检查分级变化 (只)
3.3 2组治疗前后SIt、BUT情况比较 治疗后,2组SIt、BUT均较前有所改善(P<0.05);2组治疗后SIt、BUT比较,治疗组优于对照组,差异有显著性(P<0.05)。详见表4。
表4 2组SIt、BUT治疗前后比较
3.4 2组FLS治疗前后分值比较 2组治疗后角膜染色积分均较治疗前较少(P<0.05),治疗后2组比较,治疗组优于对照组,差异有显著性(P<0.05)。详见表5。

表5 2组FLS治疗前后积分比较 (分,
3.5 2组治疗前后中医证候积分情况 治疗组、对照组治疗后的眼干涩、异物感、烧灼感、畏光及视物疲劳5项中医证候积分与本组治疗前对比均降低,差异均有显著性(P<0.05),且治疗组治疗后上述5项证候积分均低于对照组,差异有显著性(P<0.05)。详见表6。

表62组治疗前后中医证候积分情况比较 (分,
4 讨论
中医古医籍没有MGD的对应记载,针对其症状及体征,现代中医多认为本病类似于“白涩症” “神水将枯症” “睑弦赤烂”或“椒疮”[6]范畴。在病位上,MGD病位在于胞睑,五轮学说认为胞睑属于肉轮,由脾胃所主,所以本病发病多与脾胃相关。在病机上,《审视瑶函·卷三·白痛》曰: “不肿不赤,爽快不得,沙涩昏朦,名曰白涩,气分伏隐,脾肺湿热……乃气分伏隐之火,脾肺络湿热……”由于饮食不节,或嗜食肥甘厚味,或嗜烟饮酒,或过食辛辣之品,致使脾胃湿热蕴结,脾胃运化功能失调,不能正常升清降浊,水液输布不利,津液不能氤氲而滋养孔窍皮毛,而目窍失养,出现眼干涩、异物感,湿邪蕴结日久而生热,热灼眼睑而见眼部烧灼感、畏光,甚至睑缘充血;湿为秽浊之邪,重浊黏滞,导致睑脂混浊不清,甚至成颗粒状、牙膏状改变,同时湿邪的重浊黏滞之性也是符合本病病程迁延难愈的特点;湿邪日久,郁而不化,阻碍血液运行而生瘀,湿郁日久而生痰生热,痰、瘀与热结聚于睑板腺而表现为分泌物混浊浓稠或如牙膏状,睑板腺腺体及开口出现阻塞,为有形之物结聚,类似于中医的“结聚”范畴;痰热上扰于心,可见心烦失眠;湿热困脾,可循经上注于胞睑致眼睑重坠,湿困则脾阳不升,则提睑不利,见眼睑常欲垂闭,视物疲劳;湿阻气机,脾胃气机升降失调,见脘痞纳呆;湿热流注于大肠,而见便秘黏滞不爽。再者,本病迁延日久,久病可亦累计血分,“久病多瘀”,导致瘀血内生,《血证论》云:“有瘀血,则气为血阻,不得上升,水津亦不得随气上升。”又加重了湿邪的产生,湿阻气机,阻碍血液循行,终可导致湿与瘀形成恶性循环。所以采用清热化湿、祛瘀散结的治疗方法。
对照组采用玻璃酸钠滴眼液、妥布霉素地塞米松眼膏(典必殊眼膏)、湿热敷加睑板腺按摩可在一定程度上润滑眼表,抗菌消炎,促进角膜上皮恢复,湿热敷加睑板腺按摩可使腺管通畅,分泌物能正常排出,可取到部分效果[6]。治疗组在对照组基础上应用温胆汤加减治疗。温胆汤出自《医方考》,为“足少阳,阳明药也”,方中竹茹[7]112-113味淡微凉,善开胃郁,降胃中上逆之气使之下行,既可宣通三焦水道下通膀胱,通利小便,又可清肠中之热,除下痢厚重;半夏辛温,可消痰去湿,辛能散结,而消痈肿;陈皮辛苦温,可理气调中,燥湿化痰,为理气化湿,健脾顺气之要药;茯苓[7]116-117淡平,善理脾胃,能化胃中痰饮为水液,引之输于脾,而达于肺,复下循三焦水道以归膀胱,为渗湿健脾主药;枳实苦寒破气,气行则痰湿去,痞胀除;赤芍苦微寒,既可清热凉血,又可祛瘀而散肿消痈;丹参苦微寒,可活血祛瘀,凉血消痈,言其之“主寒热积聚,破癥除瘕”[8];牡蛎咸微凉,能软坚化痰,消老血癥疝。诸药合用,清热化湿理气使中焦脾胃气机得以斡旋,脾胃升降功能恢复,水液可正常输布,滋养孔窍皮毛,而目窍得养,祛瘀散结清热使睑板腺及其开口阻塞之“积聚”得以消除。
从结果来看,对照组和治疗组在睑板腺功能改善,SIt 、BUT、FLS、中医证候等指标改善与治疗前对比,都取得了一定的疗效,且治疗后治疗组在睑板腺功能改善、SIt 、BUT、FLS、中医证候等方面均优于对照组(P<0.05)。证明应用温胆汤为基础的清热化湿,祛瘀散结法,可有效改善脾胃湿热型MGD的睑板腺功能,延长SIt 、BUT,促进角膜上皮恢复,并有效改善患者中医证候。
