多模态磁共振成像在评估IB期宫颈癌大小及分期中的应用价值
2021-04-07宋凯林边芳刘玉玲翟冬枝
宋凯林,边芳,刘玉玲,翟冬枝
(郑州大学 第二附属医院 1.磁共振室; 2.妇产科,河南 郑州 450000)
宫颈癌是全球女性人群中最常见的癌症之一,仅次于乳腺癌,结肠直肠癌和肺癌,是第4大癌症,尤其是在低收入和中等收入国家,位居女性肿瘤发病率的第2位,在发展中国家宫颈癌的发病率是发达国家的2倍[1-2].宫颈癌的肿瘤临床分期有利于制定合理的治疗方案并判断预后.2018年国际妇产科联盟(federation international of gynecology and obstetrics, FIGO)更新了宫颈癌分期系统[1],首次提出应用影像学检查结果进行肿瘤分期,且将宫颈癌FIGO分期中的IB分期根据病灶的最大径线进一步分为IB1、IB2和IB3期.一般的临床妇科检查通常无法准确地估测肿瘤体积大小,且当肿块位于宫颈管区时测量肿瘤实际大小更为困难.有研究提示磁共振成像(magnetic resonance imaging,MRI)较妇科检查测量肿块大小更加准确[3].另外IB1与IB2的区分将影响手术方式选择以及判断是否可以保留患者的生育能力,但目前尚无MRI新分期判断IB1~IB3期宫颈癌肿瘤大小与病理大小的相关性研究.因此,本研究将系统性评估多模态MRI(multi-modal MRI)常用序列对IB期宫颈癌病灶大小测量及判断肿瘤分期的准确性,旨在为临床分期及治疗方案的选择提供依据.
1 材料与方法
1.1 病例资料
收集我院2017年3月至2019年12月间经病理证实的76例IB期宫颈癌患者的相关诊疗资料.病人纳入标准:(1)经手术病理检查确诊的宫颈癌;(2)FIGO分期为IB1~IB3期;(3)在本院行盆腔MRI平扫和增强检查;(4)检查前未进行相关治疗;(5)MRI图像清晰,没有伪影.纳入患者的年龄范围为 21~71岁,平均年龄(49.87±10.33)岁;其中IB1期患者15例,IB2期患者39例,IB3期患者22例.
1.2 扫描方法
选用Siemens Skyra 3.0T超导型磁共振仪,采用8通道相控阵线圈完全覆盖患者盆腔,依次行常规MRI平扫、扩散加权成像(diffusion weighted imaging,DWI)和增强扫描,扫描范围自髂骨翼上缘至耻骨联合下缘.MRI平扫序列和参数:横轴面T1WI,TR 683 ms,TE 20 ms,层厚5 mm,间距1 mm,视野260 mm×260 mm,激励次数2次;脂肪抑制序列横轴面和矢状面T2WI,TR 3 150 ms,TE 86 ms,层厚5 mm,间距1 mm,视野260 mm×260 mm,激励次数2次.DWI扫描参数:TR 5 000 ms,TE 50 ms,层厚5 mm,间距1 mm,视野380 mm×380 mm,选取3个方向的扩散敏感梯度,b值分别取0、400和800 s/mm2.增强扫描序列和参数:对比剂为Gd-DTPA,注射流率3 mL/s,使用量0.1 mmol/kg,随后使用生理盐水(20 mL)管道进行清洗.横轴面扫描参数:TR 3.22 ms,TE 1.24 ms,层厚3 mm,视野380 mm×380 mm,激励次数1次;矢状面扫描参数:TR 3.10 ms,TE 1.23 ms,层厚3 mm,视野350 mm×350 mm,激励次数1次.
1.3 影像分析
由两位具有10年以上妇科肿瘤MRI诊断经验的放射科医师,在影像归档和通信系统(picture archiving and communication systems,PACS) 工作站上分别判定肿瘤位置及最大层面;在横轴面对比增强T1WI、常规T2WI、ADC及DWI图像,测量病灶最大层面的左右径及前后径;在增强T1WI和常规T2WI矢状面病灶最大层面测量与宫腔平行的上下径;在ADC和DWI图像上根据病灶层数及层厚计算病灶上下径;每个径线均测量3次并取平均值,两位医师意见不一致时经协商解决.搜集并记录患者术后病理测量的病灶大小.
1.4 统计分析
采用SPSS 21.0软件进行统计学分析.计量资料用均数±标准差描述,计数资料用百分比(%)描述,采用配对t检验对4个MRI序列上测得的病灶大小分别与术后病理结果进行比较,采用2检验对5组序列诊断准确率进行比较,P<0.05表示有统计学意义.
2 结果
2.1 IB期宫颈癌的MRI表现
IB期宫颈癌的MRI表现见图1.
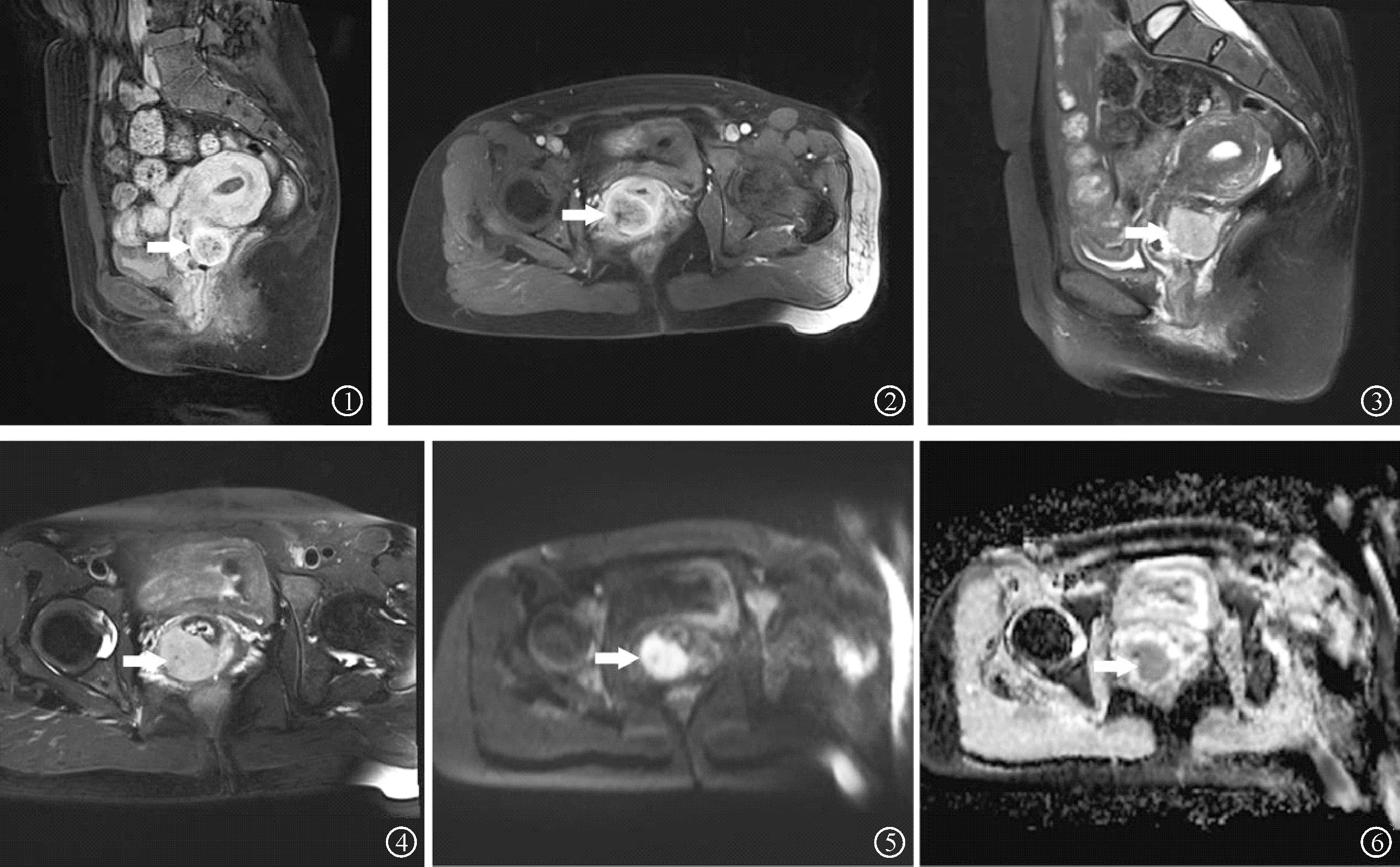
女,51岁,IB3期宫颈鳞癌.①-②:矢状位及横轴位对比增强T1WI图显示5-9点方向病灶不均匀性强化,与中等强化的宫颈形成对比.③-④:矢状位及横轴位T2WI图显示信号略高的宫颈肿块.⑤:DWI图显示病灶区域为高信号.⑥:ADC图显示病灶区域为低信号.Female, 51 years old, with stage IB3 cervical squamous cell cancer. ①-②:Sagittal and axial contrast-enhanced T1WI images show uneven enhancement of lesions in the 5-9 point direction, in contrast with the moderately enhanced cervix. ③-④: Sagittal and axial T2WI images show a slightly intensity lesion in cervical masses. ⑤: DWI image shows hyperintensity of lesion. ⑥: ADC image shows hypointensity of lesion.图1 IB期宫颈癌的MRI表现Fig.1 MRI imaging of stage IB cervical cancer
2.2 病理与MRI大小测量值对比
宫颈癌病理大小与MRI测量值及比较见表1,2.对比增强T1WI和T2WI所测得的病灶左右径、前后径和上下径与对应的病理检查测量值间均无统计学差异(P>0.05),DWI测得的病灶前后径与手术病理测量值之间无统计学差异(P>0.05),而ADC和DWI测得的病灶左右径和上下径大于病理测量值(P<0.05),ADC测得的病灶前后径大于病理测量值(P<0.05).
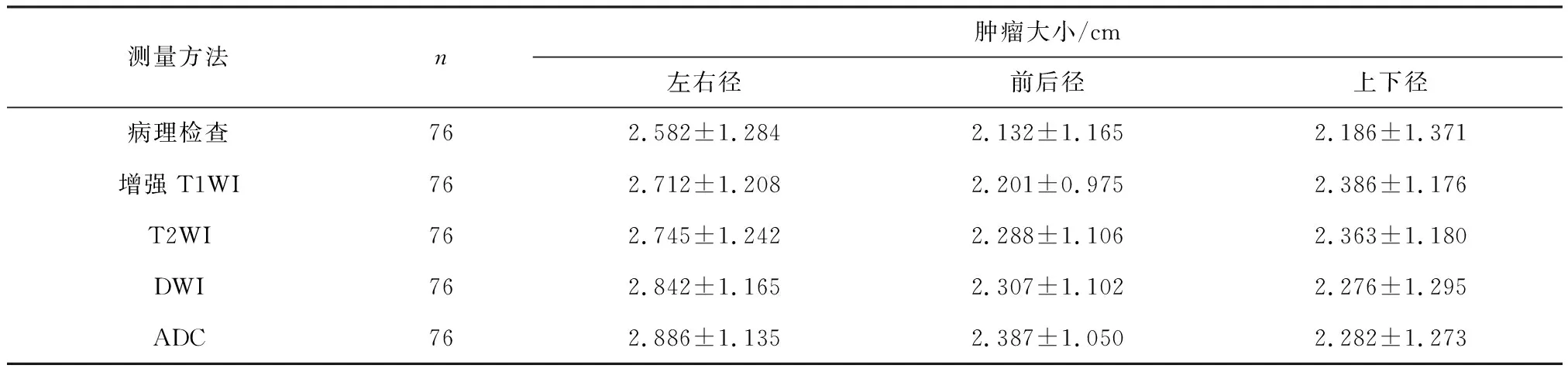
表1 76例宫颈癌IB期病灶各序列MRI及病理测量值Table 1 Tumor sizes of cervical cancer lesions in stage IB measured from MRI and surgical pathology
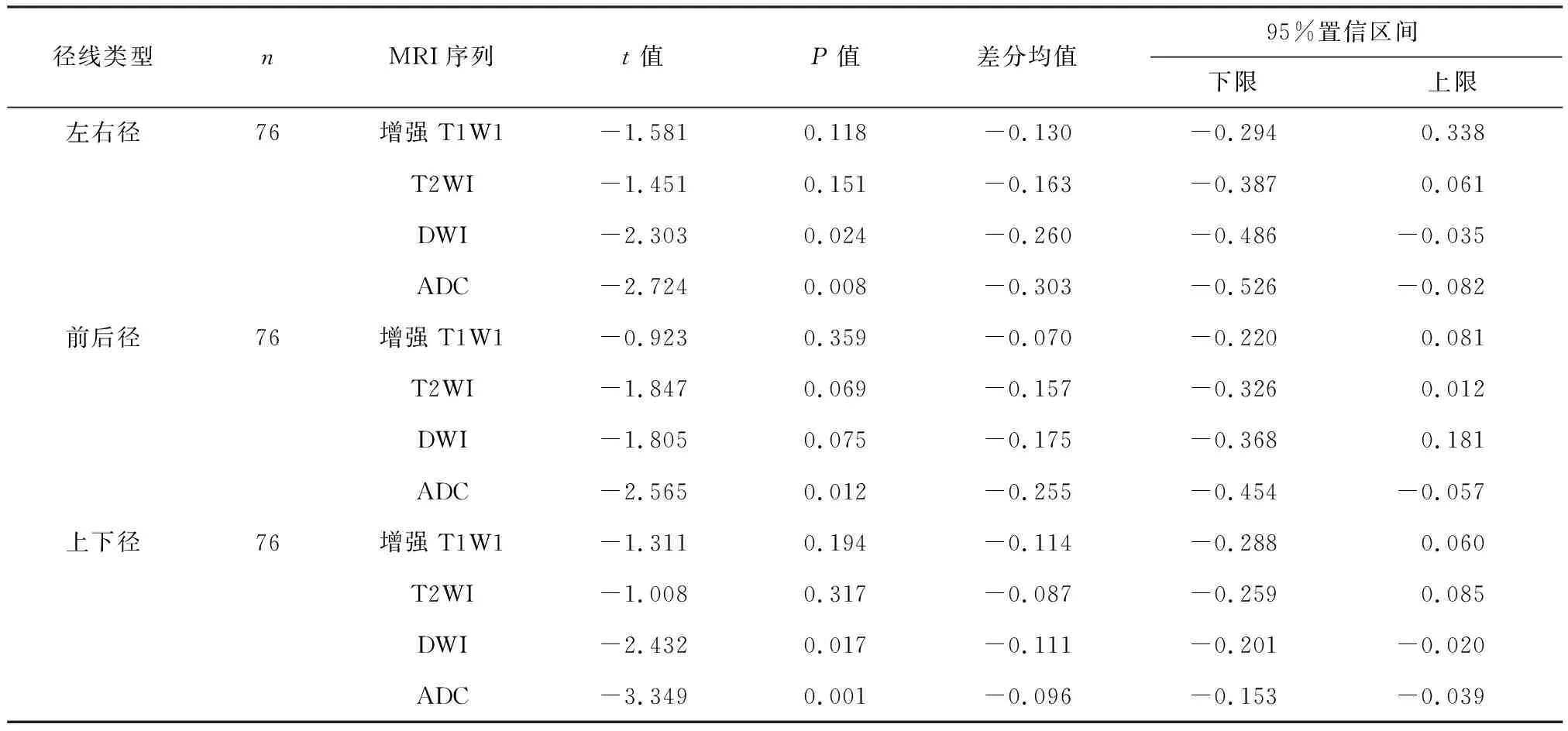
表2 76例宫颈癌IB期病灶各序列MRI与病理测量值的比较
2.3 MRI分期与病理分期比较
对76例宫颈癌各序列的分期评判结果及比较见表3,4.

表3 76例宫颈癌MRI序列与病理分期
2.4 MRI各序列对宫颈癌分期评判的敏感性、特异性及准确率
各序列对76例宫颈癌分期的敏感性、特异性及准确率见表5.T1WI增强序列准确判断肿瘤分期69例,错误分期7例,诊断准确率为90.8%,T2WI准确判断分期59例,错误分期17例,诊断准确率为77.6%,DWI准确判断分期58例,错误分期18例,诊断准确率为76.3%,ADC准确判断分期57例,错误分期19例,诊断准确率为75.0%.多模态准确判断分期73例,错误分期3例,诊断准确率为96.1%.
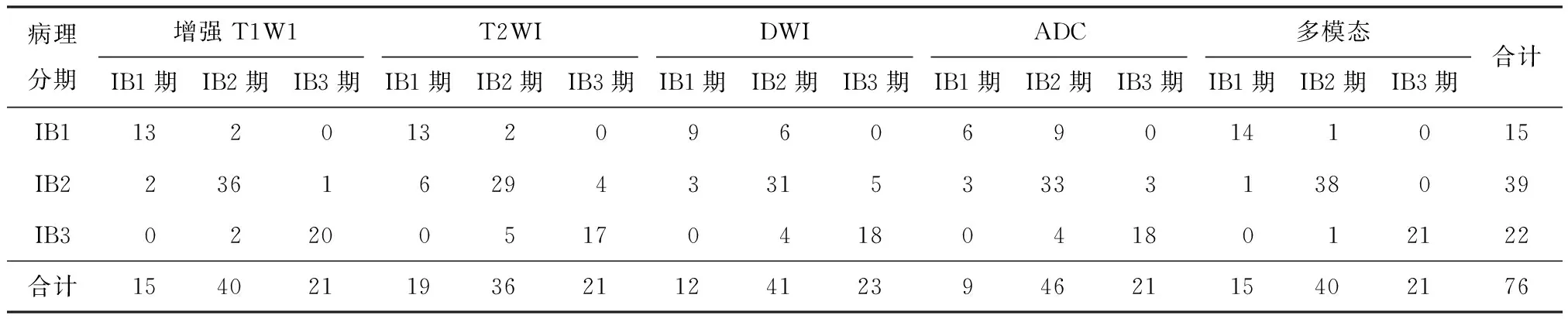
表4 76例宫颈癌各序列分期结果比较Table 4 Comparison of cervical cancer staging determined by routine plain scan, contrast-enhanced MRI, and DWI n
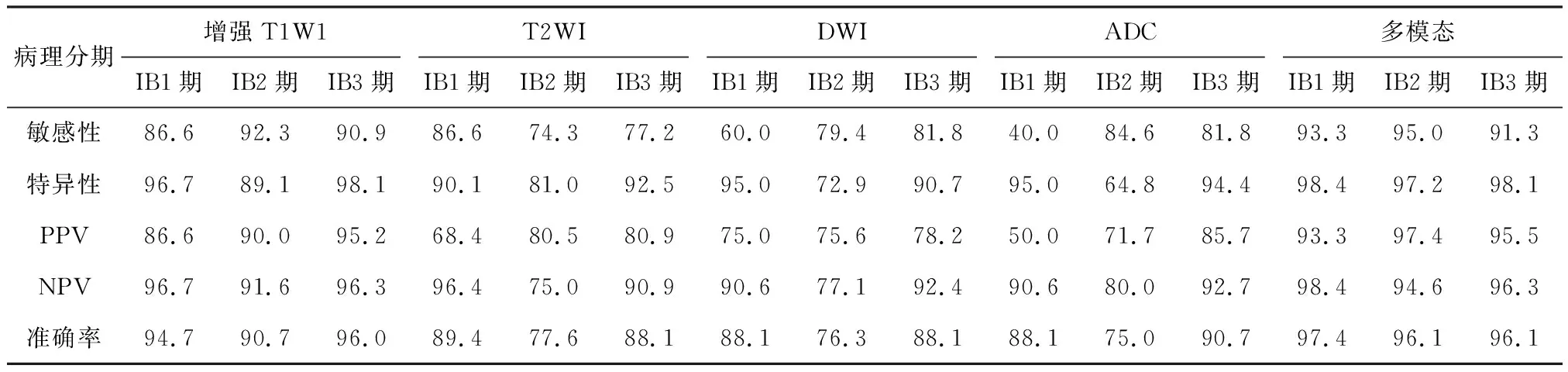
表5 76例宫颈癌MRI各序列分期的敏感性、特异性、阳性预测值(PPV)、阴性预测值(NPV)及准确率
3 讨论
以往关于MRI在宫颈癌分期上的应用多是以2009 FIGO分期为标准进行分期,且多是基于MRI平扫结果测量,多模态MRI结果测量的研究相对较少,目前尚无以2018 FIGO宫颈癌新分期为基础的多模态MRI判断IB1~IB3期宫颈癌肿瘤大小与病理分期相关性的研究.2018年10月FIGO最新版宫颈癌分期系统中IB期,根据病灶的最大径线分为IB1、IB2和IB3期.宫颈癌IB期中IB1、IB2和IB3期的区分非常重要,尤其是IB1与IB2的区分;在手术范围选择上,美国国立综合癌症网络(national comprehensive cancer network,NCCN)发布的《2020NCCN宫颈癌临床实践指南》中关于保留生育能力的宫颈切除术指南建议针对的即是2018 FIGO IB1期疾病,而非IB2期[4],因此宫颈癌分期对于判断肿瘤手术中是否能够保留生育能力具有重要的参考价值.而且在死亡风险的评估上,Koji Matsuo等[5]的研究表明肿瘤小于2 cm(即IB1期)的患者的5年生存率明显高于宫颈大小为2~4 cm(即IB2期)患者(P<0.001).此外,IB1期肿瘤更有可能是具有低级别组织学特征的腺癌,而IB2期肿瘤则更有可能是具有高级别组织学特征的鳞状细胞癌.与IB1期疾病相比,IB2期宫颈癌死亡风险增加了将近两倍,而IB3期宫颈癌死亡风险增加了近4倍.
DWI可清晰地分辨出肿瘤和宫旁组织,Park等[6]研究认为DWI序列可明显提高MRI对宫旁浸润的诊断效能,Chen等[7]研究显示DWI检测宫颈癌的敏感性为94%~100%,并且对于宫颈活检锥切患者,DWI可以敏感地显示残留肿瘤,具有较高的预后判断价值.DWI成像与常规MRI相比,DWI图像组织对比度高,但分辨率低;由于有些宫颈癌患者伴发宫颈囊肿,囊液中蛋白质含量较高时则DWI信号也会增高,可能会造成对病灶体积的过度评估,对病灶大小测量的准确性将会降低,这与本研究得出DWI和ADC序列测量病灶大小较病理检查值偏大的结论相符合,因此DWI和ADC不能单独作为宫颈癌分期的标准[8-9].但是DWI结合其他序列时往往能提高宫颈癌分期的准确性,付泽鸿等[10]对128名宫颈癌患者的研究结果显示MRI平扫+DWI对于宫颈癌分期准确性较单纯MRI平扫更高.
由于T2WI序列技术整体成功率高且伪影较少,在3.0T MRI上能保证足够的信噪比,肿瘤呈较高信号,与宫旁脂肪和低信号的宫颈基质环有显著对比,因此T2WI对于病灶大小的测量以及判断有无宫旁浸润有较大的价值.Kumar等[11]对45名宫颈癌患者进行增强T1WI及常规T2WI序列对比,发现对于宫旁浸润的评估准确性一致.但是当病灶体积较小或呈条形生长时,在T2WI图像上病灶与周围正常组织信号差别不大,容易漏诊,有时不能准确区分肿瘤浸润及瘤周水肿、周围静脉丛及炎性反应[12].Akita等[13]对40例宫颈癌患者的研究证实增强T1WI在肿瘤定位、病灶边缘清晰度以及对于邻近组织浸润判断方面均较T2WI更为准确.使用增强技术可以增加肿瘤与正常子宫颈基质之间的对比度,尤其是增强扫描延迟期可见对比剂从病灶中心退出,呈中央低信号、边缘高信号,与逐渐强化的正常子宫组织呈现良好的信号对比.因此增强扫描可以正确定位和检测肿瘤大小.本文认为增强T1WI具有较高的宫颈癌分期准确率是因为宫颈癌的较小,肿瘤有早期显影的特性,与周围正常组织信号对比度高,所以在T1WI增强图像上容易辨识,因此提高了IB期分期准确率.石家源等[14]研究显示多模态MRI宫颈癌分期诊断准确率为95.5%,与本研究得出的IB分期诊断准确率近似.
综上所述,MRI各序列在测量宫颈癌病灶的大小和分期方面各有优势,DWI和ADC对于病灶的检出敏感性较高,常规T2WI和对比增强T1WI对于测量病灶大小的诊断准确性高[15-16],而多模态MRI较单一序列对于宫颈癌IB的分期诊断率更高.多模态MRI各序列图像评估分期相对精确,较单一检查有更大的优势,可为宫颈癌患者治疗方案的选择及预后评估提供较为客观可靠的依据.
本研究还存在一定局限性,主要是IB1期病例数有限,在今后的研究中应扩大IB1期的样本量.
