急性脑梗死患者早期认知功能障碍的相关危险因素
2021-03-28马珊珊王瑞萍邢艳晖胡晓颖王秀芳
马珊珊 王瑞萍 彭 菲 邢艳晖 胡晓颖 王秀芳
1.辽宁省金秋医院神经内科,辽宁沈阳 110016;2.廊坊师范学院教育学院,河北廊坊 065000
脑梗死是各种原因引起的脑组织局部血液循环障碍,发生缺血、缺氧导致局限性脑组织坏死。日本报道脑梗死急性期认知障碍的发生率为63%[1],而国内的数据高达88.1%[2]。急性脑梗死后认知功能障碍可能与人口统计学、梗死部位及体积、梗死前认知水平、心理、家庭及社会等多种因素密切相关[3-4]。这种认知功能障碍持续存在且不断进展,既影响患者的学习记忆力、判断力,还影响康复疗效。本研究采用简易智力状态检查量表(mini-mental state examination,MMSE)对急性脑梗死患者进行早期认知功能筛查,同时针对患者的临床资料进行深入研究,期望找到相关危险因素,早期预测脑梗死后认知障碍的发生及发展,为临床干预提供更多的理论依据。
1 资料与方法
1.1 一般资料
选取2016 年8 月—2019 年8 月辽宁省金秋医院神经内科住院的急性脑梗死患者148 例为研究对象。纳入标准:①符合2014 年《中国急性缺血性脑卒中诊治指南》[5]中急性脑梗死的诊断标准,并经头颅CT 或MRI 影像学确诊;②初次发病或既往有发作但未遗留神经功能障碍;③与患者本人或其授权委托人签署知情同意书。排除标准:①入院后病情恶化;②有长期嗜酒史、精神病史、精神类药物服用史;③有严重的心、肺、肝、肾等疾病,甲状腺疾病,恶性肿瘤病史;④有智力发育不全、沟通障碍、痴呆史、失语等;⑤Hachinski 缺血评分[6]≤4 分;⑥不愿意参加本研究。
1.2 方法
收集患者的临床资料,包括年龄、性别、文化程度、个人史、体重指数、既往史、化验检查等。所有研究对象均由神经科医师进行牛津郡社区卒中项目(oxfordshire community stroke project,OCSP)[7]分型、美国国立卫生研究院卒中量表(national institute of health stroke scale,NIHSS)评分[8]、汉密尔顿焦虑[9]、抑郁量表筛查[10]、Barthel 指数评估[11]、MMSE 评估[12]。MMSE 评分27~30 分为认知正常组,评分≤26 分为认知功能障碍组。
1.3 统计学方法
采用SPSS 22.0 统计学软件进行数据分析,计量资料用均数±标准差()表示,两组间比较采用t 检验;计数资料用例数或百分率表示,组间比较采用χ2检验;采用多因素非条件logistic 回归分析。以P <0.05 为差异有统计学意义。
2 结果
2.1 两组一般资料比较
本研究共纳入148 例,其中男106 例,女42 例;平均年龄(70.89±10.92)岁。认知障碍组71 例,认知正常组77 例。
两组年龄、脑卒中史、糖尿病史、颈动脉斑块、NIHSS 评分、Barthel 指数、脑梗死OCSP 分型、梗死病灶数量比较,差异均有统计学差异(均P <0.05)。见表1。
2.2 急性脑梗死患者认知障碍的多因素logistic 回归分析
将两组比较差异有统计学意义的8 个因素作为自变量,分别定义为X1~X8,认知功能定义为因变量Y。各分类变量具体内容:X1(年龄0=<65 岁,1=≥65 岁),X2(NIHSS 评分0=<5 分,1=≥5 分),X3(Barthel 指数0=>60,1=≤60),X4(0=OCSP 非前循环梗死型,1=OCSP前循环梗死型),X5(0=无糖尿病史,1=有糖尿病史)、X6(0=无脑卒中史,1=有脑卒中史),X7(0=无颈动脉斑块,1=有颈动脉斑块),X8(0=单发梗死病灶,1=多发梗死灶),因变量Y(0=认知正常,1=认知障碍)。进行多因素非条件logistic 回归分析,结果显示年龄≥65 岁、颈动脉斑块、NIHSS 评分≥5 分、OCSP 前循环梗死型、脑卒中史、多发梗死病灶是认知障碍的危险因素。见表2。
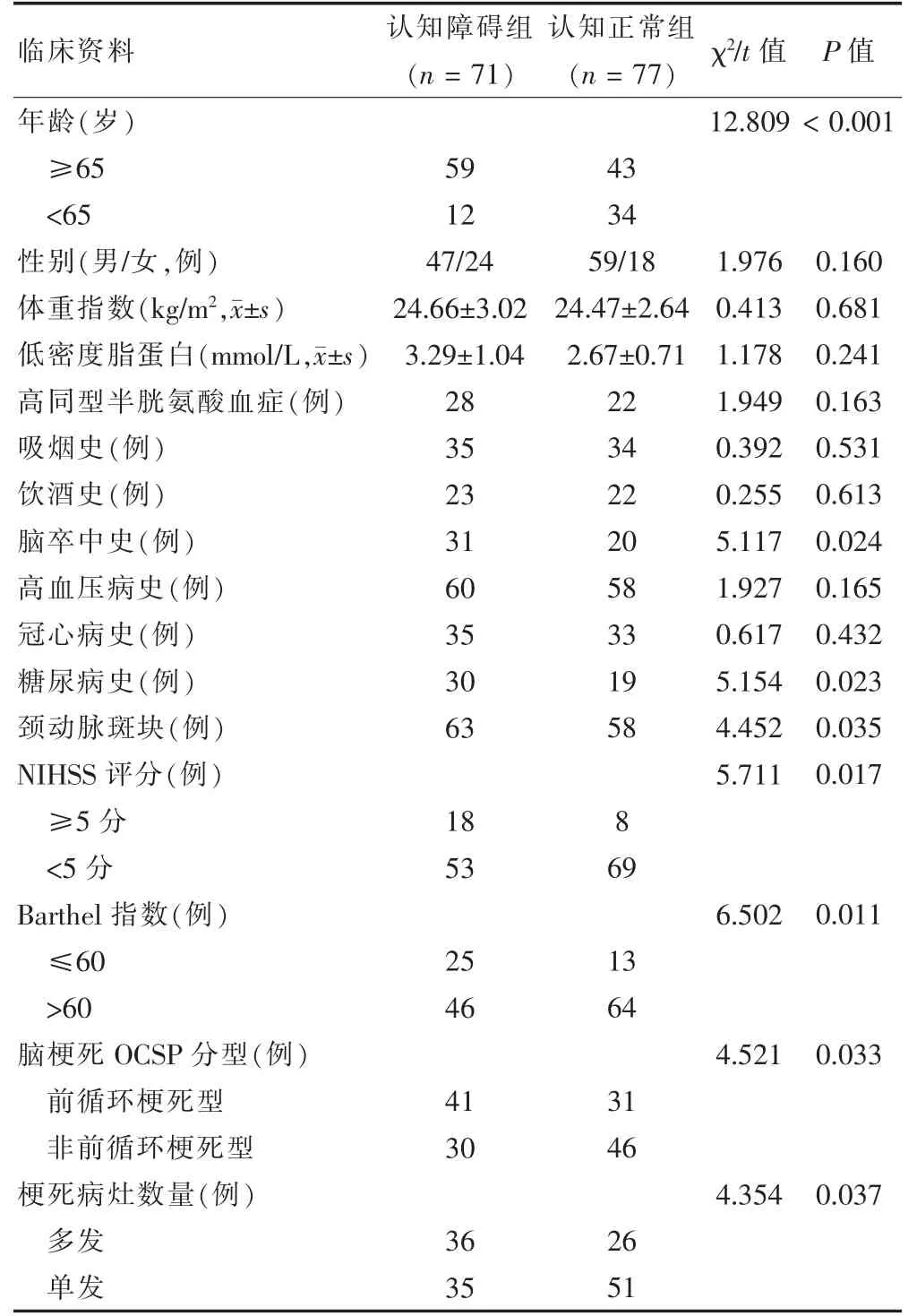
表1 两组一般资料比较
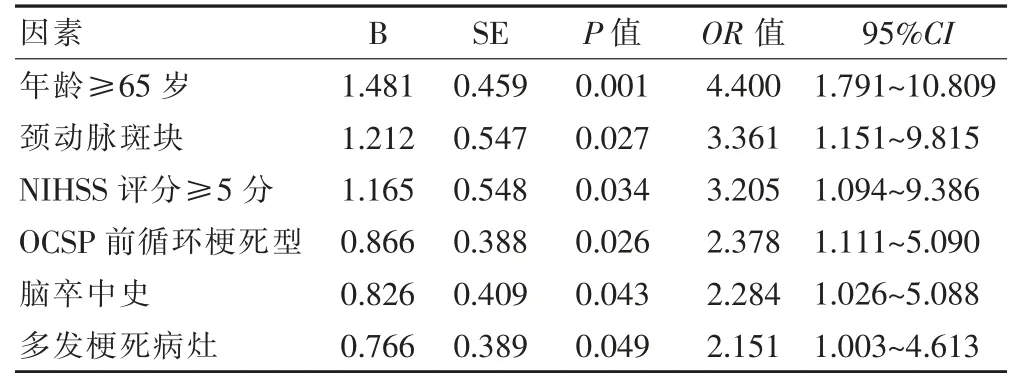
表2 急性脑梗死患者认知障碍多因素logistic 回归分析
3 讨论
脑卒中后认知功能障碍[13]是指脑卒中后6 个月内出现的各种类型和不同程度的认知功能障碍。临床表现为执行功能障碍,兼有语言、记忆力、计算力等认知领域的损伤[14]。Hachinski 等[15]提出脑卒中后痴呆是脑卒中治疗不可或缺的一部分,因此本研究重点关注急性脑梗死患者认知障碍的早期识别和危险因素筛查。
高龄是脑梗死后认知障碍重要的预测因子,本研究也得出相同的结论[16]。一项研究[17]称,高龄脑卒中患者因为基础疾病多、血管基础较差、脑组织缺血缺氧损伤,促进了淀粉样蛋白的沉积、总β 淀粉样蛋白(Aβ)和Aβ-42 浓度升高,引起认知功能的损伤。NIHSS是重要的神经功能缺损评估量表,本研究结果显示,NIHSS 评分≥5 分是认知障碍的危险因素,与既往结果类似[18]。脑卒中史也被认为是认知障碍的危险因素[19],这样也符合血管性认知障碍阶梯性加重的特点。不同程度的颈动脉硬化、狭窄均可引起脑灌注减少、缺氧,神经信息传递异常、神经元受损,短暂或永久地损害认知功能[20-21],同时还促进神经元毛细血管扭曲、缠结和淀粉样斑块的形成[22]。因此颈动脉斑块是认知障碍发生的重要危险因素之一,无论从短期发展到长期获益都应该加强对颈动脉斑块的干预和管理。
本研究结果显示,OCSP 前循环梗死型、多发梗死病灶是认知障碍危险因素,既往研究也发现脑梗死后认知障碍与梗死部位、梗死病灶大小、梗死数目和梗死周边组织的低灌注有关[23-24]。而本研究因为样本量有限,缺乏针对具体梗死病灶位置、梗死体积、梗死周边的灌注情况进行更加细致的分层分析、随访观察及病因机制研究。目前的结论为今后的科研工作提供了更多的理论支持。
高血压,糖尿病,高脂血症,教育水平,吸烟、饮酒史等因素[25-26]也曾报道与脑梗死认知障碍的发生相关,而本研究仅发现糖尿病史与认知障碍相关。结果差异可能与研究人群、筛查方式、评估标准不同,调查范围不全面,样本量有限有关。但上述因素与脑血管病二级预防内容有交叉,因此也是临床干预治疗的重点。
综上所述,老年急性脑梗死患者应尽早采用简捷的评估和综合分析方法,及早预测患者认知障碍发生和发展的可能,尽早制订个体化的综合治疗方案,加强随访,减少和延缓认知障碍的发生和进展,提高患者的生活质量。
