胱抑素C和肾小球滤过率与轻型卒中合并脑微出血的相关性研究
2021-03-15王晓迪巴晓红
王晓迪,巴晓红
(锦州医科大学附属第一医院神经内科,辽宁 锦州 121000)
轻型卒中是缺血性卒中的特殊类型,以美国国立卫生院脑卒中量表(NIHSS)评分≤3或者≤5分作为评定标准[1];目前对于轻型卒中的治疗,2018年最新指南[2]推荐轻型致残性卒中可以行双重抗血小板或者静脉溶栓治疗,但随着适应症的扩大,随之带来的就是更大的出血风险[3];故准确的风险评估可以为患者带来更大的获益。脑微出血(cerebral microbleeds,CMBs)的出现可能增加轻型卒中的抗栓风险,因此对于轻型卒中合并CMBs危险因素的探讨,有助于早期识别高危风险患者,为临床治疗提供指导。CMBs是脑小血管损伤后血液渗漏,吞噬含铁血红素的巨噬细胞在血管周围局灶性沉积[4];CysC (cystatin C,CysC)和GFR(glomerular filtration rate,GFR)可以较早反应肾小血管损害的指标;且脑小血管的解剖特点、功能调节及血管床的血流动力学与肾血管相似[5];因此我们推断CysC和GFR与CMBs可能存在关联性,有望成为轻型卒中合并微出血筛查的生物标记物,为临床轻型卒中的治疗决策提供理论基础。
1 资料与方法
1.1 研究对象
收集2018年3月至2019年12月于我院神经内科住院的120例轻型卒中患者为研究对象,所有入组患者均于入院7 d内行头磁共振SWI序列检查,依据结果分为CMBs组及非CMBs组。入选标准:年龄≥18岁;所有入组患者均符合“2018年中华医学会神经病学分会急性缺血性脑卒中”诊断标准[2]666-682,(NIHSS) 评分 ≤5分,并经CT及MRI证实;所有入组患者均于发病3 d内入院,并于7 d内行SWI检查;临床及人口学资料完整。排除多发性硬化、脑创伤、脑肿瘤、脑动脉瘤、动静脉畸形以及合并严重的心脏病、肝肾功能衰竭、血液系统疾病等。
1.2 研究方法
所有入组患者均于入院第一日22∶00后禁食水,并于第二日清晨空腹采集静脉化验血CysC、GFR及其它相关实验室指标,所有血样均送至我院检验科进行统一化验,上述指标正常值范围参考我院标准。所有入组患者均于入院7 d内由我院美国GE公司1.5T或者德国西门子公司3.0T头部超导磁共振(MRI)检查,包括常规T1加权成像、T2加权成像、液体衰减反转恢复成像、弥散加权成像、SWI序列。CMBs定义[6]为SWI上圆形或者椭圆形,最大直径不超过10 mm的低信号病灶,与CMBs易混淆的钙化、血管流空、部分容积效应排除在外;脑微出血根据位置可分为[7]:脑叶区域(皮质及皮质下区)、深部区域(基底节或幕下)、混合区域(脑叶和深部)。
1.3 统计学方法

2 结 果
2.1 CMBs的发病率和分布
120例轻型卒中患者中,CMBs阳性组40例(33.3%),CMBs阴性组80例(66.7%),CMBs大部分位于混合区域,所占比例为55.0%;其次深部区域(基底节或幕下),所占比例为32.5%;脑叶区域,所占比例为12.5%。
2.2 两组间临床资料的比较
两组间年龄、高血压病史、既往卒中史、CysC、GFR、脑白质疏松(LA)及腔隙性脑梗死(LI)差异有统计意义(P<0.05);而性别、糖尿病病史、吸烟史、高脂血症病史、肌酐、血红蛋白、低密度脂蛋白、白细胞及总胆固醇差异无统计学意义(P>0.05)。
2.3 CMBs相关因素的Logistic回归分析
将是否发生CMBs作为因变量,单因素Logistic回归分析中P<0.05变量均纳入为自变量,进行多因素Logistic回归分析,得出年龄、高血压病、CysC以及GFR为CMBs的独立危险因素(P<0.05),见表1。
2.4 CysC水平、GFR与CMBs数量之间Pearson相关分析
将CysC及GFR水平与CMBs数量之间分别进行Pearson相关分析,CysC与CMBs数量呈正相关(r=0.422,P=0.007),表明CysC水平越高,CMBs数量越多;GFR水平与CMBs数量之间无相关性(r=-0.264,P=0.100),见表2。
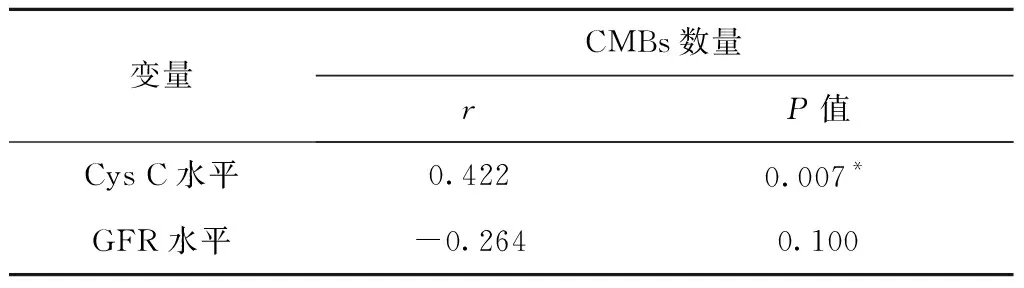
表2 CysC及GFR水平与CMBs数量Pearson相关分析
3 讨 论
脑微出血在老年人中比较常见,且与认知功能,特别是执行功能[8]显著相关,CMBs不仅可以导致患者全面生活能力下降,还可以作为指导缺血性卒中患者抗栓、溶栓安全性的重要因子。双抗治疗在轻型卒中已达成共识,有研究发现[9-10]抗血小板治疗的患者中伴有CMBs的出血发病率高,因此对于轻型卒中合并CMBs患者相关危险因素的评估,具有一定的临床意义。Kato等[11]基于日本人群为研究对象的研究报道缺血性卒中患者CMBs发病率为14.6%;Artit P等[12]以泰国人群为对象研究中,急性脑梗死合并CMBs的发病率为20.0%;在本研究中,轻型卒中患者合并CMBs的发病率高达33.3%,本研究结果显著高于Kato和Artit 等的研究结果。这可能是由于Kato和Artit 研究均应用磁共振T2WI序列,对CMBs检出率较低;而本研究主要采用磁共振SWI序列识别CMBs, SWI序列具有高信噪比、高分辨率、完全流动补偿的特点,对CMBs诊断具有高度特异性及敏感性[13]。
本研究发现CysC和GFR均是轻型卒中合并CMBs的独立危险因素;CysC水平与CMBs数量之间呈正相关。有文献报道[14-17]大脑与肾脏的小血管病变存在密切相关性,主要通过解剖及血管调节机制,包括高灌注压,终末低阻力血管结构以及一氧化氮在维持肾小球或脑穿通动脉微循环的作用方面都有相似之处。亦有文献发现肾功能不全与缺血性卒中合并CMBs存在着密切的关系[18]。但大多数研究均基于以肌酐为基础的肾功能指标,如GFR、肌酐与尿蛋白比值,由于这些肾功能指标容易受到年龄、性别、种族、营养状况以及肌肉体积[19]、炎症的影响[20];所以本研究纳入CysC作为评价肾功能新指标,最主要的是它受外界因素影响小,且较肌酐更敏感,可以发现亚临床肾功能不全。CysC[21]广泛存在于细胞外液中,是一种半胱氨酸蛋白酶抑制剂,参与细胞外基质产生和降解的动态平衡,当CysC水平增高时,对组织蛋白酶活性的抑制就会减弱,导致蛋白酶活性增加,最终造成病理损害,随之会释放大量炎症因子,诱导多种组织蛋白酶的大量增加,组织蛋白酶抑制剂进而增加,导致CysC水平下降,促使蛋白酶和其抑制剂达到平衡,可见CysC不仅仅代表肾功能损害的指标,还参与炎性反应过程[22]。众所周知,GFR下降也可作为肾脏疾病预测的最佳指标,以反映肾脏的血管损害。国内[22]934-937国外[23]已有研究显示GFR与缺血性卒中发病率、预后显著相关。
本研究还发现年龄和高血压病也是轻型卒中合并CMBs的独立危险因素。可能是由于年龄越大,血管壁弹性降低,血管壁较脆弱,血液渗出,进而导致CMBs的形成[24];长期高血压可引起脑微血管动脉硬化以及动脉壁脂质变性、纤维化,最终导致微小血管破裂,血液外渗,CMBs形成[25]。
综上所述,CysC水平和GFR与轻型卒中患者合并CMBs密切相关,可作为反映轻型卒中是否伴发CMBs的一个生物学标记物;且CysC水平可以反映轻型卒中患者脑微出血的严重程度,对 CMBs 有较好的诊断价值,能够进一步指导轻型卒中患者临床治疗决策,值得推广应用。
