成人慢性活动性EB病毒感染的临床特点及预后分析
2021-03-15史冬梅刘芸野王伟静项晓刚
史冬梅 刘芸野 王伟静 项晓刚
全世界超过90%的人都曾感染过EB病毒,且感染后一般呈终身携带状态[1,2]。EB病毒通过唾液传播,在口咽上皮细胞复制,潜伏于B淋巴细胞,可引起一系列临床综合征,包括传染性单核细胞增多症(IM)、EBV相关的噬血淋巴组织细胞增生症(EBV-HLH)、慢性活动性EBV感染(CAEBV)[3]。其中CAEBV感染可引起致命的HLH,ARDS、肝衰竭、肠穿孔、血细胞减低、低纤维蛋白血症及凝血异常等危及生命的并发症,且常发展为淋巴瘤[4]。本文对CAEBV的临床特征做一总结,以提高该病的早期诊断。
资料与方法
一、研究对象
回顾性分析2008年1月至2019年12月瑞金医院收治的41例CAEBV患者,其中男22例,女19例,年龄15~75岁,中位年龄42岁。按照2005年日本学者提出的CAEBV诊断筛选标准确诊[5],诊断标准为:①持续或复发性IM样症状,包括发热、淋巴结肿大、肝脾肿大,同时有其他系统的并发症如:血液系统、消化系统、神经系统、呼吸系统、眼、皮肤和(或)心血管系统(包括动脉瘤和血管病变);②异常的抗EBV抗体,包括抗VCA和EA抗体升高(VCA-IgG≥1∶640和EA-IgG≥160或存在VCA-IgA/EA-IgA),和外周血中EBV DNA增高,或检测到受累组织EBV DNA阳性;③慢性病程不能用其他疾病所解释。全部满足以上3条标准。HLH诊断标准参照HLH-2004诊断标准[6]。
二、 研究方法
收集所有患者临床表现、实验室检查结果,EB病毒抗体及血清EBV DNA检测结果,细胞因子检测结果,T淋巴细胞、B淋巴细胞、NK细胞检测结果,影像学检查报告,组织病理学报告,治疗情况及预后。CAEBV诊断实验室检查:包括EBV特异性抗体谱检测与特殊实验室检查、EBV特异性抗体谱检测、EBV-IgM、EBV衣壳抗原(VCA)-IgG检测采用化学发光法;EA-IgG、EBNA-IgG检测采用化学发光免疫分析法,试剂盒(意大利索灵诊断有限公司)。荧光定量PCR检测EBV DNA,最低检测下限为500拷贝/mL,试剂购自中山大学达安股份有限公司;原位杂交试剂盒罗氏诊断(上海)有限公司检测EBV编码的小RNA(EBV encoded small RNA, EBER); 基因重排检测(Ig或T细胞受体基因重排)诊断试剂盒为北京旌准医疗科技有限公司(产品)。
三、统计学方法
结 果
一、一般情况
41例CAEBV患者起病至确诊中位时间为6.7个月(2~14个月)。以发热就诊38例(92.7%),起病初期为中等度热,间隔期为1周至1个月不等,随病情进展,体温逐渐超过39 ℃(13例患者体温达40 ℃~41 ℃),间隔期缩短为1~2 d。除发热之外,伴随的临床表现为淋巴结肿大36例(87.8%),脾脏肿大35例 (85.4%),肝肿大28例(68.3%),伴有明显乏力26例(63.4%),咽痛13例(31.7%),体质量明显下降12例(29.3%),皮疹10例(24.4%),反复口腔溃疡10例(24.4%),反复腹泻或脓血便5例(12.2%),皮肤种牛痘样水泡2例(4.9%)。
二、临床资料分析
入院后临床资料分析,发现累及脏器发现主要累及消化、血液、呼吸、心血管、皮肤及神经等系统,消化系统累及最常见,有41例(100.0%),其中肝脏受累为主35例(85.4%),肝衰竭5例(12.2%),肝衰竭合并消化道出血4例(9.8%), 肠穿孔1例(2.4%)、胰腺炎1例(2.4%)。血液系统受累36例(87.8%),其中白细胞减少32例(78.0%),贫血36例(87.8%),血小板减少32例(78.0%)。呼吸系统受累31例(75.6%),其中肺炎18例(43.9%),胸腔积液13例(31.7%)。心血管系统受累占34.1%(14例),其中心包积液19.5%(8例),心肌炎14.6%(6例);神经系统受累2例(4.9%)。自身免疫系统疾病4例(9.8%),包括成人 still病3例(7.3%)及系统性红斑狼疮1例(2.5%)。41例CAEBV中EB病毒再发感染27例(65.9%),EBV相关噬血细胞综合征9例(21.9%),皮肤种牛痘样水2例(4.9%),淋巴瘤3例(7.3%)。
三、实验室检查
白细胞计数为(0.5~9.3)×109/L,中位数3.2×109/L,32例(78.0%)白细胞计数<3.5×109/L;出现贫血36例(87.8%),血红蛋白为60~108 g/L;血小板减少32例(78.0%),PLT计数为(6~90)×109/L。淋巴细胞计数降低27例(65.9%),为13.4%~18.9%,CD4+T淋巴细胞、CD8+T淋巴细胞和NK细胞降低者分别为22例(53.6%)、24例(58.5%)、19例(46.3%),中位数分别为113.8 μL、103.1 μL、98.8 μL。存活组和死亡组CAEBV患者的实验室指标比较见表1。

表1 存活组和死亡组CAEBV患者的实验室指标比较(±s)
细胞因子检测发现死亡组IL-2受体为(5253.6±736.4)U/L,明显高于存活组(1989.9±131.5)U/L,差异有统计学意义(t=-3.965,P=0.000); 死亡组IL-10为(486.1±125.7)pg/mL,明显高于存活组(151.2±232.5)pg/mL,差异有统计学意义(t=-3.452,P=0.003)。
四、患者EBV相关抗体及血清EBV DNA检测结果
CAEBV患者有6种不同类型的EBV抗体应答,见表2。血清中VCA-IgG为60~>750。其中有13例(31.7%)呈高价水平大于750,6例(14.6%)VCA-IgG<640。36例(87.8%)为抗EA-IgG阳性,8例(19.5%)为抗VCA-IgM阳性。
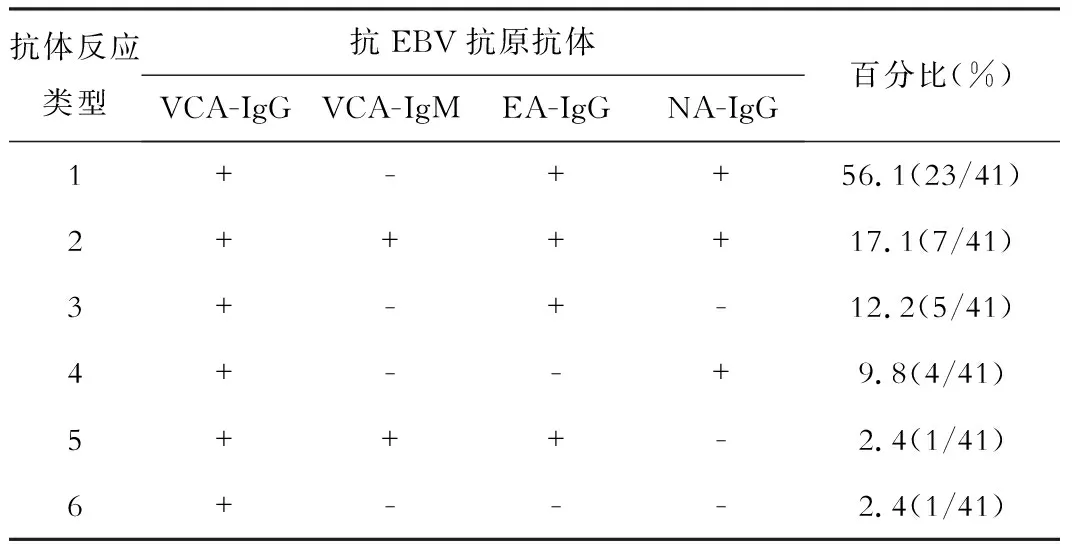
表2 41例成人CAEBV诊断时EBV相关抗体反应
41例为EBNA-IgG阳性,这表明大多数患者在发生CAEBV之前就已经遭受过原发性EBV感染。33例(80.5%)EBVCA-IgM为阴性,EBVCA-IgG为阳性,3例(7.3%)EBVCA-IgG>1∶750、3例(7.3%)EBVCA-IgG>1∶750和<1:640之间、2例(4.9%)EBVCA-IgG<1∶640。
41例血清EBV DNA均阳性,病毒载量为5.1×102~1.1×106拷贝/mL,中位数4.3×104拷贝/mL。30例(73.2%)血清EBV DNA>5.1×102和<1×105拷贝/mL之间。
五、病理学检查
EBER原位杂交检测及IgH/TCR基因重排检测结果:骨髓穿刺检查36例(87.8%),25例(69.4%)为增生性骨髓象,6例(16.7%)为骨髓增生减低,大多以淋巴细胞增高为主,偶见异常淋巴细胞、浆细胞,9例(25.0%)吞噬细胞。5例(13.9%)骨髓象未见异常。12例骨髓活检EBV编码小RNA(EBER)原位杂交阳性,其中7例T淋巴瘤克隆基因重排结果为阳性,1例B淋巴瘤克隆基因重排结果为阳性。5例行肝穿刺活组织检查,病理表现主要为汇管区炎症细胞浸润,伴或不伴点灶状/灶性坏死或轻度界面炎等。28例淋巴结穿刺组织检查,显示淋巴结反应性增生,部分患者淋巴结结构基本消失或部分为坏死组织,20例EBE阳性,13例T淋巴瘤克隆基因重排结果为阳性,2例B淋巴瘤克隆基因重排结果为阳性。1例胃镜检查,胃窦部糜烂、溃疡,病理活检提示伴淋巴细胞浸润,EBER阳性。5例肠镜检查,结肠多发溃疡,黏膜弥漫性活动性炎症糜烂,活检病理提示,黏膜内见多量淋巴细胞浸润,均EBER阳性,T淋巴瘤克隆性基因重排检测结果为阳性3例。1例脾脏切除,病理活检显示脾片状坏死伴噬红细胞现象,伴慢性淤血,脾小体中央有造性坏死,EBER阳性,T淋巴瘤克隆性基因重排检测结果为阳性1例。
CAEBV随访过程中,1例男47岁,反复发热10个月,PET-CT显示肝脏、脾脏多发异常高代谢灶,肝门部及腹膜后多发异常高代谢淋巴结患者,3个月内共行骨穿3次,第一次骨穿显示骨髓增生明显活跃,噬血现象,EBER(+);第二次骨穿骨髓增生活跃,较多异型T淋巴细胞浸润,EBER(+);第三次骨穿骨髓增生活跃,偶见幼淋样细胞,噬血组织细胞及单核样组织细胞可见,发现TCRB及TCRG基因重排阳性,见瘤样细胞,EBER(+),最终病理确诊T细胞淋巴瘤伴噬血。第2例,男35岁,发热2月余,随访发现,PET-CT显示盆腔结肠局部代谢增高,腹腔镜下手术见结肠一溃疡区,病理显示:NK/T淋巴瘤,EBER(+)。第3例,女性,42岁,入院前低热伴间隙高热14个月,在发热4月后发现肠镜发现回盲部、升结肠、横结肠以及降结肠多发溃疡,病理提示结肠黏膜活动性炎症伴多量隐窝脓肿,黏膜内多量淋巴细胞浸润,EBER阳性,抗感染治疗10 d后未进一步诊治,结果10个月后从低热再次伴发高热10 d后出现阵发性腹部绞痛入院,急诊手术发现小肠穿孔2处,病理结果显示T细胞性淋巴瘤,EBER(+)。
六、治疗及预后
41例患者均接受更昔洛韦或阿昔洛韦抗病毒治疗,并根据病情分别联合静脉输注丙种球蛋白0.4/(kg.d),泼尼松1~2 mg/(kg.d);环孢素3 mg/(kg.d);VP-16 150 mg/(m2.周),共4~8周。29例丙种球蛋白20 mg/d 5 d;14例地塞米松10 mg每12 h 1次、丙种球蛋白20 mg/d 连续5 d。9例HLH患者按照HLH-94方案[7],其中5例地塞米松10 mg每12 h 1次、丙种球蛋白20 mg/d连续5 d后联合环孢霉素A100 mg 每日2次口服; 4例地塞米松10 mg每12 h 1次、丙种球蛋白20 mg/d连续5 d后 联合环孢霉素100 mg 每日2次口服及VP6(依托泊苷)100 mg每周2次 。治疗后缓解36例(87.8%),3个月内复发18例(50.0%)。11例(26.8%)确诊后3个月内死亡。死亡原因包括HLH 6例(包括淋巴瘤2例),肝衰竭2例,重症肺炎2例,消化道大出血1例。
讨 论
CAEBV感染临床上不多见,主要分布在东南亚地区,包括日本、韩国、中国台湾地区等,美国等西方国家较少,而且与西方国家EBV感染的B细胞增殖不同的是EBV感染主要为T细胞或NK细胞克隆增殖,在无明确免疫功能低下的个体,EBV感染后出现慢性或复发性IM样症状,临床表现多种多样,甚至会出现严重或致死的并发症[7-9]。
CAEBV感染可累及消化、血液、呼吸、免疫及神经系统多个系统,以消化系统最多见,肝脏是EB病毒感染后侵犯的主要器官之一。由于EBV本身不感染肝细胞和胆管上皮细胞,可能是EBV感染后淋巴细胞浸润导致的免疫损伤(如IM、CAEBV和EBV-HLH)的结果,甚至因为免疫风暴导致肝衰竭[10]。病程中也可出现其他威胁生命的严重其他并发症,如严重的消化道出血、肠穿孔、重症肺炎、EBV-HLH,甚至淋巴瘤。CAEBV可能促使自身免疫系统疾病的发生,患者表现持续或间隙发热,这可能与EB病毒促使炎症因子释放,加重或诱导免疫风暴所致[11]。
本研究中,CAEBV患者有不同程度的血液学异常,包括中度贫血、血小板减少,白细胞总数下降,提示在慢性EB病毒持续感染的过程中对造血系统的影响。21.9%CAEBV患者发生噬血细胞综合征,这些患者全血细胞急剧下降,从而造成严重并发症如出血、感染等,所以对CAEBV感染的早期诊断及干预尤为重要。从宿主机体免疫学指标分析,在健康人体内,EBV多为无症状感染,只有少数可能发展为IM,这说明机体免疫系统对EBV感染的有效控制,参与免疫反应过程主要包括早期的细胞因子免疫反应,如 IFNγ、NK 细胞的杀伤作用以及CD8+细胞毒性T细胞的杀伤作用等。CAEBV患者在发病前并不具有明显的免疫缺陷,而是在疾病进程中逐渐丧失控制EBV感染的免疫能力,如本研究中发现患者白细胞总数低下,尤其以CD4+T淋巴细胞、CD8+T淋巴细胞和NK细胞减少,与以往报告结果相似[8]。这些细胞下降,可能是EBV通过降低免疫递呈过程,扰乱细胞因子的免疫反应、减弱 NK 细胞的杀伤作用、破坏细胞毒性T淋巴细胞的杀伤作用。NK细胞是一种参与天然免疫的淋巴细胞,通过细胞依赖或抗体依赖的细胞杀伤活性以及表达多种细胞因子和趋化因子如IFNγ、TNF、GM-CSF等,在病毒或细菌等微生物的初次感染中行使早期防御功能,NK细胞缺失或功能缺陷会导致机体对EBV等变得易感并引起多种疾病[12-13]。血清中检测到的高水平的细胞因子如IL-2受体、IL-10等可能是由激活的EBV感染T/NK 细胞表达。IL-10 主要行使免疫抑制功能,降低活化的 T 细胞分泌细胞因子(如IFNγ、IL-2)的能力,降低细胞毒性作用,使EBV感染细胞逃避机体的免疫监视以及EBV特异的细胞毒性T细胞的杀伤作用,从而使EBV大量增殖。Murakami 等[14]认为,IL-10 可能是 CAEBV 发病 的重要因素之一,也反映了EBV对免疫系统的调节最终促使HLH发生或导致多脏器功能衰竭。
EBV相关抗体检测结果显示抗EBV衣壳IgG抗体阳性(VCA-IgG),其中抗EB病毒早期抗原IgG抗体阳性,抗EB病毒衣壳抗原抗体IgM阳性。另外,异常的抗EBV抗体模式,包括对EBV衣壳抗原(VCA)、早期抗原(EA)产生高效价抗体,而对EBV核抗原(EBNA)的只是低效价抗体,也显示不同免疫状态下不同的抗体效价水平,并非所有患者的VCA-IgG效价都有很高水平。如果临床有典型的EBV的症状,尽管VCA-IgG滴度未达诊断水平,但外周血高EBV病毒载量和(或)有EBV编码的小RNA (EBER)组织,仍然可诊断为CAEBV。目前EBER原位杂交检测是明确诊断CAEBV的敏感指标[15],所以在发热原因不明的情况下,相关病理组织检查就显得尤为重要。
病理诊断是最终确诊病毒与组织和细胞的关系,同时鉴定淋巴细胞TCR是否为单克隆起源,这二者的结合是鉴别淋巴组织非肿瘤性增生和肿瘤性增生的有力佐证[16,17]。本研究中,在诊断尚未明确的6例患者的病灶组织行IgH/TCR基因重排检测,5例T淋巴瘤克隆基因重排结果为阳性,1例B淋巴瘤克隆基因重排结果为阳性,其中3例病灶组织中发现恶性细胞,且均为T淋巴瘤克隆性基因重排检测结果为阳性患者,且ERER(+)。EBER原位杂交技术,诊断率高,能够为临床医生更好地进行针对性的治疗争取宝贵的时间。当然,随疾病的进展,可能需要多次重复活检,如1例患者3次骨穿及骨髓活检显示,初次发现噬血细胞,第2次发现噬血细胞合并较多异性淋巴细胞,第3次见噬血细胞并TCRβ和TCRγ基因重排T细胞基因重排阳性,EBER阳性并见恶性细胞,最终诊断为T细胞淋巴瘤。有报道T淋巴细胞型较B淋巴细胞型CAEBV更常出现发热,肝炎,肝肿大,且T淋巴细胞型CAEBV预后更差[18]。T淋巴细胞型、血细胞减少、发病年龄>40 岁、乳酸脱氢酶水平升高、肝功能失常、噬血组织细胞的存在等是不良临床预后的主要影响因素[19]。本研究中,死亡组血小板水平更低,TBil、AST、LDH铁蛋白水平更高,细胞因子IL-2受体及IL-10水平明显高于存活组。
目前尚无作用明显的CAEBV抗病毒治疗药物,抑制被激活的T细胞、NK细胞和巨噬细胞而发生的过度免疫反应甚至发生HLH,及时应用糖皮质激素、免疫抑制治疗及细胞毒药物等,可以获得暂时有效的结果。清除EBV感染的T细胞和NK细胞,如果EBV载量下降小于1log,可重复化疗或用新的化疗方案,甚至可使用美罗华等药物,抑制B细胞,减少病毒量,以降低复发减少疾病进展,所以目前自体细胞毒性T淋巴细胞回输或自体造血干细胞移植可以获得较好的临床效果[20-21]。
综上所述,CAEBV患者临床病程严重,可发生致命的并发症;PLT减少,血清TBil、AST、LDH、铁蛋白升高及细胞因子IL-2受体及IL-10水平增加可能是预后不良的潜在危险因素。
