颈动脉粥样硬化性大血管闭塞与心源性栓塞性大血管闭塞患者侧支循环及临床预后的比较研究
2021-03-09付胜奇石宝洋秦历杰王龙安
杨 蕾, 付胜奇, 石宝洋, 秦历杰, 王龙安
颈动脉粥样硬化性大血管闭塞与心源性栓塞性大血管闭塞是临床较为常见的病因亚型。研究发现,心源性栓塞性卒中患者较其他原因引起的缺血性卒中患者临床预后更差,复发及死亡风险更高[1,2];而对接受血管内治疗(endovascular treatment,EVT)的由颅内动脉闭塞引起的卒中患者,侧支循环评分与临床预后有关[3~5]。可能原因是侧支动脉(如软脑膜)有助于延缓缺血脑组织的坏死[6]。由于心源性栓塞卒中不伴有慢性脑灌注障碍,这些患者侧支循环较差。因此,本研究将比较颈动脉粥样硬化性与心源性栓塞性大血管闭塞对侧支循环的影响,同时评估不同病因是否与患者的临床预后有关。
1 资料与方法
1.1 研究对象 连续纳入2014年1月1日-2020年11月30日在我院接受EVT治疗的前循环缺血性卒中患者,共318例。纳入标准:(1)入选患者均符合中国急性缺血性诊治指南2014诊断标准;(2)动脉狭窄程度经计算机断层血管造影(CTA)证实;(3)年龄≥18岁;(4)患者具备完整的影像学资料及实验室检查资料。排除标准:(1)小血管闭塞性病变;(2)大动脉粥样硬化导致的单发皮质下小梗死;(3)其他非动脉粥样硬化原因如颅/颈血管夹层、高凝状态或血液疾病导致的卒中;(4)其他未明确诊断的卒中或合并严重全身性疾病的患者。
1.2 研究方法 所有患者均接受颈动脉CTA(介入治疗前及90 d后)、动态心电图检查、心脏彩超、颈动脉彩超、肝肾功能、糖化血红蛋白、空腹血糖、叶酸、维生素B12等常规检查。按照TOAST病因分型将患者分为大动脉粥样硬化性、心源性、其他明确原因或原因不明型(包括两种或多种病因,到目前为止未找到病因等)。如果症状侧颈动脉有>50%的动脉粥样硬化狭窄或闭塞,且经影像学证实,该患者被认为是由于颈动脉粥样硬化引起的卒中;有高危或中危心源性栓塞风险的患者则被归类为心源性栓塞性卒中[7]。基线NIHSS评分与入院后24 h或48 h的最大NIHSS评分差(δNIHSS);90 d时的mRS评分;90 d时的良好功能结局(mRS评分:0~2分);90 d时基于CTA的侧支循环评分;90 d时的死亡率和症状性颅内出血。症状性颅内出血是指患者的出血与死亡或出现神经功能恶化(NIHSS至少下降4分)有关[8]。主要结局指标是基于CTA进行的侧支循环评分,包括4个等级,分别是0~3分:0分表示无侧支循环(动脉支配区完全无血流灌注);1分表示侧支循环不良(仅有少量的血流灌注,小于正常的50%);2分表示侧支循环中度不良(有一点的血流灌注,但较正常差,侧支循环大于正常的50%);3分表示侧支循环好(侧支循环与正常侧相同为100%)[9]。放射学结局指标是脑梗死再灌注程度(eTICI)评分≥2B患者比例[10]。首次通过效应[11]定义为单次使用取栓设备导致LVO及其下游区域的完全再灌注(eTICI 3),并且在使用该设备后不再进行其他操作;EVT手术持续时间是从腹股沟穿刺到成功再灌注(eTICI≥2B)或最后一次造影剂推注(EVT未能成功完成再灌注或手术期间未观察到目标闭塞)的时间。在CTA上进行血栓密度测定(单位是Hounsfield单位,HU),其血栓衰减增加(TAI或δ)(δ=ρ血栓CTA-ρ血栓NCCT)[12]。
1.3 统计学分析 统计学采用IBM SPSS 24.0分析,定量资料描述其中位数与四分位数,组间比较采用非参秩和检验。定性资料描述其例数与百分比,组间比较采用卡方检验或Fisher精确概率法。对于两组的临床结局变量(δNIHSS、mRS、功能预后和死亡率)的比较,采用回归模型校正年龄、外周动脉疾病史、既往心肌梗死史、既往使用抗凝药物史、闭塞位置、发病到腹股沟穿刺时间和动脉高密度征象。P<0.05为差异有统计学意义。
2 结 果
2.1 一般情况 纳入符合条件的颈动脉狭窄大于50%的动脉粥样硬化性前循环LVO患者132例,心源性栓塞引起的前循环LVO患者186例。入组患者中,颈动脉粥样硬化性卒中患者较心源性栓塞患者年龄更小,男性更常见;卒中前mRS评分更低,颈内动脉/颈内动脉末端闭塞的发生率更高(见表1)。

表1 颈动脉粥样硬化性卒中患者与心源性栓塞患者基线资料比较
2.2 预后结局指标比较 颈动脉粥样硬化性卒中患者在90 d时的中位mRS低于心源性栓塞卒中患者。而两组间90 d时mRS评分0~2分的患者所占比例无统计学差异,两者死亡率也无统计学差异。另外,与心源性栓塞患者相比,颈动脉粥样硬化卒中患者首过效应较少见,手术时间更长(见表2)。
2.3 侧支循环改善情况比较 颈动脉粥样硬化性卒中患者较心源性栓塞卒中患者的侧支评分有显著改善。此外,将侧支循环分为良好(2~3分)和不良(0~1分)评估时,颈动脉粥样硬化性卒中患者侧支循环良好所占比例高于心源性栓塞性卒中患者(见图1)。
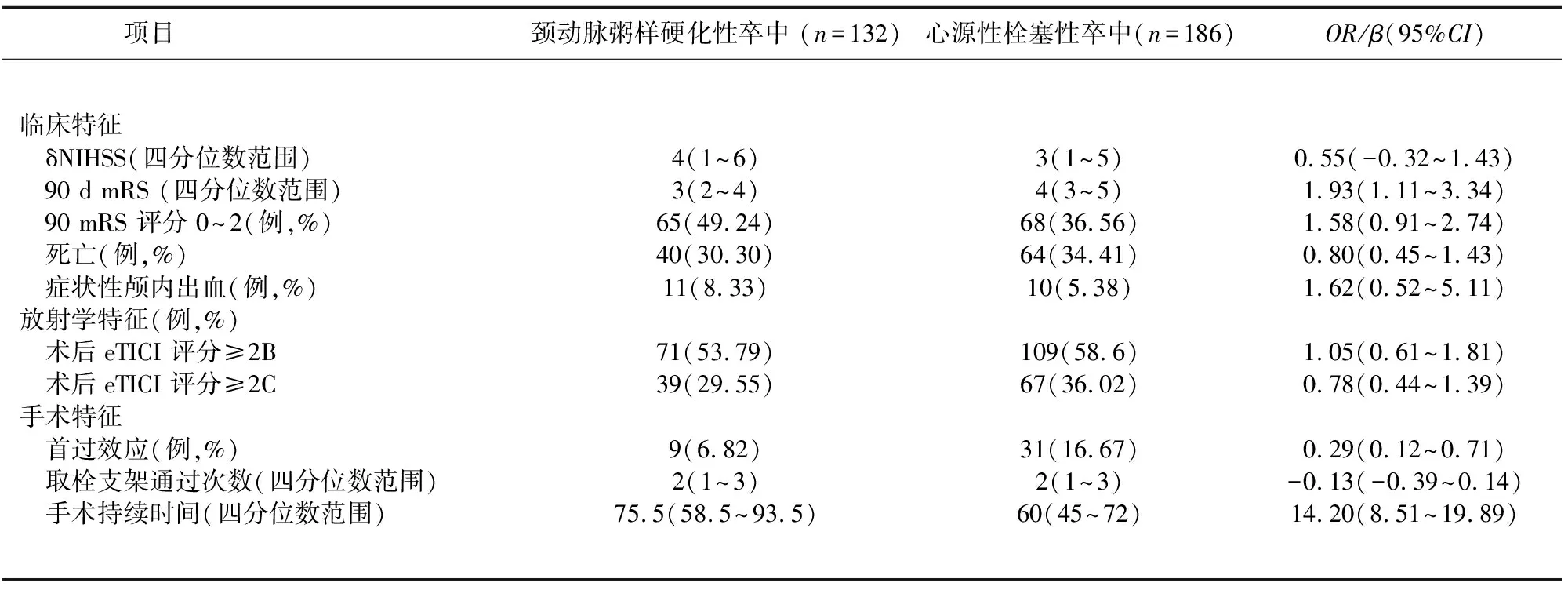
表2 颈动脉粥样硬化性卒中患者与心源性栓塞患者临床、影像及手术结果比较

图1 颈动脉粥样硬化性卒中患者与心源性栓塞患者侧支循环比较
3 讨 论
研究发现心源性栓塞性卒中患者侧支循环更差,而颈动脉粥样硬化性卒中具有更好的侧支循环[13,14]。但是,既往研究均没有对混杂因素进行校正,且部分研究的心源性栓塞患者仅纳入了房颤患者,而未纳入其他心源性栓子引起的心源性栓塞患者。本研究弥补了既往研究的不足,不仅纳入了除房颤以外其他栓子引起的心源性栓塞患者,而且对混杂因素进行了校正。我们发现,接受EVT治疗的由颈动脉粥样硬化引起的前循环LVO患者比心源性栓塞引起的前循环LVO患者在90 d时侧支循环更好,功能结局更佳。
本研究中颈动脉粥样硬化性卒中患者比心源性栓塞性卒中患者更年轻,男性更多,这与既往研究一致[15]。而本研究中颈动脉粥样硬化性患者卒中前mRS评分更低,可能部分是由于患者年龄较小和合并症较少。另外,两组之间的良好功能结局或死亡率无统计学差异,而颈动脉粥样硬化性卒中患者比心源性栓塞患者接受静脉溶栓的比例更高,这可能与心源性栓塞性卒中患者接受口服抗凝治疗比例较高有关。与既往研究不同的是,本研究中颈动脉粥样硬化性和心源性栓塞性卒中患者的基线NIHSS评分无显著差异。Arboix研究表明[16],在非EVT人群中,与其他原因导致的卒中相比,心源性栓塞性卒中患者表现出更严重的神经功能缺损,因为心源性卒中通常与相对较大的血栓形成有关,更常导致LVO。而由于我们的研究人群仅由LVO患者组成,这可能解释了为什么我们没有观察到两类患者卒中严重程度(NIHSS评分)的差异。
既往已有研究表明,侧支循环决定了缺血半暗带、梗死体积大小、脑缺血时严重程度以及血管闭塞后是否发生卒中,良好的侧支循环能缩小急性期梗死体积、降低静脉溶栓或血管内治疗后出血转化风险,提高急性血管再通治疗获益率,有效改善临床预后[17,18]。本研究发现颈动脉粥样硬化性卒中患者在90 d时的中位mRS低于心源性栓塞性卒中患者,在90 d时侧支循环也更好,但两组患者在良好功能结局和死亡率均无统计学显著差异,mRS的差异只是刚刚达到统计学意义。Heshmatollah等[19]研究分析了有无房颤的EVT患者90 d的mRS评分也未发现差异。亦有研究发现,在EVT患者中,侧支循环及90 d mRS评分和死亡率之间呈正相关[4]。本研究中这一结果可能与本组患者样本量偏少有关,也不能排除混杂因素的影响可能。
此外,本研究中颈动脉粥样硬化性卒中患者比心源性栓塞患者手术时间更长,这可能与颈动脉狭窄时患者手术更困难或此类患者多需要行经皮腔内血管成形术有关。同样,在颈动脉粥样硬化性卒中患者中,LVO及其下游区域初次达到完全再灌注eTICI 3的比例更低,这可能与血栓负荷有关。颈动脉粥样硬化卒中患者闭塞更常发生在颈内动脉或颈内动脉远端,血栓重负荷可能是其主要原因[20,21]。尽管我们没有对血栓的组织学进行分析,但我们发现颈动脉粥样硬化患者更常出现高密度征,但两组间血栓密度无统计学差异。
总之,由颈动脉粥样硬化引起的前循环卒中患者比心源性栓塞引起者在90 d时侧支循环更好,功能结局更佳,但两组患者在功能独立性和死亡率方面无统计学差异,导致这一差异的部分原因可能与心源性栓塞患者有更好的治疗效果有关。本研究有以下局限性:首先,大多数心源性栓塞性卒中患者为心房纤颤,但心房纤颤仅占所有心源性栓塞的50%[22]。其次,本研究未对血栓大小和血栓成分进行评估,这也可能导致对侧支状态评估的不全面,因为较小的血栓可能会增加新生血管生成,增加侧支循环评分,在血栓负荷过重患者中,评估侧支循环分数可能会偏低[23]。
