肺部超声评分联合氧合功能指标对机械通气患儿撤机结局的预测分析
2021-03-09张雯澜傅丽娟陆华王莹任宏张建
张雯澜,傅丽娟,陆华,王莹,任宏,张建
(1.上海交通大学 护理学院,上海200025;2.上海交通大学医学院附属上海儿童医学中心a.绩效办;b.PICU,上海200127)
儿童机械通气的撤机失败的发生率较高,目前用于预测儿童撤机结局、并能指导实施有效护理的评估指标应用价值有限[1-2],从而导致患儿有更长的置管时间和更多的并发症发生[3]。Thiagarajan 等[4]报道当呼吸浅快指数≥8 次/(mL·kg)时可预测儿童撤机失败,但敏感度较低为64%。 其次,2019 急性呼吸窘迫综合症管理指南中说明氧合指数在150~200之间意味着患者仍然存在中等程度的急性肺损伤,其用于预测儿童撤机结局的价值有限[5]。 肺部超声被称为看得见的听诊器,通过超声探头在患者体表探查肺部病情,能精准、客观地展现肺部通气功能的变化,肺部超声征象的变化要比氧合的下降更早发生, 比传统的胸部X 线具有更高的敏感性和准确性[6-8]。 肺部超声评分与患者肺部病情严重程度高度相关,分值越高代表肺功能越差,病情越严重[9]。但目前,儿科护理领域缺乏此类研究。 因此,本研究旨在通过回顾性分析肺部超声评分联合呼吸氧合功能指标在重症患儿撤机过程中对撤机结局的预测作用,为护理人员在帮助患儿撤机过程中的监护评估提供可靠依据。
1 对象与方法
1.1 研究对象 采用便利抽样的方法,选取上海市某三级甲等儿童专科医院ICU 2018 年10 月—2019年6 月收治的呼吸衰竭行机械通气的患儿。 纳入标准:(1)有创机械通气超过48 h;(2)获取知情同意。(3)符合急性呼吸窘迫综合征柏林标准中[5],肺损伤标准为氧合指数P/F 值即动脉血氧分压与吸入氧浓度的比值(PaO2/FiO2)300;排除标准:(1)气道狭窄、气道受压迫;(2)胸部皮肤大面积破损、烧伤;(3)中枢性呼吸衰竭; (4)严重肌无力及无自主膈肌活动;(5)青紫型先天性心脏病患儿;(6)非计划性拔管患儿;(7)疾病终末期或死亡的患儿。 呼吸衰竭行机械通气的患儿105 例,男61 例,女44 例;其中3 岁及以下的婴幼儿80 例(76.2%)。 撤机成功96 例(91.4%),撤机失败9 例(8.6%)。 撤机成功组96 例,男56 例,女40 例;年龄<1 岁50 例,1~3 岁23 例,4~8 岁16例,>8岁7 例;重症肺炎31 例、呼吸衰竭合并脓毒血症17 例、呼吸衰竭合并先天性心脏病29 例、呼吸衰竭合并血液肿瘤疾病11 例、肝移植术后8 例。 撤机失败9 例,男5 例,女4 例;年龄<1 岁4 例,1~3 岁3例,4~8 岁1 例,>8 岁1 例;重症肺炎1 例、呼吸衰竭合并脓毒血症1 例、 呼吸衰竭合并先天性心脏病5例、呼吸衰竭合并血液肿瘤疾病1 例、肝移植术后1例。 2 组患儿的性别、年龄及疾病诊断一般资料比较差异无统计学意义(P>0.05)。
1.2 撤机条件 根据儿童机械通气共识会议发布的儿童撤机标准[3],当呼吸机参数同时满足吸入氧浓度(FiO2)<50%、呼气末正压(PEEP)<5 cmH2O(1 cmH2O=0.098 kPa)、吸气峰压(PIP)<15 cmH2O 时,患儿能维持生命体征平稳、呼出潮气量(Vt)>5 mL/kg、呼吸频率(f)<30~35 次/min、患儿动脉血气分析中动脉血氧分压(PaO2)>80 mmHg(1 mmHg=0.133 kPa)、动脉血二氧化碳分压(PaCO2)<50 mmHg、氧合指数(P/F 值)>150 时,患儿具备了撤机的基本条件,可选择符合条件的患儿进行自主呼吸试验并准备撤机。对每个通过自主呼吸试验的患儿在拔管前2 h 内进行肺部及膈肌活动度的床旁超声评估以排除两侧膈肌不活动的情况,当检测到膈肌没有自主活动时,不符合撤机条件予排除。
1.3 研究工具
1.3.1 一般资料收集表 包括(1)患儿基本资料,性别、年龄、疾病诊断;(2)患儿的撤机结局、置管天数、ICU 住院天数,小儿危重度评分[10](采用国内中华医学会儿科学会制定的“小儿危重病例评分”,评分为0~100 分,分数越低,病情越重); (3)撤机前2 h 的动脉血氧分压、动脉血二氧化碳分压、吸入氧浓度、呼吸频率、呼出潮气量。
1.3.2 肺部超声评分表 根据中国重症超声研究组发布的重症超声临床应用技术规范指南[11],使用基于体表分区的肺部超声评分法, 即将两侧肺在患者体表以胸骨中点平面、腋前线和腋后线为界分为上、下、前、中、后共12 个评估区域,利用便携式床旁超声机(索诺声M-TURBO 第四代)评估患者各个肺部分区内的病情。正常的肺组织被空气填充,但当肺部感染时,肺内含气量减少、炎症渗出等导致液体含量增加,进而改变了肺内“气液比例”的变化。超声波穿过有炎性渗出或实变的肺组织, 形成不同的声波折射或反射,从而表现为不同的超声征象[6]。 根据肺部病情由轻到重,肺部超声征象分为4 大类,分别为正常肺组织,标记为N(normal);中度失气化肺组织,为单个评估区域内B 线的数目在3~6 条,标记为B1(B line 1);重度失气化肺组织,为单个评估区域内B 线的数目超过6 条以上或密集融合,标记为B3(B line 3);极重度失气化肺组织,为单个评估区域内出现组织样征、碎片征等,代表肺实变或肺不张,标记为C(consolidation)、出现水母征或四边形征代表胸腔积液,标记为P(pleural effusion)[11-12]。 这些征象依次代表肺部通气功能丧失(失气化)的程度轻重。 对每个区域内最严重的超声征象予以相应的赋值评分(见表1),将12 个区域评分相加所得的总分即为肺部超声评分(lung ultrasound score,LUS)[12],评分表由问卷星制作,完成数据收集。

表1 肺部超声征像失气化评分方法
1.4 研究方法
1.4.1 建立PICU 护理超声研究小组 由3 名主管护师组成。 3 名护理人员均接受中国重症超声研究组肺部超声培训班,完成理论和操作培训各2 d,以及临床实践督导练习2 个月, 通过考核获得由中国重症超声研究组颁发的资质证书。 研究小组中还包括2 名副主任医师,均为中国重症超声研究组导师,长期从事重症超声授课培训和操作督导, 负责督导护理操作员是否熟练掌握肺部超声相关知识、 标准操作流程及肺部超声征象解读。
1.4.2 肺部超声数据收集 由护理操作员负责,对符合纳入标准的患儿在其撤机前2 h 对患儿进行肺部超声评估(不使用任何镇静药物),保存患儿肺部超声图像并对其进行赋值评分, 另1 名护理人员通
过问卷星录入评分结果, 最后由医师通过图像进行复核,审核及修正后采用。护理人员完成肺部超声评估的时间以问卷星中提交调查表所用时间为参考,于问卷星后台提取分析。
1.4.3 氧合功能指标数据收集 通过问卷星记录患儿撤机前2 h 内的动脉血气分析中动脉血氧分压、吸入氧浓度、呼吸频率和呼出潮气量。于问卷星后台提取数据并计算其氧合指数(P/F 值)=动脉血氧分压(PaO2)/吸入氧浓度(FiO2),以及呼吸浅快指数(RSBI 值)=呼吸频率/(呼出潮气量/体质量kg)[3]。随访患儿的撤机结局,拔除气管插管后48 h 内重新插管为撤机失败[3]。1.5 统计学分析 采用Excel 进行数据录入、SPSS 23.0 和Medcalc 18.0 进行统计分析。 计数资料使用频数和构成比描述,采用卡方检验;计量资料是偏态分布使用中位数和四分位数描述,组间比较采用秩和检验。 肺部超声评分对患儿撤机结局的预测采用受试者工作特征(receiver operator characteristic,ROC)曲线分析,使用曲线下面积(area under the curve,AUC)、灵敏度、特异度、约登指数评价其预测作用[13]。 护理人员的肺部超声评分与导师复核符合率用组内相关系数(intraclass correlation coefficients,ICC)评价,以P<0.05 为差异有统计学意义。
2 结果
2.1 2 组机械通气患儿撤机前肺部超声评分及氧合功能指标的比较 由表2 显示,2 组患儿撤机前的肺部超声评分、 氧合指数和呼吸浅快指数比较差异有统计学意义(P<0.05)。 护理操作员的肺部超声评分由导师复核, 与导师评分的ICC 系数为0.936(95%CI:0.918~0.953,P>0.05)。护理操作员完成肺部超声评分的平均时间为(847.49±75.86)s。
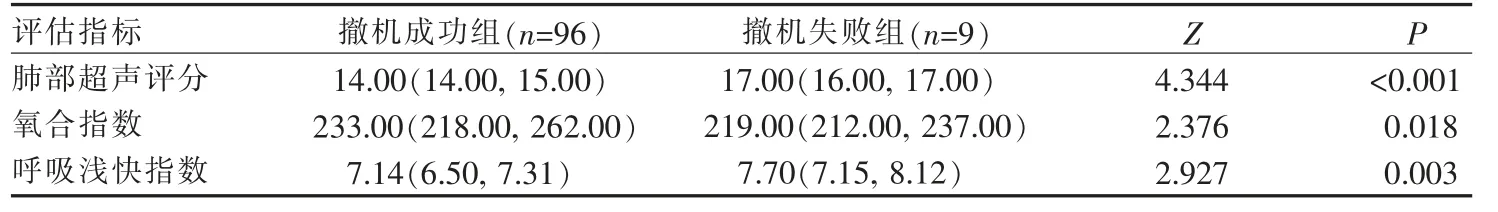
表2 2 组机械通气患儿撤机前肺部超声评分及氧合功能指标的比较[M(P25,P75)]
2.2 2 组患儿PICU 住院时间、置管时间、危重度评分的比较 2 组机械通气患儿在ICU 住院天数、置管天数和危重度评分比较差异统计学意义(P<0.05),详见表3。
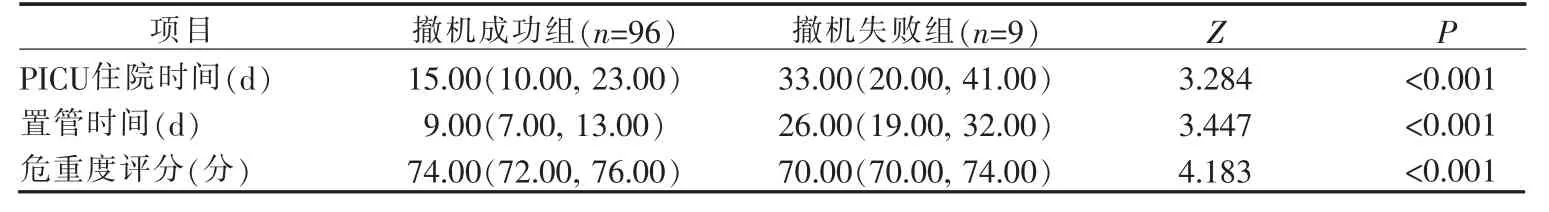
表3 2 组机械通气患儿临床基本资料的比较[M(P25,P75)]
2.3 肺部超声评分及氧合功能指标对机械通气患儿撤机结局的预测分析 将105 例患儿的肺部超声评分及氧合功能指标以不同撤机结局为分类进行ROC 曲线分析,根据各评估指标的约登指数和AUC值的情况[14],肺部超声评分预测撤机失败发生的效能高于氧合指数和呼吸浅快指数, 且当肺部超声评分16 分时预测撤机失败的约登指数最大,曲线下面积AUC 为0.924、敏感度为88.89%、特异度81.25%。当联合肺部超声评分及氧合指数和呼吸浅快指数预测撤机失败时效能更高,曲线下面积AUC 值为0.947,敏感度88.89%、特异度92.71%,详见表4。 各项评估指标的ROC 曲线图见图1。
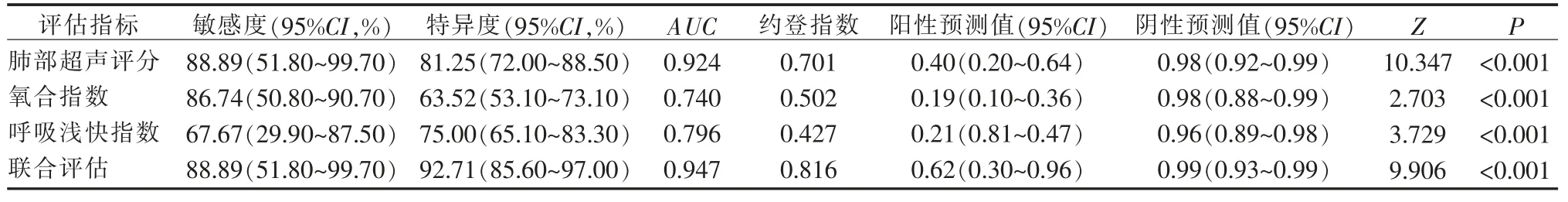
表4 各参数指标对发生撤机失败的预测效能评价
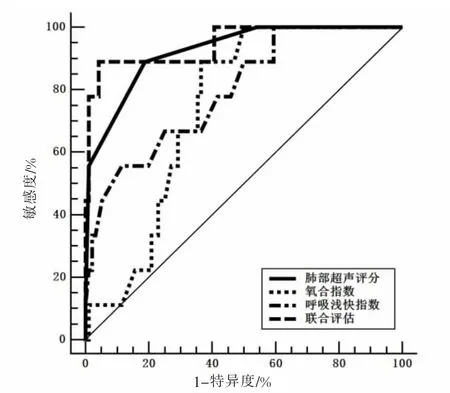
图1 各评估指标的ROC 曲线图
3 讨论
3.1 肺部超声评分联合氧合功能指标能准确反应患儿的肺部病情 呼吸衰竭的患儿往往存在较严重的肺部感染及肺功能损伤, 导致患儿有效的肺脏通气面积严重丧失,进而出现严重的低氧血症[2]。 肺部超声评分是基于患者肺通气面积丧失程度多少予以赋值评分的半定量评估方法[11]。 肺部超声评分越高,代表肺通气面积丧失越多,肺部病情也越严重[11-12]。而氧合功能指标反应的是患者整体的气体交换、氧合功能状态, 联合应用可从局部至整体全面评估患儿肺部病情及肺脏呼吸氧合功能状态的变化及严重程度。 本研究比较2 组患儿在拔管前的各项评估指标发现,撤机失败组患儿的肺部超声评分和呼吸浅快指数均高于成功组患儿(P<0.05)、而氧合指数低于成功组患儿(P<0.05),表明撤机失败组患儿在拔管前,无论是肺通气面积的恢复、或是氧合功能的恢复均要弱于成功组患儿。 在拔除气管插管前,部分未恢复功能的肺脏区域可在依赖低水平正压辅助通气下来代偿和弥补呼吸氧合功能的不足,但肺通气面积本身无法被代偿,需经过有效治疗后缓慢地恢复[14]。 在撤除正压通气后,未恢复功能的肺泡极易再次发生塌陷而失去该区域的氧合功能,影响机体供氧,进而发生撤机失败。 2017 儿童机械通气共识中提出,肺部超声是一种可靠的辅助评估方法,被认为是除胸部CT、X 线等放射性影像学检查外又一能准确反映患儿肺部病情程度的有效的床旁评估工具,同时具备了无创、无放射性的应用优势[3]。 且超声征像的变化比氧合功能指标的变化更为敏感,在撤机前利用肺部超声评分能准确地评估肺通气面积的实际恢复情况,不受正压通气的干扰[6],联合氧合功能指标能为临床医护人员提供更全面、更准确的病情评估,辅助判断患儿是否具备较好的撤机条件。
3.2 肺部超声评分联合氧合指标可准确反应患儿疾病危重度及通气治疗结局 帮助患儿早期撤离机械通气是预防通气治疗相关并发症发生的重要环节。 而重症患儿能否成功撤机与其肺部病情的恢复程度密切相关[2]。 小儿危重度评分是目前评估患儿疾病危重程度的主要方法,危重度评分越低,代表病情状态越危重, 治疗的时间与死亡的风险也相应增加[10]。 从本研究比较2 组患儿的危重度评分及其机械通气治疗相关结局可发现, 撤机失败组患儿的危重度评分要低于成功组,且气管置管时间及ICU 住院天数均长于撤机成功组患儿。 结合2 组患儿的肺部超声评分及氧合功能指标比较分析可见, 撤机失败组患儿由于肺通气面积的大量丧失以及呼吸氧合功能的严重损伤, 其肺部病情较成功组患儿更为严重,病情危重度也更高,虽然经过更长的时间的机械辅助通气治疗, 但其肺部功能及通气面积的恢复情况较成功组患儿较不理想, 因而无法在完全撤离呼吸机后维持稳定有效的自主呼吸而发生撤机失败。2012 年肺部超声国际共识中指出,肺部超声征像与患者病情的严重程度、 通气治疗的结局均有良好的相关性,肺部超声征像越严重,机械辅助通气的时间和ICU 住院时间也越长[6]。 Randolph 等[15]研究也同样指出,随着气管置管时间的延长,撤机失败的风险也将随之升高。基于超声技术的肺部超声评分,其值的高低更直接、客观地反映了肺脏功能的恢复程度,并与撤机失败的风险及结局相关。 联合氧合功能指标进行评估,既能准确、量化地评估患者肺部病情的严重程度及具体部位,又能连续监测反应患儿肺脏功能恢复状况,早期发现患儿长期置管的风险[6,16],为医护人员采取积极措施帮助患儿撤机提供全面、准确的辅助评估及可靠的参考依据。
3.3 肺部超声评分联合氧合功能指标对重症患儿撤机有良好的预测效能 美国重症患者撤机指南指出, 氧合指数和呼吸浅快指数能反映患者的呼吸氧合功能,有助于判断患者是否具备基本的撤机条件,但对于撤机失败的风险尚无明确的界定范围[17-18]。前期的研究并未发现氧合指数及呼吸浅快指数对儿童撤机结局有较好的预测价值[2-3]。 本研究通过采用受试者工作特征曲线(ROC)分析、比较几种不同的评估指标对患儿发生撤机失败风险的预测效能, 当曲线下面积AUC≥0.9 时代表预测价值较高[19-20]。 结果发现,肺部超声评分预测撤机失败发生的ROC 曲线下面积为0.924,相较于氧合指数和呼吸浅快指数预测价值更优。 当肺部超声评分16 分时,其敏感度为88.89%、特异度为81.25%,约登指数最大,提示肺部超声评分超过16 分是预测儿童撤机失败的最佳界值。其次,当其联合使用氧合指数和呼吸浅快指数进行预测评估时,曲线下面积为最大,AUC 为0.947,预测价值最高。根据约登指数,联合评估预测撤机失败的最佳界值为肺部超声评分16 分、 氧合指数≤225、呼吸浅快指数7.5,预测敏感度和特异度分别为88.89%和92.71%,代表联合评估时的预测漏诊率和误诊率较单独使用肺部超声评分更低,能更准确、客观地提示医护人员患儿存在的撤机失败的风险。 Soummer等[14]在成人患者研究中发现肺部超声评分17 分能较好地预测患者能否撤机成功,敏感度在84.0%~96.4%,与本研究结果较相近。 虽然, 基于自主呼吸试验(spontaneous breathing trials,SBT) 的程序化撤机被认为能缩短儿童置管时间, 但并未明显改善儿童撤机失败的发生[15]。 而超声评估过程不会对患儿产生疼痛刺激,也无需额外使用镇静镇痛药物[9],且操作时间较短(约14~15 min),容易取得患儿的配合。 因此,对于即使通过自主呼吸试验的患儿,仍然建议在拔管前对其进行肺部超声评估,结合呼吸氧合指标,更准确地预测患儿是否存在潜在的撤机失败风险,为患儿撤机做好充分的评估和准备, 具有一定临床借鉴意义。
