腹腔镜下保留盆腔自主神经广泛性子宫切除术联合盆腔淋巴结清扫术治疗宫颈癌患者的临床研究
2021-03-05孙庆娥刘海宁
孙庆娥,刘海宁
(威海市立医院妇产科,山东威海 264200)
宫颈癌是女性子宫颈部的一种恶性肿瘤,早期无明显症状,随着病情发展,会出现阴道出血、阴道排液等症状,对患者的身心健康造成了严重影响。目前广泛性子宫切除术(RH)联合盆腔淋巴结清扫术(LPL)是治疗早期宫颈癌患者的常用方法,但该治疗方法易使患者盆腔自主神经受损,使膀胱功能受到影响,预后较差[1]。腹腔镜下保留盆腔自主神经广泛性子宫切除术(LNSRH)联合LPL 在扩大手术视野的同时可以有效地避免手术对患者造成的神经损伤,保留患者的盆腔自主神经,使手术的创伤更小,安全性更高[2]。基于此,本研究旨在探讨LNSRH 联合LPL 对宫颈癌患者尿动力学与炎症反应的影响,现作如下报道。
1 资料与方法
1.1 一般资料 按照随机数字表法将威海市立医院于2017 年2 月至2021 年2 月收治的92 例宫颈癌患者分为对照组(46 例,采用RH 联合LPL 治疗)和观察组(46 例,采用LNSRH 联合LPL 治疗)。对照组患者年龄35~54 岁,平均(45.37±3.52)岁;病程2~6 年,平均(4.21±1.02)年;临床分期[3]:Ⅰ B 期40 例,Ⅱ A 期6 例。观察组患者年龄35~55 岁,平均(45.52±3.55)岁;病程1~7 年,平均(4.35±1.16)年;临床分期:Ⅰ B期38 例,Ⅱ A 期8 例。对比两组患者一般资料,差异无统计学意义(P>0.05),可实施组间对比。纳入标准:符合《现代肿瘤学》[4]中关于宫颈癌的诊断标准,并经临床病理确诊者;术前膀胱功能正常者;无心、肝、肾、肺功能异常者等。排除标准:存在手术禁忌证者;既往有下腹部手术史者;术前接受放化疗者等。研究经威海市立医院医学伦理委员会审核批准,患者及家属均签署知情同意书。
1.2 手术方法 对照组患者不保留盆腔自主神经,进行常规RH 联合LPL 进行手术,常规全身麻醉后,取平卧位,建立气腹压,分离子宫周围韧带,于起始位置切断子宫动脉,于根部切断主韧带、子宫骶骨韧带,切除子宫[5]。观察组患者采用LNSRH 术联合LPL 术治疗。首先在腹腔镜指导下对盆腔淋巴进行清扫,露出髂血管后钝性分离,用超声刀离断子宫动脉和浅静脉初始部,清扫淋巴脂肪组织,疏通直肠与膀胱间隙,完全暴露膀胱子宫韧带前、后层间隙,将膀胱推至阴道上侧1/3 水平,采用超声刀切断子宫动脉输尿管支、膀胱宫颈韧带前叶和输尿管隧道顶端,采用超声刀离断阴道静脉、子宫支,贯通膀胱子宫韧带前、后层间隙与第四间隙,将膀胱深层宫颈韧带内膀胱中下静脉分离,夹闭离断,切除子宫,而后切除对应阴道侧,之后冲洗盆腔,置管引流。两组患者均于术后随访3 个月。
1.3 观察指标 ①将两组患者术前、术后3 个月尿动力学指标进行对比,使用尿动力检测仪检测膀胱顺应性、最大尿流率、最大膀胱容量和最大逼尿肌收缩压。②分别于术前、术后3 d 采集两组患者空腹静脉血5 mL,离心(3 000 r/min,10 min)后取血清,采用酶联免疫吸附实验法检测血清白细胞介素 -6(IL-6)、白细胞介素 -8(IL-8)、脂多糖(LPS)水平。③将两组患者消化系统症状、切口感染、淋巴囊肿等发生情况进行对比。
1.4 统计学分析 应用SPSS 22.0 统计软件处理数据,尿流动力学指标、血清炎性因子指标为以(±s)表示,采用t检验;并发症发生情况以[ 例(%)]表示,采用χ2检验。以P<0.05 为差异有统计学意义。
2 结果
2.1 尿动力学指标 相较于术前,术后3 个月两组患者膀胱顺应性、最大尿流率、最大逼尿肌收缩压均显著下降,而相较于对照组,观察组显著上升,差异均有统计学意义(均P<0.05);术后3 个月两组患者最大膀胱容量与术前比均显著上升,而组间比较,差异无统计学意义(P>0.05),见表1。
表1 两组患者尿动力学指标比较(±s)
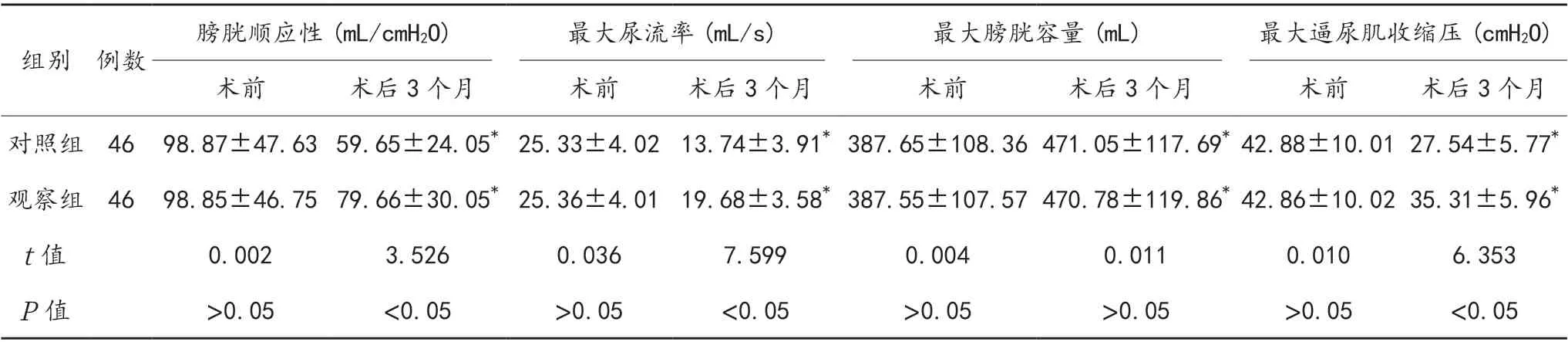
表1 两组患者尿动力学指标比较(±s)
注:与术前比,*P<0.05。1 cmH2O=0.098 kPa。
组别 例数膀胱顺应性(mL/cmH2O)最大尿流率(mL/s)最大膀胱容量(mL)最大逼尿肌收缩压(cmH2O)术前术后3 个月术前术后3 个月术前术后3 个月术前术后3 个月对照组 46 98.87±47.63 59.65±24.05* 25.33±4.02 13.74±3.91* 387.65±108.36 471.05±117.69* 42.88±10.01 27.54±5.77*观察组 46 98.85±46.75 79.66±30.05* 25.36±4.01 19.68±3.58* 387.55±107.57 470.78±119.86* 42.86±10.02 35.31±5.96*t 值0.0023.5260.0367.5990.0040.0110.0106.353 P 值>0.05<0.05>0.05<0.05>0.05>0.05>0.05<0.05
2.2 血清IL-6、IL-8、LPS 水平 术后3 d 两组患者血清炎性因子水平与术前比均显著上升,而组间比较,差异均无统计学意义(均P>0.05),见表2。
表2 两组患者血清IL-6、IL-8、LPS 水平比较(±s)

表2 两组患者血清IL-6、IL-8、LPS 水平比较(±s)
注:与术前比,*P<0.05。IL-6:白细胞介素 -6;IL-8:白细胞介素 -8;LPS:脂多糖。
IL-6(ng/mL)IL-8(ng/mL)LPS(pg/mL)术前术后3 d术前术后3 d术前术后3 d对照组461.29±0.321.80±0.75*1.35±0.581.82±0.78*1.31±0.552.01±0.83*观察组461.28±0.351.75±0.71*1.36±0.571.80±0.79*1.30±0.561.98±0.85*t 值0.1430.3280.0830.1220.0860.171 P 值>0.05>0.05>0.05>0.05>0.05>0.05组别例数
2.3 并发症 与对照组患者并发症总发生率的32.61%比,观察组(23.91%)下降,但组间比较,差异无统计学意义(P>0.05),见表3。
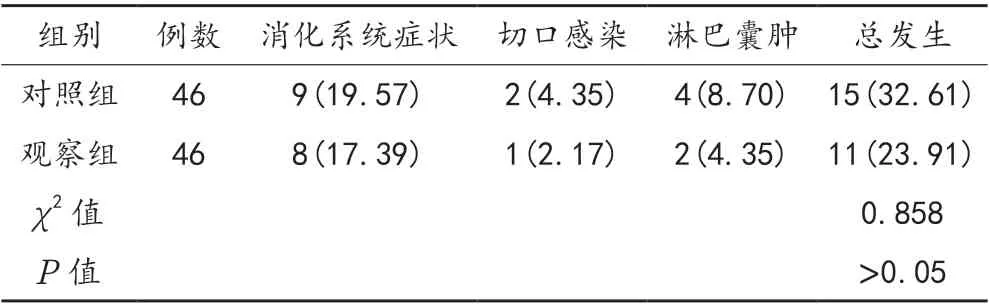
表3 两组患者并发症发生率比较[例(%)]
3 讨论
宫颈癌属于临床常见的一种疾病,会使患者阴道分泌物增多,而且还会有接触性出血、盆腔炎出血等症状。手术是临床治疗宫颈癌的首选方式,采用常规RH 联合LPL 可以有效切除癌细胞,但会使患者术后膀胱功能、性功能等的恢复受到影响[6]。
宫颈癌术后患者出现盆腔自主神经损伤,会影响到对膀胱的感知,而膀胱功能紊乱越严重,则说明盆腔自主神经损伤越严重[7-8]。LNSRH 联合LPL 术可避免遗漏淋巴结的清扫,更有效地避免了对周围组织的不良影响,更好地保留盆腔自主神经,进而减轻对膀胱功能的损伤,使手术对泌尿系统的损伤大幅度降低;此外,其还能够识别韧带内的血管、神经等束状结构,局部创伤相对较小,具有较高的安全性[9-10]。膀胱顺应性、最大尿流率、最大逼尿肌收缩压是尿动力学的重要指标,上述指标水平降低表明机体的泌尿系统协同失调,从而严重影响患者的上尿路排尿功能;最大膀胱容量是指出现强烈尿意时膀胱所能容纳的最大尿量,手术可影响患者膀胱功能,导致其水平升高[11-12]。上述数据结果显示,相较于对照组,观察组患者术后3 个月膀胱顺应性、最大尿流率、最大逼尿肌收缩压与对照组比显著上升,而观察组患者并发症总发生率下降,但组间比较,差异无统计学意义,表明LNSRH 术联合LPL 术治疗宫颈癌,可有效减轻对患者膀胱、直肠功能受损,且安全性良好。
宫颈癌患者在进行手术时,因手术刺激会使患者出现出血症状,导致机体血细胞的减少,免疫功能下降;同时因手术刺激,机体中的单核细胞、巨噬细胞等会分泌炎性因子,进而使机体产生炎症反应[13]。本研究中,术后3 d 两组患者血清炎性因子水平比较,差异均无统计学意义,提示LNSRH 术联合LPL 术治疗宫颈癌,不增加机体炎症反应,其原因在于LNSRH 术联合LPL 术过程中利用腹腔镜可使手术视野更加清晰,通过谨慎地将血管与神经分离,不加重机体炎症反应,从而保护患者上尿路功能,有助于患者术后恢复[14-15]。
综上,采用LNSRH 联合LPL 术治疗宫颈癌有助于对患者上尿路功能进行保护,不会加重患者机体炎症反应,且不增加术后相关并发症,安全性良好,值得临床推广应用。
